Гистеросальпингография, или рентген на проходимость маточных труб проводится с целью изучения внутренней структуры матки. Такая процедура часто назначается женщинам, которые не могут забеременеть, она позволяет получить полную картину состояния маточных труб.
В особенности подобное обследование рекомендуется в случае нарушений течения беременности. Таким образом, можно выявить причины патологий и начать их эффективное лечение. Когда требуется проверка маточных труб, рентген проводится чаще всего, ведь подобное обследование дает полное представление о состоянии главных детородных органов.
Для чего проводится исследование?
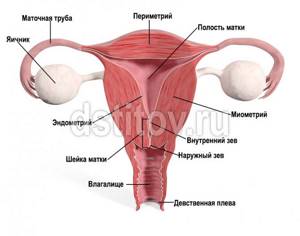
Маточные трубы — элемент женской половой сферы, который соединяет яичники и матку. Основные функции парного органа — транспортировка яйцеклеток и сперматозоидов, а также создание оптимальных условий для процесса зачатия. Именно в фаллопиевых трубах происходит оплодотворение яйцеклетки, после чего она продвигается в направлении матки и закрепляется там для дальнейшего развития. Если есть проблемы с проходимостью труб, развитие нормальной беременности невозможно.
Гистеросальпингография (ГСГ) — это безболезненный и информативный диагностический метод, который позволяет:
- установить степень проходимости фаллопиевых труб;
- выявить анатомические аномалии тела матки;
- обнаружить новообразования внутри полости матки и фаллопиевых труб.
Сегодня ГСГ является ведущей диагностической методикой в гинекологической практике. Благодаря результатам исследования акушер-гинеколог может не только точно поставить диагноз, но также определить тактику дальнейшего лечения. Оценивая степень проходимости фаллопиевых труб, пациентке могут быть назначены консервативные, хирургические методы лечения или рекомендованы вспомогательные репродуктивные технологии.
Кому процедура показана?
Показаниями для проведения процедуры являются:
- отсутствие беременности у женщины на протяжении года активной интимной жизни без использования противозачаточных средств;
- неоднократные самопроизвольные выкидыши;
- наличие в анамнезе эктопической беременности;
- подготовка к внутриматочной инсеминации — процедуре, при которой в цервикальный канал или матку женщины вводятся сперматозоиды. Подобная технология используется, когда бесплодия у женщины нет, но забеременеть естественным путем не получается. ГСГ проводится перед внутриматочной инсеминацией для оценки проходимости фаллопиевых труб;
- период после оперативных вмешательств на маточных трубах. Например, после операции по устранению эктопической беременности. ГСГ позволяет выявить наличие или отсутствие послеоперационных осложнений;
- наличие патологий матки и фаллопиевых труб. ГСГ проводится для контроля течения заболеваний;
- подозрение на туберкулез половых органов — заболевание, которое возникает при поражении органов половой сферы бактериями туберкулеза с развитием инфекционного процесса;
- подозрение на истмико-цервикальную недостаточность. Патология характеризуется снижением запирательной функции шейки матки и перешейка, что приводит к невозможности удержания плода внутри матки;
- подозрение на патологии матки — доброкачественные опухоли, эндометриоз, гиперплазию (утолщение) эндометрия.
Отзывы
Поскольку процедура проводится часто, многие женщины перенесли её и имеют впечатления о проведении исследования. Вот какие отзывы дают пациентки:
Мария, 27 лет: «Проводила МСГ в прошлом году, поскольку уже два года не могла забеременеть. Врачи диагностировали спайки от перенесённого ранее воспаления. После удаления спаек мне разрешили беременеть, поскольку повторное исследование показало норму».
Евгения, 35 лет: «Делала метросальпингографию по причине трубной аномалии. К счастью, патология оказалась операбельной и уже через пару месяцев я надеюсь забеременеть».
Ольга, 47 лет: «Из-за раннего климакса у меня возникли гормональные перестройки, начались боли, затяжные месячные. У врачей появилось подозрение на опухоль. После МСГ обнаружили характерные контуры матки, которые подтвердили подслизистую фиброму матки. Теперь будут наблюдать за ростом опухоли».
Когда метод противопоказан?
Процедура не проводится:
- при беременности. Рентгеновские лучи и контрастные вещества, которые используются во время исследования, оказывают негативное воздействие на плод. Кроме этого, во время процедуры эмбрион может быть вымыт из полости матки или фаллопиевых труб контрастным препаратом;
- при индивидуальной непереносимости контрастных веществ;
- при острых воспалительных процессах, обострении хронических патологий;
- при маточных кровотечениях;
- при тромбофлебите — воспалительном процессе во внутренней венозной стенке с образованием тромба;
- при почечной, сердечной недостаточности.
ГСГ и УЗИ – это одно и то же?
ГСГ и УЗИ – это две разные процедуры. Ультразвуковое исследование предполагает обзор внутренних органов пациентки и обнаружение возможной патологии по изменению их структуры и плотности. Картинка выводится на монитор. Чтобы провести УЗИ, нет необходимости в выполнении каких-либо дополнительных процедур. Достаточно просто смазать просматриваемую поверхность специальным гелем.
ГСГ предполагает введение в матку контрастной жидкости. После ее распределения врач выполняет серию снимков с помощью рентгенологического аппарата (но возможно рассмотрение внутренних органов на УЗ-аппарате). Введение контрастного вещества позволяет сделать исследование более информативным. Кроме того, доктор может диагностировать непроходимость маточных труб, что нельзя сделать во время обычного ультразвукового исследования.
Так как для проведения ГСГ могут быть использованы два аппарата: рентгенологический и ультразвуковой, существует разница в ходе выполнения диагностики. Если снимки будут сделаны на рентгенологическом оборудовании, то процедура носит название «рентгеногистеросальпингография». Когда для выполнения исследования используется ультразвуковой аппарат, то методика называется «эхогистеросальпингография». Из-за схожести в названии многие люди считают, что эти процедуры идентичны, на самом деле их сущность и диагностическая значимость различаются.
Правила подготовки
Подготовка к исследованию заключается в следующем:
- За месяц до исследования стоит ограничить сексуальные контакты или во время интимной близости пользоваться контрацептивами. Это позволит исключить наступление беременности, при которой метод противопоказан. Даже если вы не можете забеременеть много лет подряд, предохраняться перед исследованием нужно, ведь как нарочно долгожданная беременность может наступить именно в тот момент, когда вы запланировали диагностику.
- За неделю до ГСГ нужно отказаться от применения вагинальных суппозиториев.
- За два дня до процедуры из меню исключаются продукты, которые могут вызвать метеоризм: газированные напитки, молочные продукты, сладкие фрукты и ягоды, некоторые овощи (капуста, спаржа, бобовые), мучные изделия, подсластители.
- Перед процедурой проводится тщательная гигиена половых органов.
Также подготовка к исследованию включает в себя проведение диагностических тестов:
- исследование крови на ВИЧ, гепатиты, сифилис;
- гинекологический мазок на флору.
Минусы ГСГ
Недостатками процедуры можно назвать следующие моменты:
- Получение женщиной дозы облучения, хотя и небольшой.
- Вероятность возникновения аллергической реакции на водимое контрастное вещество. Особую осторожность должны проявлять женщины с бронхиальной астмой в анамнезе, а также пациентки-аллергики.
- Имеется риск механического повреждения эпителиального слоя матки, что ведет за собой появление кровянистых выделений.
Как проходит процедура?
Метод отличается безопасностью, поэтому не требует госпитализации. Процедура выполняется в первые дни после окончания менструации. В этот период внутренняя слизистая оболочка тела матки тонкая, шейка матки податливая, что облегчает проведение диагностических манипуляций и улучшает обзор. Менструальное кровотечение должно полностью завершиться, иначе кровяные сгустки могут смазать картину.
Если исследование с контрастным веществом проводится пациентке впервые, то за час до введения препарата выполняют тест для исключения аллергической реакции.
Во время процедуры женщина располагается в лежачем положении на кушетке. Врач вводит во влагалище женщины гинекологические зеркала и проводит обработку половых органов антисептиками. Далее ход процедуры зависит от вида ГСГ. Исследование может проводиться рентгеновским или ультразвуковым способом.
- При рентгеновской ГСГ через катетер в область фаллопиевых труб порционно вводится контрастное вещество. Врач последовательно делает несколько рентгеновских снимков маточных труб. Рентгеновский аппарат располагается над половыми органами женщины.
- При ультразвуковой ГСГ фаллопиевы трубы заполняются физиологическим раствором. Ультразвуковый датчик вводится вагинально.
Средняя продолжительность процедуры составляет 40 минут. Ультразвуковое исследование проводится дольше, но считается более достоверным. Оба метода являются безболезненными, поэтому не требует анестезии. Во время процедуры женщина может чувствовать только дискомфортные ощущения внизу живота.
Что представляет собой гистеросальпингография
Процедуру нередко назначают именно для диагностики причин бесплодия. Гистеросальпингография бывает двух видов, в зависимости от способа проведения исследования:
- эхогистеросальпингоскопия;
- рентген-гистеросальпингография.
Каждая из методик представляет собой способ получения изображения маточных труб и/или матки, их наружного и внутреннего состояния. В первом случае, пациентку обследует УЗИ-диагност с помощью специального сканирующего аппарата с насадкой. Перед этим женщине в матку вводится физиологический раствор. Такой метод больше подходит для изучения функциональных особенностей именно матки. Классический тип обследования – рентгенологический с контрастом. Он, в отличие от УЗИ-обследования, визуализирует проходимость маточных труб.
Какие возможны осложнения после процедуры?
После ГСГ возможны:
- скудные кровяные выделения из влагалища, которые проходят через несколько дней;
- невыраженные тошнота, головокружение;
- легкие боли в нижней части живота, которые по интенсивности напоминают болевой синдром, возникающий при менструации;
- слабость.
Такие побочные эффекты являются абсолютно нормальными и не должны вызывать беспокойства. В редких ситуациях могут наблюдаться высокая температура, обильные кровотечения из влагалища, сильные боли. При подобных осложнениях нужно срочно обратиться за медицинской помощью.
Интерпретация результатов
Анализ изображений, полученных в ходе исследования, позволяет выявить различные патологические состояния. Например, при непроходимости фаллопиевых труб контрастное вещество не будет поступать в брюшную полость. При частичной проходимости фаллопиевых труб излитие в брюшную полость будет незначительным.
Метод также позволяет оценить состояние матки и выявить патологии органа. В норме орган полностью окрашивается контрастным веществом. При полипах, миоме наблюдаются искривление контура матки, увеличение ее размеров, неравномерное заполнение полости органа контрастным веществом.
Также может быть диагностирована гипоплазия матки, при которой орган уменьшается в размерах. Данное состояние затрудняет процесс зачатия и вынашивание беременности.
Нормальное строение и функционирование маточных труб
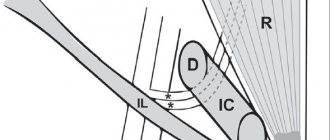
Маточные трубы представляют собой тонкие трубочки длиной около 8-10 см. Стенка маточной трубы состоит их 3 слоев – слизистого, мышечного, серозного. Начало маточной трубы исходит из стенки матки в области угла и открывается фимбриальным отделом к яичнику. Просвет маточной трубы равномерно расширяется от матки к яичнику, представляя собой воронку. Именно фимбриальный отдел играет важную роль в захвате яйцеклетки и направлении по маточной трубе в полость матки. Только при сохраненном фимбриальном отделе маточной трубы, а также ресничек слизистой маточной трубы возможен транспорт яйцеклетки в полость матки.
Яйцеклетка не наделена возможность самостоятельно передвигаться по маточной трубе, только сокращение маточной трубы и синхронное движение ресничек продвигают яйцеклетку в полость матки. Если фимбрии повреждены воспалительным или/и спаечным процессом, то у эпителия может полностью или частично отсутствовать способность захватывать яйцеклетку и продвигать её по трубе. Повреждение реснитчатого эпителия сильно препятствует оплодотворению, значительно снижая его шансы. Иногда маточная труба проходима механически, а при выполнении тубоскопии выявляется полное разрушение реснитчатого эпителия маточной трубы. В таких случаях можно говорить о возникновении внематочной беременности при внешне сохраненной и проходимой маточной трубе. В том случае, когда проходимость маточных труб затруднена или реснички не способны полноценно функционировать, существует вероятность возникновения внематочной (эктопической) беременности.
Причины непроходимости маточных труб
К причинам, повлекшим непроходимость маточных труб относят:
- эндометриоз яичников, маточных труб, связочного аппарата матки;
- спаечный процесс в малом тазу;
- трубная инфекция;
- перевязка маточных труб (стерилизация).
Полная непроходимость возникает, когда все отделы трубы или её часть непроходимы. Причиной постановки данного диагноза часто становится воспаление органов малого таза, которое возникает из-за специфической или неспецифической инфекции или наружного генитального эндометриоза. При эндометриозе, выстилающая внутреннюю поверхность матки ткань разрастается в размерах за пределами её полости. Эндометриоз вызывает непроходимость труб, образованию в них спаек. При высокой степени развития эндометриоза возрастает и вероятность распространения спаек. Симптомы эндометриоза могут выражено проявляться не у всех женщин. Если отсутствуют обильные менструальные выделения или менструальный цикл сопровождается спазмами, то заболевание трудно диагностируется. Достоверно определить наличие эндометриоза можно методом лапароскопии.
Инфекции маточных труб
Инфицирование органов малого таза может произойти из-за развития аппендицита или колита, наличия инфекции в кишечнике, наличия заболеваний, передающихся мочеполовым путём. Частое спринцевание может спровоцировать появление инфекции в малом тазу, в большей части это относится к неспецифической инфекции. Женщина может и не знать, что она перенесла серьёзную инфекцию, которая привела к непроходимости маточных труб. Только пытаясь забеременеть, она узнаёт о своей болезни в процессе обследования. Наиболее распространёнными причинами возникновения инфекций в малом тазу являются заболевания, передающиеся половым путём.
В прошлые годы наиболее часто выявлялась гонорея, в настоящее время — хламидиоз. Повторные заболевания хламидиозом часто приводят к бесплодию вследствие непроходимости маточных труб. Но даже единичного случая может хватить, для того, чтобы проходимость маточных труб была утрачена.
Современные лекарственные средства сравнительно легко излечивают от гонореи и хламидиоза, а вот спаечный процесс в малом тазу медикаментозной коррекции не поддается. Именно поэтому, диагностируя бесплодие, врач назначает анализ на выявление этих инфекций не только методом ПЦР, но и путем определения антител в крови.
У женщин, не имеющих инфекций в органах малого таза, всё же могут возникать спайки в области яичников и маточных труб. К их появлению может привести операция на яичниках или других органах брюшной полости, то есть развивается спаечный процесс послеоперационного генеза. Вероятность появления спаек повышается, если операция была обширной или осложнялась инфекцией, сопровождалась постановкой дренажей в брюшную полость. Например, разрыв аппендикса, массивное внутрибрюшное кровотечение. Сперматозоид может не встретить на своём пути яйцеклетку даже при незначительной деформации трубы. Также повышается вероятность внематочной беременности.