Эпидемиология
- По распространенности в мире злокачественные новообразования шеи и головы занимают 6-е место.
- Основные локализации из числа органов шеи и головы – гортань и гортаноглотка.
- В России по частоте заболеваемости рак гортани занимает 5-е место.
- Самая высокая заболеваемость – в Таиланде, Польше, штате Огайо (США), Италии, Франции, Испании.
- Более подвержены заболеванию мужчины – 1 к 10-ти.
- Чаще всего – в 95% случаев – среди злокачественных поражений гортани диагностируется плоскоклеточный рак.
- Среди всех злокачественных новообразований шеи и головы эта болезнь находится на 1-м месте.
- В общей структуре раковых патологий – 2,6%.
- На 100000 человек заболеваемость – 4-6.
- Низкая заболеваемость (то есть на 100000 человек – менее 2-х) отмечается в Японии, Норвегии, Швеции.
Предлагаем ознакомиться с визуализированной статистикой по США за 1992-2015 гг. График показывает смертность и число впервые диагностированных случаев.
Определение
Гортань – область горла, которая располагается между трахеей и корнем языка. В ее строении присутствуют голосовые связки, при вибрации которых формируется голос человека.
Чтобы дать определение распространенности процесса, нужно учитывать анатомию гортани. Она разделяется на 3 отдела по ряду особенностей: различия слизистой и подслизистого слоя, лимфо- и кровообращения и др. Рассмотрим основные отделы органа:
- Верхний, или вестибулярный. В него входят следующие структуры: черпало-надгортанные связки с гортанной стороны, морганиевы желудочки, ложные голосовые связки, надгортанник.
- Средний. Это область расположения истинных голосовых связок.
- Нижний, или подсвязочный.
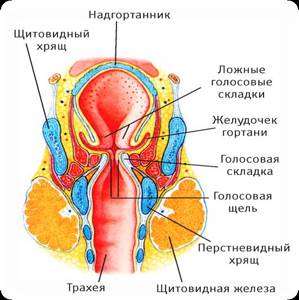
Этой градацией в значительной степени определяются различия в течении заболевания. Чаще всего поражается складочный и надскладочный отделы (50-70%), при этом заболеваемость по складочному отделу составляет 30-40% случаев, а по подскладочному – 3-5%. Самое злокачественное течение – если опухоль поражает вестибулярный отдел. В этом случае с частотой 40-60% развиваются метастазы. Самый благоприятный прогноз – если поражен складочный отдел. Метастазы при этом диагностируются в 5-12% случаев. При поражении новообразованием подскладочного отдела показатели – примерно такие же.
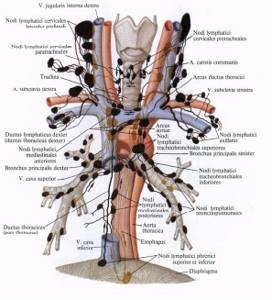
Особенности развития метастазов, в зависимости от локализации онкологии
Надскладочный отдел
Здесь присутствует хорошо развитая лимфатическая сеть, которая способствует тому, чтобы опухоль быстро распространялась по местной и регионарной локализации. В основном метастазы поражают верхнюю и среднюю группу лимфоузлов, находящихся в глубокой яремной цепи, – 50-60% случаев. Метастазы локализуются:
- в 57% случаев на стороне опухоли;
- в 9% – с двух сторон гортани;
- в 6,3% – контрлатерально, то есть на противоположной от новообразования стороне.
Голосовые складки
Благодаря малому лимфообращению, метастазы отмечаются здесь редко. В 5-12% случаев они обнаруживаются в средних глубоких яремных лимфоузлах.
Подскладочный отдел
Регионарные метастазы встречаются в 5-12% случаев. При этом в 20% случаев они развиваются в претрахеальных и предгортанных лимфоузлах. Лимфа двигается по направлению нижних глубоких яремных лимфоузлов, где тоже диагностируется метастазирование.
Отдаленные метастазы наиболее часто диагностируются в ребрах, легких, средостении.
Предраковые заболевания
Рассмотрим патологии, которые предшествуют раку гортани:
- ларингит, которым человек болеет в хронической форме и много лет;
- особую роль в появлении этой патологии играют: чаще всего – папиллома, существующая длительное время, и лейкоплакия слизистой, выстилающей гортань;
- пахидермия;
- дискератозы;
- кистозные образования на гортанных желудочках;
- фиброма на широком основании;
- хронические воспаления, не поддающиеся лечению и обусловленные курением, алкоголизмом, сифилисом.
Ларингит
Ларингит
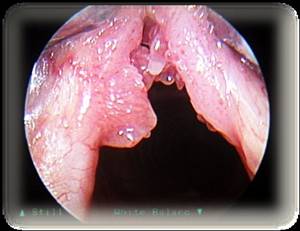
Папиллома
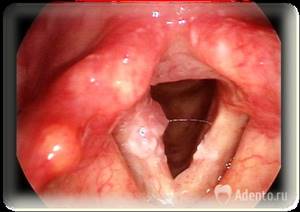
Папиллома
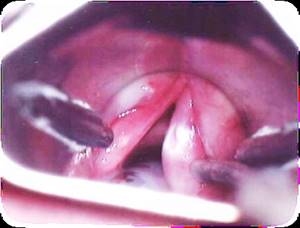
Лейкоплакия
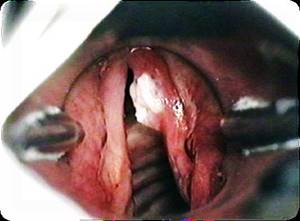
Лейкоплакия
Факторы риска
Важно понимать, что наличие перечисленных факторов не означает, что вы обязательно столкнетесь с раком, однако и их отсутствие не гарантирует того, что у вас нет онкологии.
Основные факторы, повышающие риск заболеть раком гортани:
- Алкоголь. Те, кто регулярно выпивают крепкие спиртные напитки, болеют раком полости рта в 6 раз чаще. Очень опасно сочетание курения и алкоголя.
- Курение. Чем выше у курильщика стаж и чем больше сигарет он выкуривает, тем выше риск заболеть. Вероятность появления рака повышает в том числе пассивное курение.
- Условия работы. К факторам риска относятся: труд в условиях высокой запыленности (особенно, если пыль содержит вредные химикаты, радиоактивные вещества, металлы), при контакте с изотопами и при высокой температуре.
- Вирус папилломы человека (ВПЧ). ВПЧ-позитивными считались новообразования с подтипами вируса ВПЧ18 и ВПЧ16.
- Неправильный рацион.

Подтверждение тому, что алкоголь и курение повышают риск развития заболевания найдено в исследованиях, которые посвящены изучению того, как ведет себя опухолевый ген-супрессор р53. В соответствии с этими исследованиями среди всех больных раком гортани в 42% была выявлена мутация этого гена. У тех, кто одновременно пьет и курит, мутация отмечалась в 58% случаев. У тех, кто курит, но не пьет, – в 33%. У непьющих и некурящих мутация происходила всего в 17% случаев. Кроме того, у некурящих и непьющих людей мутация р53 отмечалась на участке ДНК, который более характерен для эндогенных мутаций.
Расшифровка результатов
Расшифровкой результата занимается врач-рентгенолог, который фиксирует увиденное в заключении. При рентгенографии заключение дополняется фотографиями, рентгеноскопия дает представление о том, что увидел врач в режиме реального времени на мониторе. Суженный просвет трахеи может свидетельствовать о врожденной гипоплазии хряща, трахеостенозе. Опухоли на рентгене видны как увеличения частей органа и деформации просвета в местах их расположения. При смещении трахеи необходимо найти причину, которая обычно кроется в близко расположенном органе. На контрастном рентгене трахеи можно увидеть опухоли и воспаленные узлы.
Стадии заболевания
Рассмотрим TNM клиническую классификацию. В соответствии с ней символ N обозначает, есть ли метастазы в регионарных лимфоузлах (л/у):
- NX – не хватает данных, чтобы оценить регионарные л/у;
- N0 – признаков метастазирования в регионарных лимфоузлах нет;
- N1 – отмечаются метастазы в одном л/у, расположенном на стороне поражения, имеющие размер до 3 см в наибольшем измерении;
- N2 – на стороне поражения отмечаются метастазы в одном л/у до 6 см в наибольшем измерении, либо метастазы до 6 см в наибольшем измерении присутствуют в нескольких л/у на стороне опухоли, либо метастазы до 6 см в наибольшем измерении располагаются в л/у с обеих сторон;
- N2а – на стороне поражения в одном л/у присутствуют метастазы до 6 см в наибольшем измерении;
- N2b – на стороне поражения в нескольких л/у присутствуют метастазы до 6 см в наибольшем измерении;
- N2c – с обеих сторон либо противоположно от опухоли в л/у располагаются метастазы до 6 см в наибольшем измерении;
- N3 – в л/у обнаруживаются метастазы более 6 см в наибольшем измерении. Л/у средней линии относят к узлам на стороне поражения.
Символ М показывает, есть ли отдаленные метастазы:
- МХ – нет данных, чтобы оценить отдаленные метастазы;
- М0 – не обнаружено признаков отдаленных метастазов;
- М1 – отмечается отдаленное метастазирование.
Классификация опухолей по символу Т с учетом локализации в гортани
| Надсвязочный отдел | Т1 | Опухоль находится только в надсвязочной части, голосовые связки подвижны |
| Т2 | Поражена слизистая нескольких анатомических областей связочной или надсвязочной части либо зона вне надсвязочной части (медиальная стенка грушевидного синуса, слизистая корня языка и др.) без фиксации гортани | |
| Т3 | Новообразование ограничивается гортанью с фиксацией голосовых связок и/или распространено на заднюю часть гортанного хряща, ткань в преднадгортанной области; эрозия щитовидного хряща минимальна | |
| Т4а | Опухоль поражает щитовидный хрящ и/или распространена на мягкие ткани вокруг гортани: пищевод, шею (наружные и глубокие мышцы), щитовидную железу, лентовидные мышцы, язык | |
| Т4b | Новообразование поражает средостение либо оболочку сонной артерии, а также предпозвоночную область | |
| Связочный отдел | Т1 | Новообразование ограничивается голосовыми связками, не нарушает их подвижность, в процесс могут быть вовлечены задняя и передняя комиссуры |
| Т1а | Новообразование ограничивается одной голосовой связкой | |
| Т1b | Поражены обе голосовые связки | |
| Т2 | Патология поражает под- и/или надсвязочную зоны, нарушает подвижность голосовых связок | |
| Т3 | Поражена только гортань с фиксацией голосовых связок и/или опухоль прорастает в надсвязочную область и/или провоцирует эрозию щитовидного хряща | |
| Т4а | Опухолью поражены ткани вокруг гортани (лентовидные мышцы, трахея, глубокие/наружные мышцы языка, шея, пищевод, лентовидные мышцы) или щитовидный хрящ | |
| Т4b | Новообразование проросло в средостение, предпозвоночное пространство или оболочку сонной артерии | |
| Подсвязочный отдел | Т1 | Новообразование ограничивается подсвязочной областью |
| Т2 | Опухоль поражает одну или две голосовые связки, подвижность – свободная или ограниченная | |
| Т3 | Новообразование не выходит за пределы гортани с фиксацией голосовых связок | |
| Т4а | Новообразование прорастает в щитовидный либо перстневидный хрящ и/или поражает ткани, расположенные вокруг гортани (щитовидная железа, шея, включая наружные/глубокие мышцы языка, трахея, лентовидные мышцы) | |
| Т4b | Опухоль распространяется на предпозвоночное пространство, оболочку сонной артерии либо средостение |
Таблица общей группировки заболевания по стадиям

Симптомы и клиническая картина
Клиническая картина заболевания различна, в зависимости от пораженной опухолью зоны. Рассмотрим каждую из них.
Рак вестибулярного отдела (отмечается в 60-65% случаев)
В течение первых нескольких месяцев пациенты ощущают:
- першение в горле;
- сухость;
- ощущение присутствия инородного тела.
Позднее присоединяется следующая симптоматика:
- нарушение глотания;
- утомляемость;
- глухой голос;
- боль при глотании;
- утренняя боль при глотании, а позднее – постоянная.
Стоит отметить, что такая симптоматика также может говорить о наличии ларингита и фарингита.
При поражении голосового отдела (встречается в 30-35% случаев)
Клиническая картина при поражении этой области следующая:
- слабость и охриплость голоса;
- быстрая утомляемость при голосовой нагрузке;
- позднее – трудности при дыхании, афония.
Подголосовой отдел
Для поражения этой зоны характерны следующие симптомы:
- учащающиеся приступы кашля, сопровождающиеся трудностями при дыхании.
Для опухоли характерен эндофитный вид роста, а также склонность прорастать вниз и к хрящевым структурам трахеи.
В каких случаях назначается рентгенограмма гортани
О необходимости проведения диагностической процедуры будет судить врач-отоларинголог. Прямыми показаниями к проведению исследования являются такие состояния:
- травматизация области шеи;
- возможное наличие инородного предмета;
- подозрение на повреждение при интубации трахеи;
- оценка состояния органа после химического или термического ожога;
- визуализация состояния голосовых складок при их парезе;
- вероятность наличия кистозных и других типов новообразования;
- коклюш, ларингит и другие типы инфекционных процессов, локализующихся в гортани.
Относительно противопоказаний — диагностика не имеет абсолютных ограничений. Не рекомендуется к проведению в период беременности, в частности, на ранних сроках. При необходимости — проводится в период лактации. После процедуры рекомендуется сцедить грудное молоко.
Методы диагностики
Сначала представим таблицу дифференциальной диагностики
| Форма болезни | Клиническая картина |
| Папиллома в области гортани | Обычно возникает на голосовых связках, реже поражает надгортанник, мелкобугристая, бледно-серая, у пациента проявляется осиплость голоса |
| Лейкоплакия | На голосовых связках обнаруживается пятно белого цвета и с неровной поверхностью, чаще всего оно находится сзади черпаловидных хрящевых структур, характеризуется нарушением фонации и кашлем |
| Фибромы голосового отростка контактной формы | Находятся в задних частях голосовых складок, на одной из них напоминает молоточек, на другой – наковальню, у пациента меняется голос |
| Фибромы гортани | Располагаются в передней трети голосовых связок, иногда имеют широкое основание и исходят из гортанного желудочка или вестибулярной связки |
Диагностика этого заболевания включает физикальные и инструментальные методы обследования.
Физикальные:
- сбор анамнеза жизни и заболевания;
- осмотр и пальпация (прощупывание) лимфоузлов и гортани.
Инструментальные:
- ларингоскопия (непрямая);
- фиброларингоскопия, в ходе которой делается прицельная биопсия;
- УЗИ (выполнение пункции лимфоузлов под контролем УЗИ);
- Трепан биопсия ЛУ с последующим гистологическим исследованием биоматериала, имеющее решающее значение для постановки диагноза в онкологии.
Рассмотрим подробно методы диагностики, опишем их особенности.
Ларингоскопия
- Непрямая. С ее помощью определяют расположение и границы новообразования, формы его роста, цвет слизистой, ее целостность, размер просвета голосовой щели, уровень подвижности голосовых складок, а также наличие воспаления хрящей и надхрящницы гортани (хондроперихондрит).
- Фиброларингоскопия. Позволяет осмотреть отделы гортани, которые не видно при проведении прямой ларингоскопии (надгортанник, гортанные желудочки, переднюю комиссуру, подкладочный отдел). В ходе нее делается прицельная биопсия.
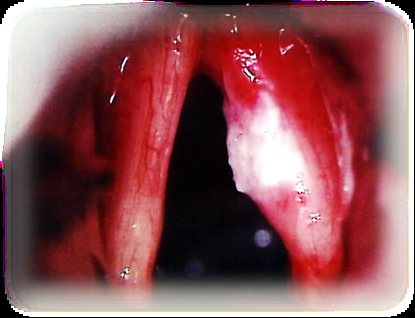
Ларингоскопия
Рентгенологические методики
Пациенту проводятся следующие обследования:
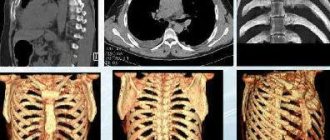
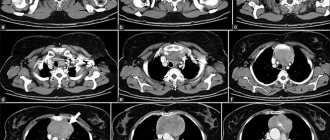
- МРТ/ КТ мягких тканей шеи с применением внутривенного контрастирования — обеспечивают данные о распространении патологического процесса по отделам гортани, а также дают информацию по регионарному лимфатическому коллектору;
- рентгенография органов грудной клетки либо КТ грудной и брюшной полостей с применением контраста.
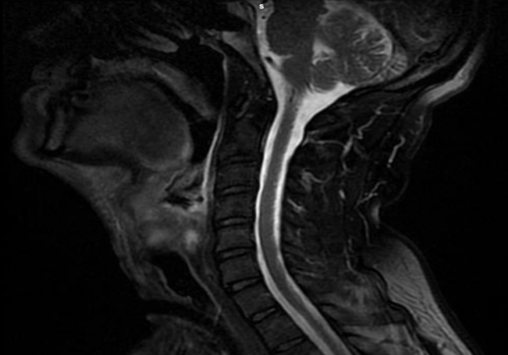
Рентгенологические методы исследования
Рентгенологические методы исследования
Гистологическое исследование
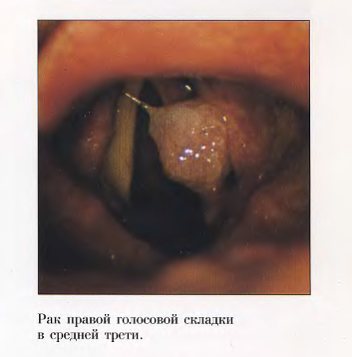
В соответствии с гистологическим строением в 98% случаев рак гортани представлен неороговевающим или ороговевающим плоскоклеточным эпителием. Реже диагностируется аденокарцинома. В крайне редких случаях (0,4%) – саркома.
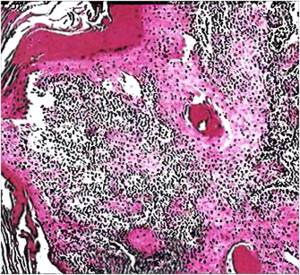
Плоскоклеточный высокодифференцированный рак
Противопоказания для проведения
Безусловным противопоказанием к исследованию является беременность на любом сроке, поскольку доза радиации, получаемая при рентгене трахеи человека, существенная. Не рекомендуется этот вид диагностики детям до 15 лет, а также пациентам в тяжелом состоянии. Рентгенография трахеи с контрастированием противопоказана тем, у кого наблюдается аллергическая реакция на йод или другое контрастирующее вещество.
Преимущества и недостатки процедуры
Рентгеноскопия позволяет увидеть в реальном времени функционирование органа, но в данном случае приходится полностью полагаться на квалификацию врача, проводящего процедуру. Доза облучения при рентгеноскопии выше из-за того, что пациенту приходится длительное время находиться под прицелом рентгенологической установки. Основным преимуществом рентгенографии трахеи является невысокая себестоимость, по сравнению с другими методами исследования, а также оперативность: фактически, трахея фотографируется, и на это требуется всего несколько секунд.
Тем не менее, не стоит забывать о том, что показывает рентген трахеи не так много, чтобы делать его без рекомендации врача. Это один из методов диагностики с относительно высоким уровнем радиационной нагрузки. Из этих соображений он не применим к беременным женщинам и детям. Низкая информативность стандартного исследования делает его все менее популярным, по сравнению с КТ. Поэтому при обнаружении проблем врач обычно назначает дополнительное исследование трахеи с помощью более современного метода диагностики.
Методы лечения
Методика терапии выбирается с учетом очень многих факторов: стадия, расположение опухоли, форма ее роста, распространенность процесса, степень злокачественности. Самое важное предварительное исследование – биопсия с последующей гистологией, определяющая тип злокачественной ткани. КТ и фиброларингоскопия продемонстрировали высокую эффективность при диагностике поражения хрящей гортани и окологортанных пространств. Так, если эти структуры поражены, в комплекс терапии обязательно включается хирургическое вмешательство.
Основные методики:
- операция;
- лучевая терапия;
- химиотерапия;
- комбинация перечисленных методов.
Хирургическое вмешательство
Проводятся следующие виды операций:
- CO2- лазерные резекции;
- Ларингэктомия;
- Частичная резекция гортани
- Шейная лимфодиссекция
- Реконструктивно-пластические операции
Объем работы хирурга определяется месторасположением опухоли, ее распространенностью и радиочувствительностью.
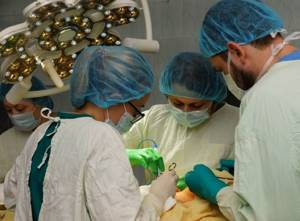
Разновидности оперативных вмешательств:
- Хордэктомия. Представляет собой удаление одной голосовой связки. Показания к ней: поражение только одной голосовой связки без распространения процесса на голосовой отросток черпаловидного хряща и комиссуру, отсутствие иммобилизации голосовой складки.
- Гемиларингэктомия – резекция половины гортани.
- Переднебоковая (или диагональная) резекция гортани – остается 2/3 половины гортани. Показания: поражение опухолью половины гортани и переход через переднюю комиссуру.
- Передняя (или фронтальная) резекция гортани. Проводится иссечение передней комиссуры и расположенных в непосредственной близости участков голосовых связок.
- Горизонтальная резекция гортани. Иссекается пораженная часть, могут быть сохранены голосовые складки. Проводится при расположении новообразования в преддверии.
- Операция Крайля. Удаляется внутренняя яремная вена вместе с клетчаткой и лимфатическими узлами.
- Фасциально-футлярное иссечение лимфатических узлов и клетчатки шеи
- Ларингэктомия вместе с корнем языка и подъязычной костью.
Операцию Крайля и ФФИ ЛУ и клетчатки шеи (фасциально-футлярное иссечение лимфатических и клетчатки шеи) по показаниям проводят, если наблюдается недостаточная регрессия увеличенных лимфоузлов и возможность их оперирования после облучения 40 Гр, а также при первом этапе лечения
Наличие N1 и N2а подвижных л/у при отсутствии вовлечения в патологический процесс кивательной мышцы и яремной вены служит показанием к фасциально-футлярной лимфодиссекции.
Если в наличии N1, N2а, b, с вколоченные, неподвижные л/у, а в процесс также вовлечена кивательная мышца и внутренняя яремная вена, проводится операция Крайля.
Если регионарный метастаз на шее спаян с сосудами, пациенту дополнительно назначается ангиография и КТ шеи, потому что в этом случае возможно проведение операции Крайля с удалением артерии и ее пластическим замещением.
Если у пациента обнаруживаются единичные метастазы в печени и легких, нужно дообследование, чтобы решить вопрос о дальнейшей тактике ведения этого пациента
Лучевая терапия
Показаниями служат новообразования в среднем и вестибулярном отделах гортани.
Облучение может проводиться в качестве подготовки к операции (режим 40-45 Гр), а также радикально в лечебном режиме (70 Гр).
Согласно данным зарубежных и отечественных авторов, при I-II стадии рака гортани 70-80% пациентов может быть вылечено с использованием режима 70 Гр, а также 45-52% больных с III стадией.
Противопоказания к облучению на первом этапе:
- хондроперихондрит гортани;
- стеноз гортани (выраженный);
- поражение опухолью окружающих органов (трахеи, пищевода), а также ее распад;
- отдаленные метастазы;
- неподвижные конгломераты метастазов с врастанием в магистральные сосуды;
- поражение подскладочного отдела;
- общее тяжелое состояние пациента на фоне диабета, прогрессирующего туберкулеза, сердечно-сосудистых заболеваний.
Некоторым ослабленным пациентам, включая людей с тяжелыми сопутствующими болезнями, проводится расщепленный курс облучения: сначала – доза 38-40 Гр, потом перерыв 1-2 недели, после стихания лучевых реакций и восстановления сил, а затем продолжение терапии до 70-74 Гр.
Если после проведения облучения 40 Гр эффект недостаточен и при этом пациент категорически отказывается от хирургической операции, лучевую терапию продолжают до лечебной дозы (70 Гр).
Когда опухоль распространена на переднюю комиссуру, преднадгортанное пространство, боковую стенку глотки, облучение неэффективно в качестве единственного метода лечения. Его дополняют химиотерапией, СВЧ-гипертермией и/или операцией.
Часто до начала лечения, при необходимости, пациенту формируют трахеостому из-за высокого риска удушья во время лечения. Во время лучевой терапии или химиотерапии вследствие отека, может возникнуть необратимое состояние, которое может повлечь за собой смерть пациента, без предварительной трахеоостомии. Также возникает необходимость установки гастростомы, которая может быть выполнена под эндоскопическим контролем и классическим открытым способом.
Если у больного присутствует трахеостома, назогастральный зонд или гастростома — это не является препятствием к облучению или к химиотерапии. Если новообразования распространены, то трахеостома может попадать в поле облучения.
Химиотерапия
Варианты применения системной химиотерапии:
- паллиативное лечение при метастазах и рецидивировании заболевания;
- в комбинации с облучением – органосохраняющее лечение опухолей, являющихся местнораспространенными;
- неоадъювантная терапия – дает возможность провести операцию и/или снизить объем вмешательства;
- при отказе пациента от операции или невозможности хирургического вмешательства, например при непереносимости наркоза, в пожилом возрасте, при соматических болезнях.
Основные используемые препараты: 5 Фторурацил, Цисплатин, Карбоплатин, Паклитаксел
Противопоказания к химиотерапии:
- перихондрит;
- стеноз гортани 2-3-й степени;
- поражение опухолью черпаловидного и щитовидного хрящей;
- язва желудка и 12-перстной кишки;
- заболевания почек, печени, сердечно-сосудистой системы в стадии декомпенсации;
- декомпенсированный сахарный диабет;
- беременность;
- открытая форма туберкулеза легких.
Рентгенологическое исследование заболеваний трахеи
Рентген трахеи – это эффективный и доступный способ выявления разных заболеваний. Рентгенологическое исследование трахеи бывает обзорным и прицельным. Прицельное отличается от обзорного тем, что для него применяется специальное оборудование для детального рассмотрения отдельного органа. Для лучшей визуализации рентген проводят в прямой и боковой проекциях. На данный момент рентген дыхательных органов с контрастом практически вытеснен компьютерной томографией, однако из-за доступности контрастный рентген продолжает пользоваться спросом.
Особые указания по лечению
По данным исследований, при поражении надскладочного отдела и распространенности процесса до стадии Т1N0M0 лучше отдавать предпочтение облучению (процент излечения достигает 95%, сохраняется функция гортани). При T2N0M0 и аналогичной локализации показана органосохраняющая операция, потому что до 80% рецидивов после облучения связано с поражением именно этих гортанных структур.
Если поражен складочный отдел и регистрируется стадия Т1N0M0, терапию начинают с облучения. При таком способе процент излечения составляет 75-78%, с учетом чего нужно проводить первичную оценку эффективности терапии на дозе 40 Гр. Если отмечается регресс новообразования менее 70%, то возможно проведение хирургического вмешательства – хордэктомии. Когда новообразование распространено на переднюю комиссуру и вторую голосовую складку, проводят резекцию гортани, потому что в этом случае отдаленные результаты лучше, чем при облучении.
Химиотерапия не улучшает результаты лечения при стадии Т1-2N0M0.
При терапии местнораспространенной патологии в стадии Т3N0M0-T4N0M0 наибольшую эффективность показало применение комбинированной методики с разной последовательностью облучения и хирургического вмешательства, потому что в этом случае у 70-73% пациентов добиваются пятилетней выживаемости. Однако при этом проводится ларингэктомия, инвалидизирующая пациента.
Если у пациента есть противопоказания к операции, терапию начинают с облучения. Если рак распространен Т3-Т4, то возможности лучевой терапии ограничены. При этом если операции и возможны, они носят калечащий характер. Вариантом органосохраняющего лечения местнораспространенной патологии или гортаноглотки может быть сочетание индукционной химиотерапии по схеме PF («Цисплатин» и «5-фторурацил) с дальнейшим облучением при наличии ответа на терапию. Если его не наблюдается, проводят ларингэктомию.
Как проводится обследование?
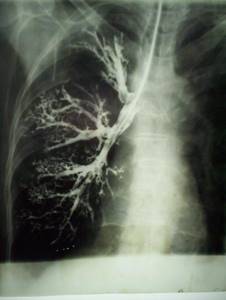
Рентген трахеи проводится в кабинетах рентгенологической диагностики. Для исследования горла потребуется лечь набок и приложить к шее специальную пленку. Обычно это делает врач, фиксируя пациента в положении, позволяющем сделать хорошие снимки. Во время обследования пациента просят задержать дыхание. Через несколько секунд пациент может встать и, забрав проявленный снимок, отправляться домой.
Рентгенография трахеи с контрастированием
Для того чтобы обеспечить лучшую видимость органа на снимке, в его просвет вводят контрастное вещество, которое задерживает рентгеновские лучи. Для рентгенографии трахеи потребуется выпить контрастное вещество на основе сульфата бария или йода. Через некоторое время можно начинать обследование обычным способом.
Рентгенография трахеи с функциональными пробами
Рентген трахеи с функциональными пробами делается несколько дольше, чем обычный, поскольку нацелен на получение снимков с разных ракурсов, при разном состоянии органа. Обеспечивает необходимое состояние органа пациент, выполняя указания врача. При рентгеноскопии трахеи с контрастированием пищевода врач-рентгенолог
попросит пациента дышать и задерживать дыхание, сравнивая состояние органа в покое и во время функционирования. Рентген трахеи с функциональными пробами позволяет определить состояние органа при выполнении им прямых функций, что значительно упрощает диагностику.
Лечение метастазов в лимфоузлах шеи
Регионарные метастазы при раке гортани не препятствуют консервативной терапии, потому что новообразования этой локализации (N1-N2) часто поддаются химиотерапии и облучению. Поэтому лимфоузлы с обеих сторон нужно включать в зону облучения гортани. Если нужно облучать лимфоузлы нижних отделов шеи, показано применение прямого поля с блоком. Нижний край этого поля проходит на 1 см ниже нижней границы ключицы. В случае поражения надключичных лимфоузлов, необходимо облучать лимфоузлы верхнего средостения.
Когда присутствуют несмещаемые или ограниченно смещаемые метастазы, целесообразно начинать лечение с неоадъювантной полихимиотерапии и последующим облучением 40 Гр. Дальше тактика определяется эффективностью проведенного лечения. Если наблюдается значительная или полная регрессия метастазов, а также их неоперабельность после дозы 40 Гр, то облучение доводят до 60-70 Гр.
Стоит особо отметить, что сегодня, когда показатель качества жизни так же важен, как и онконадежность лечения, специалисты направляют свои усилия на разработку и усовершенствование консервативной терапии, включающей разные виды химиотерапии и облучения, а также на проведение органосохраняющих операций, позволяющих сохранить или восстановить основные функции гортани.
Сколько стоит рентген гортани
Стоимость обследования зависит от места проведения — частный диагностический центр или государственная поликлиника. На цену влияет и оборудование, на котором проводится исследование — классический рентген или цифровой. В среднем, стоимость варьируется от 1000 до 1900 рублей.
Направить на проведение рентгенологического обследования может лечащий врач, как правило, отоларинголог. Решать самостоятельно о необходимости проведения процедуры не следует, всё-таки диагностика предполагает определённую дозу облучения.
Рентген гортани — доступный метод выявления патологии респираторного тракта, однако, не является максимально информативным. В ряде случаев может понадобиться дополнительное прохождение КТ или МРТ.
Прогноз выживаемости
Прогноз зависит от стадии заболевания, однако в целом он неблагоприятен. Это в значительной степени обуславливается большой долей больных с распространенными формами рака.
Согласно клиническим наблюдениям и данным литературы, запущенные формы онкологии гортаноглотки составляют больше 85% из всех впервые установленных случаев заболеваемости.
При применении современных способов комплексной терапии у 56% пациентов удается добиться пятилетней выживаемости.
Прогноз становится хуже при наличии метастазов: при раке гортаноглотки Т3-4N0-1М0 трехлетняя выживаемость составляет до 80%, а при стадии Т3-4N2-3М0 – до 40%.
Если в результате применения химиотерапии и облучения достигнута полная регрессия заболевания, нужно регулярно наблюдаться и обследоваться, чтобы при рецидиве своевременно сделать операцию.
Таблица процентов выживаемости, в зависимости от формы патологии и ее стадии
Для больных с III-IVb стадиями пятилетняя выживаемость составляет 48,2%, при ВПЧ+ и ВПЧ- (ОР=0,73, р<0,001) – 42,1%.
Реабилитация
Широко распространена логопедическая методика реабилитации, направленная на восстановление голосовой функции и достижение хорошего качества голоса. Достигнуть поставленных целей удается в 45-60% случаев.
После ларингэктомии:
Голос – социально важная функция, что не нуждается в доказательствах, поэтому вполне обоснованно пациенты стремятся ее сохранить или восстановить. У тех, кто перенес ларингэктомию, голосовая реабилитация проводится путем обучения так называемому пищеводному голосу, использования голосовых устройств или установки трахеопищеводного шунта вида Bloom-Singer.
Один из методов при реабилитации голоса у пациентов, которые перенесли полную резекцию гортани, является применение голософормирующих аппаратов разных конструкций. Это могут быть электрогортани, звукогенераторы.
Согласно мнению многих авторов, метод обучения пищеводной речи – наиболее физиологичен и малоинвазивен. В 62-91% случаев возможно сформировать псевдоголос, которого будет достаточно для общения.
Недостатки метода:
- пациенты трудно осваивают метод заглатывания воздушных масс в пищевод и выталкивания его при фонации;
- пищевод в качестве резервуара для воздуха имеет малый объем – 180-200 мл;
- спазм и гипертонус сжимательных элементов глотки.
Хирургическая методика восстановления голоса после проведенной ларингэктомии
Метод основан на формировании шунта между пищеводом и трахеей. Через него воздух из легких попадает в глотку и пищевод, провоцируя вибрацию глоточно-пищеводного элемента, который является генератором голоса.
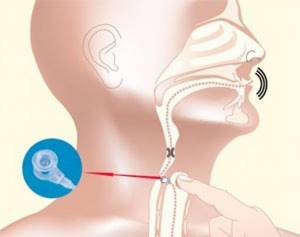
Помещенный в просвет шунта голосовой протез пропускает воздух из легких в пищевод и не допускает попадания пищи и жидкости в обратном направлении.
Хорошее качество голоса, благодаря этой методике, достигнуто у 93,3% пациентов. Однако авторы метода указывают, что в 7-30% случаев возможны осложнения: грибковое поражение протеза, излишний рост грануляций, смещение протеза, протекание протеза, которое может привести к аспирационной пневмонии у пациентов.
Исследования показывают, что у всех пациентов после органосохраняющих операций наблюдается нарушение функции глотания, потому что сообразно с типом вмешательства перестраивается весь механизм. Нарушения защитной функции более значительны после горизонтальной и сагиттальной резекции гортани. Чтобы предотвратить аспирацию пищи и слюны в послеоперационном периоде, используются разные способы обтурации (закупорки) гортани: начиная тампонадой по Микуличу (показана при сагиттальной операции) и заканчивая применением обтураторов и Т-образных трубок из силикона с закрытым верхним концом, вводящихся в сформированный дыхательный анастомоз. Эти меры направлены на предотвращение попадания пищи в дыхательные пути.
Аспирация слюны хронической формы часто влечет за собой пневмонию, поэтому в некоторых случаях показаны корригирующие хирургические вмешательства. Решение данной проблемы влияет на дальнейшую жизнь пациента, потому что постоянная аспирация может стать причиной необходимости проведения ларингэктомии.
Одна из самых сложных задач при проведении органосохраняющих операций – восстановление функции дыхания, потому что все разновидности резекции, за исключением экстирпации надгортанника, деформируют гортань и уменьшают ее размеры. В. О. Ольшанский приводит сравнительно более высокую цифру – у него получается деканюлировать 73,4% пациентов. Автор применял для восстановления просвета гортани эндопротез в форме трубки, состоящий из биологически совместимых полимерных материалов, пропитанных антисептическим составом.