Одним из методов диагностики во время беременности является ультразвуковое исследование — УЗИ. Сколько раз будущая мама должна пройти это исследование, какую информацию дает УЗИ в зависимости от сроков его проведения и в каких случаях количество исследований возрастает?
Ультразвуковое исследование проходят практически все будущие мамы, причем не менее трех раз за всю беременность — при условии, что женщина встала на учет в женскую консультацию на небольшом сроке (до 12 недель) и выполняет все рекомендации врача акушера-гинеколога, ведущего ее беременность, что отражено в соответствующих нормативных документах Министерства здравоохранения РФ. Однако многим женщинам это исследование проводится чаще.
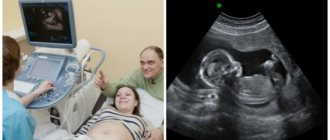
Сразу стоит сказать о том, что акушерское ультразвуковое исследование (исследование, проводимое во время беременности) — очень важный и информативный метод диагностики, помогающий ответить на многие вопросы и позволяющий выявить те или иные отклонения во внутриутробном развитии плода.
Само исследование абсолютно безболезненно: пациентка не ощущает какого-либо дискомфорта, кроме двигающегося по ее животу датчика. Многочисленные научные данные свидетельствуют о практически полной безвредности УЗИ для здоровья как будущей мамы, так и ее малыша. В частности, было показано, что дозы и интенсивность ультразвукового воздействия во время стандартного акушерского исследования не оказали негативного воздействия на эмбрионы лабораторных животных и хромосомы живых клеток. Учитывая безопасность и высокую информативность данного исследования, Всемирная организация здравоохранения рекомендует проведение УЗИ во время беременности не менее 3 раз.
Однако будущим мамам злоупотреблять ультразвуковыми исследованиями по собственной инициативе не стоит. Например, не следует бегать десятки раз на исследование только для того, чтобы уточнить пол малыша, оценить его вес и размеры. Согласитесь, трудно представить, чтобы беременная лишний раз пошла сдавать кровь из любопытства, без назначения врача, для ультразвукового исследования тоже определены сроки и показания.
Немного истории
В старину наши прабабушки не только не знали понятия «ведение беременности», но более того — считали дурной приметой вслух говорить о будущем ребёнке. Мол, роды будут тяжелы. Но, как показывает современная практика, в большинстве случаев медицинская помощь не только не отягчает, но помогает благополучному разрешению и часто спасает жизни матери и крохе. Потому не стоит бояться идти в консультацию и откровенно беседовать с врачом. Лучше, конечно, если врач будет знакомая, подруга или просто рекомендованная как вдумчивый и доброжелательный специалист.
Вот перечень того, что вам необходимо сделать на этапе подготовки к беременности:
- 1.Осмотр акушера-гинеколога. Врач осмотрит, побеседует с вами, возьмет мазки на флору и онкоцитологию. Если в ходе консультации врач выявит какие-то нарушения, назначит вам необходимые исследования и УЗИ. Здоровым женщинам не нужно сдавать анализ крови на гормоны.
- Определение инфекций, передающихся половым путем (ИППП). При подготовке к беременности в отделяемом из половых путей определяют возбудителя гонореи, хламидию и Micoplasma genitalium методом ПЦР . Определение уреаплазмы считается несовременным.
- Флюорография.
- Исследование на ВИЧ, гепатит В, С, сифилис. Эти анализы не являются обязательными, но женщинам из группы риска лучше их выполнить до беременности
- Фолиевая кислота в дозировке 400мкг в сутки обоим партнерам. Желательно начинать пить фолиевую кислоту минимум за 3 месяца до беременности и на протяжении всего первого триместра. Так как вы не можете знать точную дату зачатия, начинайте принимать этот витамин, как только решитесь на беременность.
- Желательно исключить алкоголь, курение, наркотические препараты минимум за 3 месяца до беременности.
- При избыточной массе тела, коррекция веса.
- Если у вас есть хронические заболевания, вы принимаете лекарственные средства, сходите на консультацию к своему врачу. Возможно еще на этапе подготовки к беременности необходимо корректировать лечение или переходить на другие препараты.
Принцип ультразвуковой диагностики
Для тех, кто ещё сомневается в том, стоит ли соглашаться на проведение планового УЗИ при беременности, немного о сущности метода.
Действия аппарата основано на свойствах распространения звука в различных средах, в частности, на разделение звукового потока на преломлённый и отражённый при переходе из одной среды в другую. Отражённая часть потока возвращается к датчику и по её мощности определяется структура той среды, в которую проник звук. Результат показан на экране монитора в виде областей большей или меньшей яркости, что соответствует плотности исследуемых тел.
Метод считается абсолютно безвредным для человека.
Для того чтобы стать на учет вы пройдете следующие исследования:
- Осмотр в зеркалах, вагинальный осмотр вашего акушера-гинеколога. Обязательно проводится осмотр при постановке на учет. Во время других визитов в ЖК осмотры проводятся при необходимости.
- Ультразвуковое исследование (УЗИ). УЗИ плода выполняется в перинатальном центре с 11 по 14 недели, затем в промежутке с 18 по 21 неделю, далее с 32 по 35 недели.
- Осмотр эндокринолога, офтальмолога, стоматолога, терапевта, ЛОР осуществляется при первом визите в ЖК. Эндокринолог выдаст вам направление на анализ гормонов щитовидной железы (ТТГ, Т4, антитела к ЩЖ). Дополнительные консультации узких специалистов назначаются по показаниям, особенно касается женщин с хроническими заболеваниями.
- ЭКГ. Как правило, электрокардиография проводится однократно, но при необходимости может выполняться повторно.
Лабораторные исследования:

- Общий анализтделемого из влагалища, определение антибиотикочувствительности.
- Обследование на гонорею, хламидию, микоплазму методом ПЦР проводится однократно в первом триместре, а на сифилис дополнительно повторяем в 28-30 недель.
- Определение антител к ВИЧ, вирусам гепатитов С и В
- Определение антител к токсоплазме и цитомегаловирусу (ЦМВ) при постановке на учет, затем если антитела не были обнаружены, анализ повторяется во втором триместре с 18 по 20 недели. После того, как вы оформились в женской консультации, результаты ваших обследований будут внесены в обменную карту. В зависимости от того, какое у вас самочувствие, как проходит беременность, врач может назначить анализы, УЗИ, осмотр узких специалистов раньше, чем прописано в протоколах.
Цель назначения УЗИ при беременности
Ультразвуковое исследование даёт возможность определить внутриутробно следующие параметры, отклонения и пороки развития плода:
- количество околоплодных вод: при маловодии или многоводии назначается соответствующая терапия
- состояние плаценты: в том числе возможность самостоятельного вынашивания плода и естественных родов
- количество зародышей, их пол, степень развития, соответствие возрасту
- наличие пороков развития: пороки скелета, нервной трубки, сердца и др.
- выявление дефектов плода, не совместимых с жизнью
- определение положения плода и характера будущих родов
- определение положения пуповины, характера и интенсивности кровотока.
В настоящее время медицина способна вмешиваться даже во внутриутробное развитие и, в случае крайней необходимости, рекомендовать аборт как наименьшее из зол. Кроме того, благодаря УЗИ могут выявляться такие нюансы, как кислородная недостаточность плода в связи с застойными явлениями в плаценте или перехлёстом пуповины. Некоторые из них легко лечатся и в дальнейшем плод развивается абсолютно нормально. Диагностировать их возможно только посредством УЗИ.
Дополнительные исследования
На вопрос, сколько раз за весь срок вынашивания ребенка, женщине предстоит пройти через процедуру УЗИ, ответить очень сложно. Все зависит от состояния здоровья и возраста будущей мамы, от того, был ли у нее неудачный опыт в вынашивании ребенка. Кроме того, если у беременной женщины есть жалобы на самочувствие, врач назначает дополнительные исследования методом ультразвука.
В каждом триместре есть свои показания для назначения внепланового УЗИ.
В первые три месяца беременности к нему могут привести кровянистые выделения и боли в животе. Врач отправляет на ультразвук, чтобы выяснить причину и понять, есть ли замершая или внематочная беременность.
Во втором и третьем триместрах исследование методом ультразвука показано при многоплодии, выявлении отклонений в развитии и размерах плода, нарушении двигательной активности, наличии инфекционного заболевания или предлежания плаценты у мамы, подтекании околоплодных вод и т.д. На поздних сроках веской причиной может послужить подозрение на тазовое предлежание ребенка. При его подтверждении врачи проведут кесарево сечение, чтобы снизить риск нанесения травмы младенцу.
На каких сроках делается плановое УЗИ при беременности
В течение беременности женщине рекомендуется пройти УЗИ три раза:
- 10-14 недель: на уточнение сроков беременности, наличия новообразований в матке, количество эмбрионов
- 20-24 недели: оценка состояния плаценты, темпов развития плода, определение пола, наличие признаков хромосомных аномалий
- 32-34 недели: определение готовности к родам, предлежания плода.
По рекомендации врача женщине могут назначаться УЗИ и на других сроках. Не следует от них отказываться — ведь это самый простой и безвредный способ диагностики.
Может ли навредить УЗИ
УЗИ – это процедура, которая может проводиться неоднократно без опасности для здоровья будущей матери и плода и для течения беременности. На сегодняшний день она считается высокоточным методом диагностики, неспособным навредить плоду и дающим показательные результаты при условии соблюдения всех современных принципов и стандартов проведения.
В ходе исследования используется способность ультразвуковых волн отражаться от различных поверхностей. «Эхо», которое возвращается к ультразвуковому оборудованию от тканей организма, трансформируется в изображение исследуемой области. При этом такие волны не остаются в теле, не накапливаются в нем и не причиняют другого вреда. Они обеспечивают точную и детальную информацию, которая представляет огромную диагностическую ценность.
При этом важно понимать, что сами по себе результаты УЗИ не являются решающими при оценке развития плода или здоровья матери. Они всегда дополняются другими методами исследований, если в этом есть необходимость.
В ходе исследования женщина не испытывает боли или каких-либо неприятных ощущений. При проведении трансабдоминального УЗИ ей необходимо лечь на кушетку и освободить от одежды живот, после чего врач наносит на кожу гель и приступает к исследованию. Оно заключается в ведении манипулы УЗИ по коже живота и передаче изображения на монитор оборудования. При трансвагинальном УЗИ используется небольшой датчик, на который надевается одноразовый презерватив с нанесенным на него гелем. Датчик вводится во влагалище.
На сегодняшний день, помимо стандартного УЗИ, выделяют также доплер-исследование, позволяющее оценить состояние сосудов плода, и 3D/4D-УЗИ, более современные методы, обеспечивающие «высокую информативность для визуализации отдельных лицевых структур у плода после 11 недель беременности даже при трансабдоминальном исследовании. Учет трехмерных анатомических изображений отдельных анатомических структур позволит проводить четкую диагностику аномалий развития лица в эти сроки. Использование в архивации 3D/4D-изображений позволит объективно оценить анатомическую картину и принять обоснованное решение по ведению беременности».
Как часто нужно делать УЗИ почек?
Здоровым людям в целях профилактического наблюдения за состоянием здоровья рекомендуется проходить процедуру ультразвукового исследования почек и брюшной полости один раз в год. Лицам, страдающим хроническими заболеваниями почек, необходимо контролировать процесс болезни и делать УЗИ не реже одного раза в 3 месяца.
| Услуга УЗИ | Цена по Прайсу, руб | Цена по Акции, руб |
| УЗИ органов брюшной полости и забрюшинного пространства (печень, желчный пузырь, поджелудочная железа, селезенка, желудок) | 1500 руб. | |
| УЗИ одного органа (печень, желчный пузырь, селезенка, поджелудочная железа, мочевой пузырь, надпочечники) | 800 руб. | |
| УЗИ органов брюшной полости и почек | 1700 руб. | |
| УЗИ органов брюшной полости + УЗИ почек + УЗИ мочевого пузыря | 2000 руб. | |
| УЗИ почек | 800 руб. | |
| Комплексное УЗИ (УЗИ органов брюшной полости + УЗИ почек + УЗИ щитовидной железы) | 2400 руб. | 1999 руб. |
| Комплексное УЗИ (УЗИ органов брюшной полости + УЗИ почки + УЗИ щитовидной железы + УЗИ малого таза абдоминальным датчиком + УЗИ молочных желез) | 4200 руб. | 2999 руб. |
| Комплексное УЗИ (УЗИ органов брюшной полости + УЗИ почек + УЗИ щитовидной железы + УЗИ предстательной железы абдоминальным датчиком) | 3300 руб. | 2499 руб. |
| Комплексная диагностика тела (МРТ грудного отдела позвоночника, МРТ поясничного отдела позвоночника, УЗИ органов брюшной полости, УЗИ почек, УЗИ мочевого пузыря, консультация невролога, консультация терапевта) | 11700 руб. | 7000 руб. |
В третьем триместре ближе к родам беременным женщинам повторят следующие анализы:
- Мазок на флору, бак. посев сдается в 34-36 недель. Обычно женщины сдают мазки во время беременности чаще. Помните, если вас беспокоят выделения, будет правильным сначала сдать как минимум мазок на флору, и только потом по его результатам использовать лекарственные средства.
- ОАК.
У нас в голове есть стереотип, что все лабораторные исследования проводятся строго натощак. И ответственные беременные, лишив себя завтрака, очень плохо себя чувствуют в лабораториях, вплоть до обморочных состояний.
Анализы, которые необходимо выполнять натощак:
- ОАК
- БХ анализ крови
- Коагулограмма
- Глюкоза крови
- Глюкозотолерантный тест
- Определение уровня гормонов в крови.Когда поедете сдавать кровь на перечисленные выше анализы, возьмите с собой перекус, чтобы сразу поесть после забора. А вот все остальные исследования выполняются и после еды.
Какие исследования нужно пройти мужу?
- 1.Если у вас отрицательная принадлежность крови, обязательно определяется резус отца ребенка.
- 2.Флюорография. Так же подходит флюорография, выполненная в течение года.
- 3.Анализ крови на ВИЧ, гепатит В, С.
Не забывайте, если у вас планируются партнерские роды, мужу в роддом нужна справка о состоянии здоровья. Этот документ оформляет терапевт в поликлинике по месту жительства или в медицинском центре.
Расшифровка
Результаты, зафиксированные в протоколе, врач-диагност выдаст пациенту на руки по окончании диагностики. В заключении отражаются все важные параметры с указанием отклонений от нормы. В нормальном состоянии почки должны иметь форму бобов с ровными, четко выраженными краями. Диагност должен указать размер органа и толщину капсулы. Система лоханок, а также чашечек не должна визуализироваться. Сложнее всего при таком методе обследования визуализируются маленькие сосуды.
Протокол ультразвукового исследования почек
Правая почка
10,39 х 4,88 см., положение и форма типичные, контуры ровные, чёткие, паренхима толщиной 1,32см., однородная, равномерно гипоэхогенная, ЧЛС не расширена.
Сосудистая ножка не изменена.
Патологических образований в области надпочечника не визуализируется.
Левая почка
10,9 х 5,6 см., положение и форма типичные, контуры ровные, чёткие, паренхима толщиной 1,3 см., однородная, равномерно гипоэхогенная, ЧЛС не расширена.
Сосудистая ножка не изменена.
Патологических образований в области надпочечника не визуализируется.
Заключение:
УЗ- признаки нарушения минерального обмена.
Протокол ультразвукового исследования почек
Правая почка
10,17 х 3,99 см., положение и форма типичные, контуры ровные, чёткие, паренхима толщиной 1,2см., однородная, равномерно гипоэхогенная, ЧЛС не расширена. В полостной системе определяются слабые гиперэхогенные сигналы (кристаллы). Конкремент 0.4 см
Сосудистая ножка не измнена.
Патологических образований в области надпочечника не визуализируется.
Левая почка
10,07 х 4,53 см., положение и форма типичные, контуры ровные, чёткие, паренхима толщиной 1,2 см., однородная, равномерно гипоэхогенная, ЧЛС не расширена. В полостной системе определяются слабые гиперэхогенные сигналы (кристаллы).
Сосудистая ножка не изменена.
Патологических образований в области надпочечника не визуализируется.
Заключение:
УЗ- признаки нарушения минерального обмена. Конкремент правой почки.
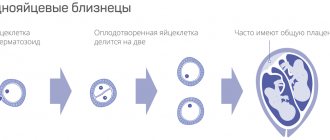
Вторая неделя
В середине цикла яйцеклетка полностью созревает и покидает яичник. Она входит в брюшную полость. Данный процесс называется овуляцией. При регулярном цикле продолжительностью 30 дней овуляция наступает на пятнадцатый. Самостоятельно двигаться яйцеклетка не способна. Когда она покидает фолликул, бахромки маточной трубы обеспечивают ее проникновение внутрь. Маточные трубы характеризуются продольной складчатостью, они заполнены слизью. Мышечные движения труб имеют волнообразный характер, что при существенном множестве ресничек создает оптимальные условия для транспортировки яйцеклетки.
Посредством труб яйцеклетка попадает в наиболее широкую их часть, которая называется ампулярной. Именно в этом месте и происходит оплодотворение. Если встречи со сперматозоидом не произошло, яйцеклетка погибает, а женский организм получает соответствующий сигнал о необходимости запуска нового цикла. Происходит отторжение слизистой оболочки, которая была создана маткой. Проявлением такого отторжения являются кровянистые выделения, которые называются менструацией.
Срок ожидания оплодотворения яйцеклеткой короток. В среднем он занимает не более суток. Оплодотворение вероятно в день овуляции и максимум на следующий. У сперматозоидов более длительный срок жизни, в среднем он составляет три-пять дней, в некоторых случаях – семь. Соответственно, если сперматозоид до овуляции попал в женские половые пути, существует вероятность, что он сможет дождаться появления яйцеклетки.
Когда яйцеклетка находится в состоянии ожидания оплодотворения, происходит выделение определенных веществ, которые предназначены для ее обнаружения. Если сперматозоиды находят яйцеклетку, они начинают выделять специальные ферменты, способные разрыхлить ее оболочку. Как только один из сперматозоидов проникает внутрь яйцеклетки, другие этого уже сделать не могут вследствие восстановления плотности ее оболочки. Таким образом, одна яйцеклетка может быть оплодотворена только одним сперматозоидом.
После оплодотворения происходит слияние хромосомных наборов родителей – по 23 хромосомы от каждого. В результате из двух различных клеток образуется одна, которая носит название зигота. Пол будущего ребенка зависит от того, какая из хромосом, Х или Y, была у сперматозоида. Яйцеклетки содержат только Х хромосомы. При сочетании ХХ на свет появляются девочки. Если же сперматозоид содержат Y хромосому, т. е. при сочетании ХY, рождаются мальчики. Как только в организме образовывается зигота, в нем происходит запуск механизма, направленного на сохранение беременности. Происходят изменения гормонального фона, биохимических реакций, иммунных механизмов, поступления нервных сигналов. Женский организм создает все необходимые условия для безопасного развития плода.