Текст представлен исключительно в ознакомительных целях. Мы настоятельно призываем не заниматься самолечением. При появлении первых симптомов — обращайтесь к врачу. Рекомендуем к прочтению: «Почему нельзя заниматься самолечением?».
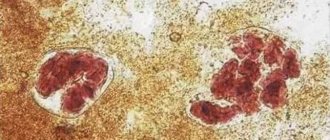
Одним из показателей нарушение пищеварения является обнаружение в кале крахмала. В медицине такое состояние называется амилореей. Крахмал при нормальном пищеварении должен расщепляться до простых веществ.
В детском возрасте крахмал в кале не всегда свидетельствует о патологии из-за общей незрелости организма и системы пищеварения в частности.
Медицинские средства (препараты, лекарства, витамины, БАД) упоминаются исключительно в ознакомительных целях. Мы настоятельно не рекомендуем их использовать без назначений врача. Рекомендуем к прочтению: «Почему нельзя принимать медицинские препараты без назначения врача?».
Причины повышенного крахмала
Повышенное содержание зерен крахмала в кале называется амилореей. Для возникновения этого заболевания, существует несколько причин:
- наличие воспалительного процесса на стенках кишечника;
- гастрит;
- панкреатит;
- нарушения в работе поджелудочной железы;
- диспепсия.
Неправильное усвоение организмом крахмала, в большинстве случаев, связано с проблемами в поджелудочной железе или с заболеваниями тонкого кишечника.
Так, крахмал, который может быть обнаружен в кале у ребенка, просто не успеет перевариваться.
Если недуг появился у ребенка до года?
У грудничков (до года) амилорея не обязательно связана с наличием какого-либо заболевания.
Если ребенок находится на грудном вскармливании, то крахмала не должно быть в принципе. Наличие в кале крахмала у малышей считается нормой, так как секреторные железы в этом возрасте ещё не достаточно развиты.
Амилорея самоустраняется, по мере взросления. Единственное, что можно сделать – это скорректировать рацион.
Рекомендуется сократить употребление картофеля, груш, бананов и других продуктов, содержащих крахмал. Если решить проблему таким образом не получается, то ребенка обязательно необходимо показать гастроэнтерологу, запомните это на будущее.
Диагностика причины
Врач назначает проведение лабораторных анализов.
Наиболее достоверный анализ – копрограмма, с помощью которой получают следующие сведения:

- уровень активности пищеварительных ферментов;
- уровень экскреторной функции желудочно-кишечного тракта;
- активность кишечной микрофлоры;
- присутствие воспалительного процесса в желудочно-кишечном тракте;
- наличие глистных инвазий.
Во время исследования кала во внимание берут форму испражнений, цветовой оттенок, запах, наличие остатков пищи, других включений (паразитов, яиц, слизи, крови и др.).
Например, при наличии остатков непереваренной пищи в биологическом материале можно косвенно говорить о том, что повышена моторная функция кишечника, присутствует недостаточность пищеварительных ферментов, вырабатываемых поджелудочной железой.
Анализ кала (копрограмма) в норме дает следующие результаты:

- кал имеет коричневый цвет и плотную консистенцию;
- любые непонятные вкрапления, слизь, комки другого цвета, кровь отсутствуют;
- нет зловонного запаха, не обнаружены белки и крахмал, билирубин, лейкоцитарные клетки;
- нормальный объем воды в каловых массах – 80%.
Для достоверности результатов рекомендуется изучить правила по сбору биологического материала и подготовке к исследованию:
- за 2 дня до сбора кала начинают придерживаться правильного питания с исключением из рациона продуктов с белком в составе, а также пищи, которая влияет на изменение цвета кала и урины (свекла и др.);
- если требуется проведение диагностики для ребенка, находящегося на грудном вскармливании, диеты должна придерживаться кормящая женщина;
- емкость, в которую собирают биологический материал, предварительно тщательно моется и дезинфицируется;
- исследование проводят в тот же день, в который был собран материал (идеально в первые 5-7 часов после сбора биоптата);
- перед сбором кала ребенка необходимо подмыть, иначе анализ покажет ложные результаты (возможно присутствие в массах химических соединений, нехарактерных бактериальных микроорганизмов, эпителиальных клеток и прочих включений, которых быть не должно);
- оптимальный объем биологического материала – 1 ч. л. (этого количества достаточно для проведения всех исследований);
Не рекомендуется брать биоптат из подгузника ребенка: в этом случае в кале могут остаться волокна ткани).
Повышенный уровень вещества в 1 год
У годовалого ребенка, присутствие в кале зерен крахмала объясняется тем, что неокрепший организм не справляется с объёмами этого фермента, поступающего в организм. Именно в этот период в рацион ребенка начинают добавлять новые (которые малыш не пробовал до этого момента) продукты, содержащие крахмал.
Мнение эксперта
Ковалева Елена Анатольевна
Врач-Лаборант. Опыт работы в клинико-диагностической службе 14 лет.
Задать вопрос эксперту
В этом случае, с амилореей можно справиться, опять же, коррекцией рациона. К врачу следует обращаться в том случае, если ребенка регулярно беспокоят расстройства желудка, проявляющиеся диареей и рвотой. Возможно, малыш уже страдает каким-то заболеванием ЖКТ.
Если малышу с плохими анализами 2 года?
У двухгодовалого ребенка повышенное содержание крахмала в кале объясняется, в большинстве случаев, сбоем в работе тонкого кишечника, например, его усиленной перистальтике.
Если малыша не беспокоят какие-либо проблемы, связанные с расстройством ЖКТ (частый жидкий стул, регулярное несварение), то в медикаментозном лечении нет необходимости.
В этом случае можно обойтись специальной диетой, которую назначает детский гастроэнтеролог. Если при проведении повторного общего анализа кала, крахмал присутствует снова, то необходимо более детальное обследование, на которое выдаст направление лечащий педиатр.
Метод выявления крахмалистых соединений в кале у взрослых
Анализ кала для выявления непереваренного крахмала — копрограмма. Здесь оценивается вся пищеварительная функция. Копрограмма включает следующие показатели:
- консистенция и цвет каловых масс;
- непереваренные частички пищи;
- жир;
- количество крахмальных зерен;
- мышечные волокна;
- бактерии, простейшие, яйца гельминтов.
С помощью копрограммы можно обнаружить множество патологий, протекающих с поражением желудочно-кишечного тракта.
Определить наличие крахмалистых соединений можно по внешнему виду каловых масс. Они становятся обильными, мягкими. Цвет желтовато-серый, поверхность блестящая. Каловые массы на вид жирные, прилипают к стенкам унитаза. Появляется резкий неприятный запах.
О чем говорит повышенный крахмал у ребенка 3 лет?
В возрасте трёх лет, амилорея у ребенка проявляется по нескольким причинам.
Это могут быть как заболевания ЖКТ, так и неправильное питание. Под особенную группу риска попадают дети из семей, где родители не придерживаются здорового питания.
Если в дополнение к наличию зерен крахмала в кале, ребенка регулярно беспокоят боли в животе, желудке, присутствует жидкий стул, то необходимо тщательное обследование всех органов пищеварения.
Причиной недомогания могут быть такие серьёзные заболевания, как гастрит и панкреатит. В запущенном случае эти заболевания могут привести к серьёзным последствиям.
Сопутствующие симптомы
Если причиной появления крахмала в кале являются патологические изменения пищеварительной системы, то маме следует обратить внимание на сопутствующие симптомы:
- боль в области живота;
- урчание по ходу кишечника;
- нарушения стула в виде поноса, увеличения объема кала;
- тошнота;
- рвота;
- метеоризм;
- кишечные колики;
- наличие других патологических примесей в кале: кровь, слизь, непереваренные мышечные волокна;
- повышение температуры.
Что необходимо делать?
Исследование кала на наличие зерен крахмала называется копрограммой. Этот анализ подразумевает выявление химических и физических свойств кала, а так же выявление различных примесей. Крахмал, обнаруженный в кале, разделяют на два вида:
- Внеклеточный. Причина его появления – сбой в работе поджелудочной железы или отсутствие амилазы в слюне.
- Внутриклеточный. Крахмал появляется из-за слишком быстрой работы тонкого кишечника. Продукты, содержащие крахмал, просто не успевают перевариваться.
Ребенку назначается либо медикаментозное лечение, либо диета. Выбор лечения зависит от причины появления крахмала и от возраста малыша.
Что из себя представляет патология
Крахмал – это углевод, который содержится во многих продуктах питания, употребляемых человеком, особенно его много в растительной пище: рисе, пшенице, кукурузе, овсе, картофеле, бобовых.

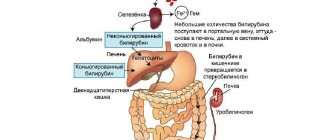
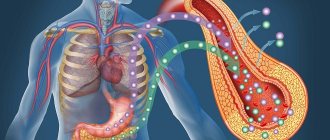
Процесс переваривания крахмальных продуктов и, непосредственно, крахмала, начинается в ротовой полости.
Пища перемешивается со слюной, которая богата пищеварительным ферментом птиалином (амилазой). Переваривание продолжается в желудке.
После этого амилазу нейтрализует соляная кислота, содержащаяся в желудочном соке. Далее пища переходит в кишечную среду, смешиваясь с соком поджелудочной железы, в котором содержится амилаза в большем объеме, чем в слюне.
Завершение пищеварительного процесса – в тонком кишечнике. Конечный продукт расщепления крахмала – глюкоза, усваиваемая организмом.
Если отсутствуют заболевания пищеварительной системы и желудочно-кишечный тракт работает на полную силу, наличие крахмала в каловых массах не диагностируют или выявляют в скудном объеме.
Большое количество углевода, обнаруженное в виде внутриклеточных и внеклеточных крахмальных зерен, указывает на патологию.
Эффективные способы лечения
Если врач принимает решение о лечении медицинскими препаратами, то ребенку назначаются пробиотики.
Эти лекарства положительно влияют на микрофлору кишечника, нормализуя работу желудочно-кишечного тракта. Например, Дюфалак или Флорин Форте.
В дополнение врач прописывает витаминный комплекс, способствующий нормализации работы органов пищеварения.
В случае, если причиной содержания зерен крахмала в кале являются такие заболевания, как гастрит или панкреатит, то ребенку назначается дополнительное обследование, и лечение зависит уже от его результатов. Родителям ни в коем случае не стоит заниматься самолечением ребенка, так как это может привести к хронической форме некоторых заболеваний ЖКТ.
Кишечные инфекции
Кишечные инфекции довольно часты у детей грудного возраста. Даже самым аккуратным и чистоплотным родителям не всегда удается избежать развития у малыша кишечной инфекции. Дело в том, что защитные функции кишечника (кислотность желудочного сока, местные иммунные факторы) у грудных детей еще не сформированы окончательно, и часть возбудителей, не опасных для взрослых, может вызвать серьезные нарушения у грудного ребенка.
Как правило, инфекция начинается внезапно — с болей в животе (ребенок плачет, сучит ножками) и поноса (иногда с включениями слизи, зелени, крови и других примесей). Кишечные инфекции могут сопровождаться подъемом температуры, однако это происходит не всегда. При появлении каких-либо из описанных симптомов обязательно вызовите врача, а до его прихода постарайтесь облегчить состояние ребенка следующими мероприятиями:
- С жидким стулом ребенок теряет много воды и солей, и у него может развиться обезвоживание. Чтобы этого не произошло, малыша надо поить одним из солевых растворов — например оралитом, регидроном. Препарат энтеродез, помимо солей, содержит еще и активированный уголь, адсорбирующий токсины из кишечника. Один из этих препаратов следует постоянно держать в домашней аптечке. Очень важно полностью возместить ребенку тот объем жидкости который он теряет со стулом и рвотой (желательно этот объем измерить). Если малыш не пьет из бутылочки, жидкость можно давать из ложечки или даже из пипетки — маленькие порции жидкости не так сильно провоцируют рвоту, как большие. Обычной кипяченой водой поить ребенка нежелательно, поскольку с кишечным содержимым теряется много солей — если давать жидкость без солей, этот дефицит будет усугубляться.
- Помимо растворов для восполнения жидкости, ребенку можно дать адсорбенты (смекту, полифепан, энтеросгель) — препараты, поглощающие, подобно губке, токсины, содержащиеся в кишечнике. Но имейте в виду, что, поглощая токсины, эти препараты не уничтожают патогенные бактерии. В больших количествах они могут привести к запору.
- Кормить ли ребенка в разгар кишечной инфекции? Да, кормить. Но объем питания за сутки следует снизить на 1/3-2/3 по сравнению с нормальным (в зависимости от того, какое максимальное количество пищи не приводит к рвоте). Если ребенок находится на грудном вскармливании, то продолжайте кормить его грудным молоком, искусственникам же в таких ситуациях лучше давать кисломолочные смеси. Кормите почаще, но мелкими порциями. В каждое кормление можно добавить 1/4 таблетки ферментного препарата Мезим-Форте. Вот, пожалуй, все меры, которые можно принять до прихода врача.
- Ни в коем случае не давайте грудному ребенку антибиотики без назначения врача: некоторые из антибиотиков, часто используемые при кишечных инфекциях у взрослых, противопоказаны новорожденным (например левомицетин). Большую осторожность следует соблюдать при использовании в грудном возрасте таких препаратов, как Имодиум и другие симптоматические средства, — непременно посоветуйтесь с врачом.
Как защитить ребенка от кишечных инфекций?
- В первую очередь следует обратить внимание на посуду из которой вы кормите ребенка. Она должна быть сухой. Некоторые мамы подолгу кипятят бутылочки, но затем оставляют в них часть влаги. Влага способствует размножению бактерий.
- Во-вторых, не следует часто переливать питание из одной посуды в другую — чем реже вы это делаете, тем лучше. Именно поэтому к современным молокоотсосам сразу пристыковывается бутылочка для кормления.
- Наконец, не стоит облизывать пустышки, ложки и другую детскую посуду. Микробы, содержащиеся в полости вашего рта, не всегда безопасны для ребенка (например, бактерия хеликобактер, вызывающая язвенную болезнь или микробы, вызывающие кариес). Болезнетворные бактерии передаются главным образом от человека к человеку, поэтому упавшую на пол пустышку лучше просто ополоснуть водой (на самый худой конец даже не мыть вообще), чем облизать.
Какая подойдет диета?
Другой вариант лечения основан на диетическом питании. Больному категорически противопоказано употребление слишком жирных мясных и рыбных бульонов, а так же любая острая, солёная или копчёная пища.
Ребенку необходимо давать в больших количествах минеральную воду без газа – это способствует вымыванию крахмала. Если крахмал обнаружен у грудного ребенка, то рацион питания следует пересмотреть самой женщине.
Мнение эксперта
Ковалева Елена Анатольевна
Врач-Лаборант. Опыт работы в клинико-диагностической службе 14 лет.
Задать вопрос эксперту
Из рациона так же необходимо исключить (или значительно сократить) употребление картофеля. Заменить его можно кабачками, а если сделать это невозможно по каким-то причинам, то картофель необходимо готовить с предварительным вымачиванием крахмала.
Лечение
Лечение изолированной амилореи необходимо начинать с диетотерапии. Если при повторном исследовании через месяц результаты копроцитограммы не изменились, то необходимо провести обследование для выявления причины и подключать медикаментозное лечение основной патологии.
Диета
Основные принципы диетотерапии для ребенка, который переходит с грудного вскармливания на общий стол, является:
- временное ограничение растительной пищи;
- постепенное введение новых продуктов питания;
- механическая и термическая обработка растительных продуктов.
В старшем возрасте необходимо направить питание на максимальную разгрузку поджелудочной железы:
- ограничить количество сладкого;
- избегать перееданий (дробное питание небольшими порциями 5-6 раз в сутки);
- на время исключить свежие овощи и фрукты, жирное, жареное.
| Рекомендуемые продукты | Нерекомендуемые продукты |
|
|
Рекомендуется ограничить употребление каш, так как в них содержится много крахмала и нагрузка на поджелудочную железу увеличивается.
Медикаментозная терапия
Если через месяц диеты анализы не улучшились, то после обследования чаще всего необходимыми группами препаратов становятся:
- Пробиотики и пребиотики (Бифидумбактерин, Бифиформ, Линекс). Способствуют нормализации микрофлоры и улучшению перистальтики.
- Ферменты поджелудочной железы (Креон, Панкреатин, Микразим). Используются в качестве заместительной терапии, позволяя максимально разгрузить поджелудочную железу для ее восстановления. Отменяются препараты постепенно.
- Противодиарейные препараты (Энтерол, Бифиформ). Позволяют нормализовать перистальтику кишечника и улучшить переваривание.
Также назначается специфическое лечение обнаруженной патологии: антибактериальная терапия при кишечных инфекциях, бактериофаги при дисбиозе, противоглистные препараты при гельминтозах и так далее.