Первые признаки ВИЧ у мужчин и женщин, основные симптомы ВИЧ указывающие на заражение
ВИЧ — это вирус, лишающий человеческий организм защиты, путём разрушения иммунной системы. Известно стало об этом заболевании в 80-е годы 20 века, когда учёные выяснили, что у взрослого, заражённого ВИЧ человека, иммунитет стал слабым, как у новорожденного.
Заболевание получило название СПИД — синдром иммунного дефицита. Официально о вирусе иммунодефицита человека было объявлено в 1983 году. Сейчас заболевание распространено настолько, что стало эпидемией. Предположительно сейчас 50 млн человек в мире являются носителями вируса.
История
Летом 1981 года Центр по контролю заболеваемости США опубликовал доклад с описанием 5 случаев пневмоцистной пневмонии и 26 случаев саркомы Капоши у ранее здоровых гомосексуалистов из Лос-Анджелеса и Нью-Йорка.
В течение последующих нескольких месяцев случаи заболевания были зарегистрированы среди инъекционных наркоманов, а вскоре после этого у лиц, перенесших переливание крови.
- В 1982 году был сформулирован диагноз СПИД, однако причины его возникновения установлены не были.
- В 1983 году впервые был выделен ВИЧ из культуры клеток больного человека.
- В 1984 году было установлено, что ВИЧ является причиной СПИДа.
- В 1985 году был разработан метод диагностики ВИЧ-инфекции при помощи иммуноферментного анализа (ИФА), определяющего антитела к ВИЧ в крови.
- В 1987 году первый случай ВИЧ-инфекции зарегистрирован в России – это был мужчина-гомосексуалист, работавший переводчиком в странах Африки.
Когда ВИЧ становится СПИД?
Следующая стадия заболевания – СПИД, иммунитет прогрессивно снижается, вирус не реагирует на лекарства, присоединяются инфекции и возникают злокачественные опухоли. Продолжается СПИД не более двух лет.
При обнаружении ВИЧ-инфекции необходимо регулярное наблюдение врача, чтобы контролировать процесс жизнедеятельности вируса, вовремя выявлять его устойчивость к лекарствам. Получите помощь инфекциониста Центра инфекционный заболеваний международной клиники Медика24, позвонив по телефону. Анонимность гарантирована.
Причина ВИЧ – заражение вирусом иммунодефицита, который открыли в 1982 году, но к тому времени были уже тысячи больных СПИД. Через три года нашли ещё один вариант ВИЧ, чуть отличающийся, поскольку симптомы болезни были одинаковы, их назвали просто тип 1 и тип 2. Оба агента относятся к семейству лентивирусов, которые живут в организмах животных миллионы лет и не становятся причиной болезни, предполагают, что где-то в Западной Африке первый ВИЧ человеку подарила обезьяна лет сто назад.
Мы вам перезвоним, оставьте свой номер телефона
Сообщение отправлено!
ожидайте звонка, мы свяжемся с вами в ближайшее время
Откуда взялся ВИЧ?
В поисках ответа на этот вопрос предложено множество самых разных теорий. Точно на него не может ответить никто.
Однако известно, что при первых изучениях эпидемиологии ВИЧ-инфекции было обнаружено, что максимальная распространенность ВИЧ приходится на район Центральной Африки. Кроме того, у человекообразных обезьян (шимпанзе), обитающих в этой области, из крови был выделен вирус, способный вызвать СПИД у человека, что может указывать на возможность заражения от этих обезьян – возможно, при укусе или разделывании туш.
Есть предположение, что ВИЧ существовал длительное время среди племенных поселений Центральной Африки, и только в ХХ веке в результате повышенной миграции населения распространился по миру.
Генерализованная лимфаденопатия
Генерализованная лимфаденопатия – увеличение всех групп лимфатических узлов. Этот симптом проявляется чаще всего в стадии острой инфекции. Он может быть совместно с другими признаками, а может быть самостоятельно. Лимфоузлы увеличиваются при разных заболеваниях, поэтому больной, который не знает своего ВИЧ-статуса, часто не придает этому значения.
Отличительная черта генерализованной лимфаденопатии – длительное течение. Симптом сохраняется 1-3 месяца, безболезненно, чаще лимфатические узлы увеличиваются до диаметра 1,5-2 см. Локализуются по одному или несколько подвижных и мягких образований на шее, за ушами, в подмышечных и подключичных впадинах, в паху.
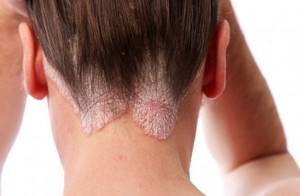
Совместно с лимфаденопатией у пациента могут проявляться:
- себорея;
- лейкоплакия языка;
- простой герпес на слизистых и коже;
- полиморфные высыпания;
- молочница ротовой полости и половых органов.
Симптоматическое лечение в этот период дает хороший результат. Вторичные заболевания поддаются терапии. Больной при должном лечении чувствует себя удовлетворительно, может работать, заниматься спортом, защищенным сексом. Длительность этой фазы составляет от полугода до 5 лет. Хотя в зависимости от образа жизни больного и наличия лечения этот период может как сокращаться, так и продлеваться.
ВИЧ и СПИД — в чем разница?
Принципиальные различия между СПИДом и ВИЧ-инфекцией:
| ВИЧ-инфекция | медленно проявляющаяся вирусная инфекция, имеющая многолетнее течение. Все известные на данный момент способы терапии ВИЧ-инфекции не приводят к полному излечению. Заболевание поражает иммунную систему, защищающую человеческий организм от негативных воздействий внешней среды. Вирус, попав в организм от переносчика заболевания, может ничем не проявлять себя длительное время, однако в течение нескольких лет разрушает иммунную систему. |
| СПИД (AIDS) | состояние иммунитета, при котором организм практически беззащитен перед вредными воздействиями окружающей среды, развитием онкологических процессов. Любая инфекция, безобидная для здорового человека, у больного СПИДом развивается в тяжелое заболевание с осложнениями и последующим летальным исходом от осложнений, воспаления головного мозга, злокачественной опухоли. |
Дальнейшее течение патологии
Позже у больных ВИЧ инфекцией поражены внутренние органы разными видами бактерий, вирусов и грибков. Например, часто наблюдается воспаление легких, вторичные или осложненные ситуации опоясывающего герпеса. На более поздних стадиях, когда иммунная система полностью дает сбой, появляется выраженный иммунодефицит. На этой стадии у зараженных появляются следующие тяжелые инфекции:
- токсоплазматоз,
- невмоцистная пневмония,
- туберкулез,
- внелегочная критококковая инфекция.
Но в случае, если болезнь обнаружена вовремя, и лечение начато сразу, то спад иммунной системы и клинические проявления могут и не появиться. В этом случае иммунитет женщины остается на прежнем уровне при помощи подавления распространения вируса на базе приема лекарств. Поэтому самый правильный подход — это регулярная проверка и начало грамотного лечения. Таким образом, здравье и красота будут сохранены на долгое время. Также важно соблюдать все рекомендации доктора, несколько раз в год проходить обследование и сдавать анализы.
Многие интересуются, через какое время ВИЧ можно обнаружить? Чтобы получить правильность ответа теста, нужно, чтобы прошло 3 месяца со дня заражения. В редких ситуациях проявление антител занимает до полугода. А если через 3 месяца результат отрицательный, но вы уверены, что заражены, то лучше повторить через полгода.
Важно осознавать, что появление ВИЧ-инфекции — это не конец жизни и не смерть. Не надо опускать руки и ничего не делать. Это просто новый этап, на котором нужно пересмотреть обыденный образ жизни и приложить максимум усилий, чтобы не дать болезни победить!
Статистика
Статистические данные о количестве ВИЧ-инфицированных:
- Во всем мире на 01.12.2016 года количество инфицированных составило 36,7 миллиона человек;
- В России на декабрь 2021 года — около 800 000 человек, причем 90 тысяч были выявлены за 2015 год. В этом же году в России от СПИДа погибло более 25 тысяч человек, а за весь период наблюдения с 1987 года – более 200 тысяч.
По странам СНГ (данные по итогам 2015 года):
- Украина — около 410 тысяч,
- Казахстан — около 20 тысяч,
- Белоруссия — более 30 тысяч,
- Армения — 4000,
- Таджикистан — 16400,
- Азербайджан — 4171,
- Молдова — 17800,
- Грузия — 6600,
- Киргизия — около 10 тысяч,
- Узбекистан — около 33 тысяч.
- Туркмения — официальные власти утверждают, что в стране имеются единичные случаи ВИЧ-инфекции,
Поскольку статистика фиксирует только официально обнаруженные случаи, действительная картина гораздо хуже. Огромное количество людей даже не подозревают, что они ВИЧ-инфицированны, и продолжают заражать окружающих.

Проявления поражения ЦНС
Поражение нервной системы, главным образом мозга, является одной из основных проблем ВИЧ. Нарушения ЦНС наблюдаются у 50-80% больных, у 10% из них симптомы ярко выражены. Есть несколько путей поражения периферической и центральной нервной системы при ВИЧ-инфекции. Первый – проникновение инфицированных лимфоцитов в ЦНС, второй – действие вторичных инфекций. Также в некоторых случаях возможно развитие новообразований головного мозга.
Первые признаки поражения нервной системы:
- головные боли;
- нарушение сна (бессонница или сонливость);
- тремор конечностей;
- сложность в концентрации внимания;
- ухудшение памяти;
- поведенческие изменения.
С прогрессией заболевания признаки поражения ЦНС становятся более явными. У человека наступает изменение поведения, лихорадка, судороги. При поражении мозга также наблюдается ухудшение зрения вплоть до слепоты. На конечных стадиях прогрессирования болезни у больного могут наступать параличи или парезы. Нарушения психики могут проявляться вплоть до изменения личности и слабоумия.
Некоторые присоединённые болезни ЦНС поддаются лечению. Однако наличие таких заболеваний усложняет терапию в целом и ускоряет наступление терминальной стадии.
Симптомы и стадии
Проявление симптомов ВИЧ инфекции у мужчины или женщины зависит от стади развития ВИЧ:
- Инкубационный период;
- Первичные проявления – острая инфекция, бессимптомная и лимфаденопатия генерализованная;
- Вторичные проявления – поражения внутренних органов стойкого характера, поражения кожного покрова и слизистых, заболевания генерализованного типа;
- Терминальная стадия.
По статистике ВИЧ-инфекция чаще всего диагностируется на стадии вторичных проявлений и связано это с тем, что симптомы ВИЧ становятся ярко выраженными и начинают беспокоить больного именно в этот период течения заболевания.
Когда проявляются первые признаки
При заражении равно как и во время интенсивного развития инфекции явных признаков у человека нет. После попадания патогена в кровь иммунная система старается защитить организм. В период от первых трех недель до трех месяцев могут проявляться неспецифические симптомы: озноб, температура, кашель, увеличение лимфоузлов. Редко к этим симптомам добавляется сыпь на коже. Такие проявления очень похожи на респираторное заболевание или аллергию, поэтому инфицированные часто не придают значения этим симптомам.
Содержание:
- Когда проявляются первые признаки
- Основные симптомы
- Признаки на разных стадиях
- Первичные симптомы
- Вторичные признаки
- Генерализованная лимфаденопатия
- Проявления поражения ЦНС
- Как выглядит ВИЧ-инфицированный человек
- Симптомы у женщин
- Особенности инфекции у мужчин
- Дети больные ВИЧ
- Как определить вирус иммунодефицита дома
Часто вирус никак вообще себя не проявляет на протяжении долгих лет. В среднем первые признаки наступают в интервале от 3 месяцев до 5 лет после инфицирования. А антитела к патогену определяются спустя 6-12 месяцев после заражения. Поэтому основным способом выявления наличия вируса является тестирование, которое можно пройти бесплатно.
Инкубационный период
После того, как человек заразился ВИЧ-инфекцией, никаких симптомов и даже небольших намеков на развитие какой-либо патологии длительное время не наблюдается. Как раз этот период и носит название инкубационный, может длиться, в соответствии с классификацией В.И. Покровского, от 3 недель до 3 месяцев.
Никакие обследования и лабораторные исследования биоматериалов (серологический, иммунологический, гематологический анализы) не помогут выявить ВИЧ-инфекцию, да и сам инфицированный человек абсолютно не выглядит больным. Но именно инкубационный период, без каких-либо проявлений, представляет особую опасность – человек служит источником инфекции.
Через некоторое время после инфицирования у больного наступает острая фаза болезни – клиническая картина в этот период может стать поводом для постановки диагноза ВИЧ-инфекция под вопросом.
Первичная профилактика (превентивное лечение) вторичных (оппортунистических) инфекций
При глубоком поражении иммунной системы важно не допустить развития заболеваний, возбудителям которых появилась возможность паразитировать в организме, оказавшемся без защиты. Такие заболевания называют оппортунистическими, а возбудителей оппортунистами от латинского opportunus — возможность. Именно для этого были созданы схемы профилактики оппортунистических заболеваний для тех пациентов, у которых иммунодефицит не позволяет эффективно защищаться. Эти схемы включают прием препаратов, которые используются для лечения, но в дозах, меньших чем требуется для борьбы с уже имеющейся инфекцией.
Очень важно принимать препараты по назначению врача в соответствии с назначенной схемой. Это может спасти жизнь, ведь на фоне ослабленного иммунитета такие заболевания могут стать смертельными.
Для проведения профилактики вторичных инфекцией необходимо исключить их наличие.
Профилактика пневмоцистной пневмонии и токсоплазмоза при числе CD4 < 200 мкл-1 (менее 15%) — рекомендуется прием Ко-тримоксазола по схеме до повышения количества CD4+лимфоцитов на фоне АРТ > 200 клеток/мкл в течение 3 мес.
Профилактика грибковых заболеваний, в т.ч. кандидоза — противогрибковые препараты по назначению врача.
Профилактика нетуберкулёзных микобактериозов — азитромицин либо кларитромицин по схеме.
Профилактика туберкулеза — изониазид по схеме (либо другой препарат, сочетающийся в АРВТ).
Дозы препаратов и курс лечения зависят от степени иммунодефицита, тяжести состояния пациента.
Стадия первичных проявлений
Активное размножение вируса продолжается, однако организм уже начинает отвечать на внедрение ВИЧ. Длится эта фаза около 3 мес.
Может протекать в трех вариантах:
- Бессимптомный – никаких признаков заболевания нет, но в крови обнаруживаются антитела к ВИЧ.
- Острая ВИЧ-инфекция – именно здесь появляются первые симптомы ВИЧ-инфекции, сопровождается немотивированным подъемом температуры тела до субфебрильных цифр, повышенной утомляемостью, повышенной потливостью, различными высыпаниями на коже и слизистых, увеличением лимфоузлов (чаще задне-шейные, подмышечные, локтевые), у некоторых людей может возникнуть ангина, диарея, увеличивается селезенка и печень. Анализ крови — снижены лимфоциты, лейкоциты, тромбоцитопения. Этот период в среднем длится от 2 недель до 1,5 месяца, затем переходит в латентную стадию.
- Острая ВИЧ-инфекция со вторичными заболеваниями – иногда в острую фазу угнетение иммунитета настолько сильное, что уже на этом этапе могут появится ВИЧ-ассоциированные инфекции (пневмония, герпес, грибковые поражения и пр.).
Клиника начального периода болезни
Заражение вирусом иммунодефицита происходит обычно незаметно. Инкубационный период длительный
— несколько недель, месяцев, иногда лет. Поэтому, когда появляются симптомы ВИЧ, женщина не связывает их с незащищенным половым контактом, хирургическим вмешательством или инъекциями. Первые признаки болезни отличаются в зависимости от прогрессирования процесса:
Фаза острой лихорадки
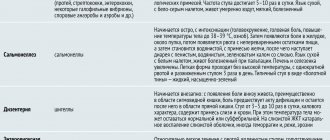
На этом этапе пациенту ставят самые различные диагнозы: инфекционный мононуклеоз, гастроэнтерит, менингит, пневмония… Но чаще всего болезнь скрывается под маской гриппа. Сравнительный анализ гриппа и ВИЧ у женщин на ранних этапах показывает следующие отличия:
Микоплазмоз принадлежит к инфекционным патологиям. Он может возникать у любого человека без учета пола, возраста. И все-таки большинство случаев заражения приходится на молодых людей, ведь путь инфицирования, преимущественно, половой. Подробнее читайте в статье: «микоплазмоз симптомы и лечение».
| Симптом | Грипп | ВИЧ (начальная стадия) |
| Катаральные явления (кашель, насморк) | С третьего дня ярко выражены (сухой длительный кашель, заложенность носа, насморк) | Выражены очень слабо, существуют на протяжении длительного времени, не поддаются традиционным способам лечения |
| Лихорадка | Резкое повышение температуры тела да высоких цифр длительностью не более 3-5 дней (при неосложненной форме) | Температура держится 2-3 недели в границах субфебрильной (37-38 °С) |
| Потливость | Для гриппа нехарактерный симптом | Выражена длительное время |
| Увеличение печени и селезенки | Отсутствует | Очень часто |
| Наличие сыпи | Бывает очень редко | Характерны высыпания по типу кори или краснухи |
| Увеличение лимфоузлов | Редко | Часто |
Другая «маска» ВИЧ-инфекции на начальной стадии — инфекционный мононуклеоз. На первый план выходит воспаление миндалин.
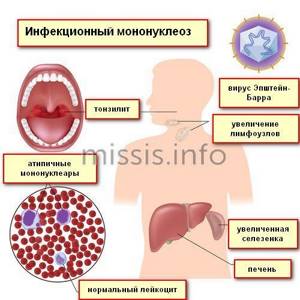
Ангины повторяются несколько раз в год, сопровождаются увеличением шейных лимфоузлов, длительной субфебрильной температурой. Женщины ощущают боли или дискомфорт в правом подреберье, печень и селезенка увеличены.
Длительная лихорадка (более 2-х недель) это прямой путь к врачу для комплексного лабораторного обследования.
Дифференцировать
эти заболевания возможно только лабораторным способом. Поэтому, всегда при внешних проявлениях инфекционного мононуклеоза пациентам назначают тесты на ВИЧ-инфекцию.
Из других симптомов этой фазы можно выделить:
- упорную диарею, которая, в отличие от кишечных инфекций, не купируется традиционными препаратами;
- общую слабость которую обычно списывают на переутомление или синдром хронической усталости у женщин;
- головную боль;
- симптомы эзофагита (воспаления слизистой оболочки пищевода) — «комок» в горле при глотании, боли по ходу пищевода;
- раздражительность, инверсию сна (сонливость днем и бессонница ночью).
Особенности женского организма объясняют наличие специфических «женских» признаков: болезненные месячные, увеличение именно паховых лимфоузлов, обильные выделения, боли в области таза. Конечно, их нельзя назвать специфическими. Но повторение этих симптомов от цикла к циклу должно настораживать.
Своевременное обращение к гинекологу, даже при незначительных проблемах, поможет диагностировать ВИЧ у женщин в самом начале заболевания.
Психоневрологические симптомы (последствия женской эмоциональности):
- тревога и депрессия;
- нарушение координации, головокружения, шаткая походка;
- псевдо эпилептические припадки;
- снижение памяти, эмоциональная скудость, неадекватное поведение.
У женщин чаще, чем у мужчин проявляется липодистрофия
— перераспределение жира в организме. При этом увеличивается грудь и накапливается жировая ткань в брюшной полости.
Цитологическое исследование клеток шейки матки имеет огромное диагностическое значение. Это – самый простой и быстрый способ обнаружить ряд патологий на ранней стадии. Подробнее читайте в статье: «цитологическое исследование мазка шейки матки».
Бессимптомная фаза
После неспецифических проявлений фазы лихорадки наступает период затишья. Все проявления исчезают, женщина чувствует себя хорошо и на время забывает о проблемах со здоровьем. Этот этап может длится несколько лет.
[media=
https://youtu.be/h7UuJu055f8
]
Фаза генерализованной лимфаденопатии
Увеличение лимфоузлов
различных групп на фоне «абсолютного здоровья». Сначала узлы мягкие, небольших размеров (до 3 мм), затем уплотняются, увеличиваются до 5 см в диаметре.
Другими симптомами этой фазы являются:
- потливость;
- увеличение печени и селезенки;
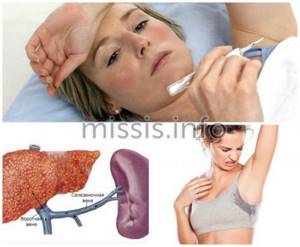
- повышение температуры тела.
Дополнительная симптоматика заставляет пациента искать причину заболевания, обращаться к врачам. Но часто лимфаденопатия бывает изолированной, и женщина не обращает на нее внимания или пытается справиться с ней в домашних условиях. Драгоценное время и здесь оказывается упущенным.
Острая инфекция
Самым частым первым проявлением ВИЧ-инфекции являются симптомы, напоминающие инфекционный мононуклеоз. У человека без видимой причины повышается температура до 38˚С и выше, появляется воспаление миндалин (ангина), воспаляются лимфатические узлы (чаще шейные). Причину повышения температуры часто установить не удается, она не снижается после приема жаропонижающих средств и антибиотиков. Одновременно появляется резкая слабость, разбитость, обильное потоотделение, преимущественно в ночное время. Больного беспокоит головная боль, снижение аппетита, нарушается сон.
- При осмотре больного можно определить увеличение печени и селезенки, что сопровождается жалобами на тяжесть в подреберьях, ноющие боли там же. На коже появляется мелкая пятнисто-папулезная сыпь в виде мелких бледно-розовых пятнышек, иногда сливающихся в более крупные образования. Появляется длительное расстройство кишечника в виде частого жидкого стула.
- В анализах крови при этом варианте начала болезни определяется повышенный уровень лейкоцитов, лимфоцитов, обнаруживаются атипичные мононуклеарные клетки. Такой вариант первых симптомов ВИЧ-инфекции наблюдается у 30 % больных.
- В других случаях острая инфекция может проявиться серозным менингитом или энцефалитом. Для этих состояний характерна интенсивная головная боль, часто тошнота и рвота, повышение температуры тела. Иногда первым симптомом ВИЧ-инфекции является воспаление пищевода – эзофагит, сопровождающийся болью за грудиной, нарушением глотания.
Возможны и другие неспецифические симптомы болезни, а также малосимптомное течение. Продолжительность этой стадии составляет от нескольких дней до 2 месяцев, после чего все признаки болезни снова исчезают. Антитела к ВИЧ на этой стадии также могут не выявляться.
ВИЧ
Герпес
14248 04 Сентября
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
ВИЧ: причины появления, симптомы, диагностика и способы лечения.
Определение
ВИЧ (вирус иммунодефицита человека) – инфекционное хроническое заболевание, передающееся контактным путем, медленно прогрессирующее и характеризующееся поражением иммунной системы с развитием синдрома приобретенного иммунодефицита (СПИДа). СПИД – это финальная стадия ВИЧ-инфекции, когда из-за ослабленной иммунной системы человек становится беззащитным перед любыми инфекциями и некоторыми видами рака. Опасность представляют так называемые оппортунистические инфекции – заболевания, вызываемые условно-патогенной или непатогенной флорой: вирусами, бактериями, грибами, которые у здоровых людей не приводят к серьезным последствиям или протекают легко и излечиваются самостоятельно. При СПИДе они наслаиваются друг на друга, имеют затяжное течение, плохо поддаются терапии и могут стать причиной летального исхода.
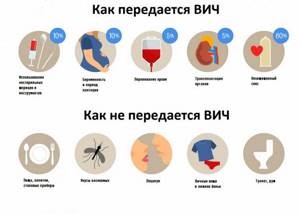
Причины появления ВИЧ
Источником инфекции является человек, инфицированный ВИЧ, на любых стадиях заболевания. Вирус передается через кровь, сперму, секрет влагалища, грудное молоко.
Половой путь (незащищенный секс с инфицированным партнером) – доминирующий фактор распространения ВИЧ-инфекции.
Передача ВИЧ от матери ребенку может произойти на любом сроке беременности (через плаценту), во время родов (при прохождении через родовые пути) и грудного вскармливания (при наличии язвочек, трещин на сосках матери и во рту ребенка).
Высокий риск инфицирования существует при внутривенном введении наркотических веществ нестерильными шприцами, при переливании ВИЧ-инфицированной крови и ее препаратов, использовании медицинского и немедицинского инструментария, загрязненного биологическими жидкостями человека, инфицированного ВИЧ. Кроме того, опасность могут представлять органы и ткани доноров, используемые для трансплантации.
Попадая в кровоток, вирус проникает в Т-лимфоциты хелперы, или CD-4 клетки (рановидность лейкоцитов), которые помогают организму бороться с инфекциями. Т-хелперы имеют на поверхности так называемые CD4-рецепторы. ВИЧ связывается с этими рецепторами, проникает в клетку, размножается в ней и в конечном счете уничтожает ее. Со временем вирусная нагрузка увеличивается, а количество Т-хелперов снижается.
При отсутствии лечения через несколько лет из-за значительного снижения числа Т-хелперов появляются связанные со СПИДом состояния и симптомы.
Классификация заболевания
- Стадия инкубации — от момента заражения до появления реакции организма в виде клинических проявлений острой инфекции и/или выработки антител (специфических белков, продуцируемых в ответ на проникновение антигена, в данном случае – вируса).
- Стадия первичных проявлений клинических симптомов:
а) бессимптомное течение (симптомов нет, вырабатываются антитела); б) острая ВИЧ-инфекция без вторичных заболеваний: наблюдается увеличение лимфоузлов, повышение температуры, фарингит, высыпания на коже и слизистых оболочках, реже — увеличение печени, селезенки, диарея; в) острая ВИЧ-инфекция с вторичными заболеваниями (ангиной, бактериальной пневмонией, кандидозом, герпетической инфекцией и др.). Эти проявления, как правило, слабо выражены, кратковременны, поддаются терапии. - Субклиническая стадия — единственным клиническим проявлением заболевания является увеличение лимфатических узлов.
- Стадия вторичных заболеваний:
а) потеря массы тела менее 10%, грибковые, вирусные, бактериальные поражения кожи и слизистых, повторные фарингиты, синуситы, опоясывающий лишай; б) потеря массы тела более 10%, диарея или лихорадка более месяца, повторные стойкие вирусные, бактериальные, грибковые, протозойные (вызванные простейшими) поражения внутренних органов, локализованная саркома Капоши (множественные злокачественные новообразования на коже и слизистых), повторный или генерализованный (по всему телу) опоясывающий лишай; в) кахексия (истощение), генерализованные вирусные, бактериальные, грибковые, протозойные, паразитарные заболевания, пневмоцистная пневмония, туберкулез, злокачественные опухоли, поражения центральной нервной системы. - Терминальная стадия — имеющиеся вторичные заболевания приобретают необратимый характер, летальный исход наступает в течение нескольких месяцев после их развития.
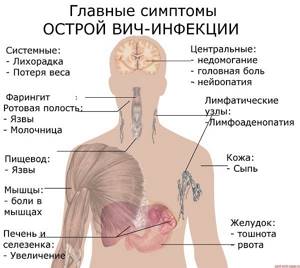
Симптомы ВИЧ/СПИДа
После инкубационного периода продолжительностью от нескольких дней до нескольких недель у большинства зараженных возникает острое заболевание с гриппоподобными симптомами (повышение температуры тела, ломота, общая слабость, отсутствие аппетита, головная боль, боль в горле, увеличение лимфатических узлов, кожные высыпания). Возможны похудание, образование язвочек на слизистой полости рта. Эта фаза продолжается, как правило, 7-10 дней. Из-за неспецифичности проявлений диагноз «ВИЧ» устанавливается редко. Редко на этой стадии заболевания фиксируются оппортунистические инфекции,. отмечается кашель с мокротой, боль в грудной клетке (при развитии пневмонии), болезненные пузырьковые высыпания на коже (при опоясывающем герпесе). Как правило, самочувствие быстро нормализуется без специфического лечения ВИЧ.
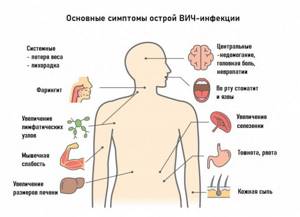
После этой стадии устанавливается временное равновесие между инфекционным процессом и сдерживающим его развитие противовирусным иммунитетом.
В течение длительного времени (8-10 лет и более) инфекция протекает бессимптомно или с персистирующей генерализованной лимфаденопатией — сохраняющимся не менее 3 месяцев увеличением минимум двух групп лимфоузлов.
В дальнейшем продолжается активное размножение вируса и разрушение Т-лимфоцитов, развивается стадия вторичных изменений, для которой характерно прогрессирующее снижение веса, общая слабость, стойкое повышение температуры, озноб, выраженная потливость. Клинические проявления оппортунистических заболеваний обусловливают клиническую картину этой стадии: пациентов беспокоят кашель и одышка, тошнота, рвота, боли в животе, тяжелая диарея, кожные высыпания, сильные головные боли, снижение памяти и внимания и др.
Диагностика ВИЧ
Лабораторные методы исследования:
- Скрининг на ВИЧ.
- Обследование, подтверждающее факт инфицирования ВИЧ (при положительных или сомнительных результатах скрининга).
- Измерение и контроль количества вируса в крови человека — определение вирусной нагрузки у лиц с установленным диагнозом «ВИЧ».
- Определение иммунного статуса у пациентов с ВИЧ-инфекцией.
Скрининг (обследование здоровых людей) на ВИЧ должен быть проведен любому человеку, который считает, что может быть заражен, а также перед любой госпитализацией и операцией, всем беременным женщинам и их половым партнерам.
Обследование целесообразно проходить людям с высоким риском заражения ВИЧ, например, при наличии заболеваний, имеющих одинаковый с ВИЧ-инфекцией механизм передачи (вирусные гепатиты В и С, заболевания, передающиеся половым путем), лицам, имеющим регулярные незащищенные половые контакты, инъекционным наркоманам, детям, рожденным от матерей с ВИЧ-инфекцией, медицинским работникам, напрямую контактирующим с кровью на работе и др.
Существуют экспресс-тесты для скрининга ВИЧ, которые можно делать в домашних условиях. Для определения специфических антител/антигенов к ВИЧ (ВИЧ-1, 2, антиген p24) используют кровь, слюну или мочу. Точность любого экспресс-теста ниже, чем теста, проводимого в лаборатории.
Для стандартного скринингового обследования определяют антитела к ВИЧ 1 и 2 и антиген ВИЧ 1 и 2 (HIV Ag/Ab Combo) в крови с помощью иммуноферментного анализа (ИФА).
Латентная стадия ВИЧ
Она длится до 2-20 лет и более. Иммунодефицит прогрессирует медленно, симптомы ВИЧ выражаются лимфаденитом – увеличением лимфоузлов. Они эластичны и безболезненны, подвижны, кожа сохраняет свой обычный цвет. При диагностике латентной ВИЧ-инфекции учитывают количество увеличенных узлов – не менее двух, и их локализацию – не меньше 2 групп, не связанных общим лимфотоком (исключение – паховые узлы).
Лимфа движется в одном направлении с венозной кровью, от периферии к сердцу. Если увеличено по 2 лимфоузла в области головы и шеи, то это не считают признаком латентной стадии ВИЧ. Сочетанное увеличение групп узлов, расположенных в верхних и нижних частях тела, плюс прогрессирующее снижение количества Т-лимфоцитов (хелперов) свидетельствуют в пользу ВИЧ.
Признаки на разных стадиях
Инфекция развивается поэтапно. При нарастании количества вирусных частиц, вовлекаются в процесс все больше клеток иммунной системы, блокируется адекватный иммунный ответ, развиваются воспалительные, аутоиммунные, онкологические изменения. Применение антиретровирусной терапии замедляет процесс развития болезни, продлевая жизнь пациентам. Клиника ВИЧ на разных стадиях характеризуется своими особенностями. Симптомы разнообразны и постепенно нарастают со снижением количества активных иммунных клеток.
Инкубационный период
Согласно классификации В.В.Покровского первый этап инфекции носит название инкубации. Это отрезок времени от попадания патогена в организм до появления антител в крови или первичных признаков. В среднем эта стадия длится 3-12 недель. Каких-либо явных симптомов, как правило, не наступает. Человек выглядит здоровым и чувствует себя хорошо. В редких случаях возможны симптомы ОРВИ. Тесты на ВИЧ-инфекцию в этот период отрицательные, поэтому нужно повторить обследование через 3 и 6 месяцев. С момента появления антител симптомы могут также не наблюдаться многие годы. Когда антитела уже присутствуют в крови, а проявлений инфекции нет, наступает следующий этап – латентный.
Бессимптомный период
Это самая длительная фаза заболевания, человек может быть носителем патогена на протяжении 5-15 лет. Если пациент ведет здоровый образ жизни, бессимптомный период может продлиться еще дольше. У пациентов с вредными привычками и низким уровнем жизни латентное течение быстрее переходит в острую фазу.
Также длительность инкубации и бессимптомного течения зависит от:
- возраста пациента;
- инфицирующей дозы;
- иммунного статуса больного;
- пути заражения.
Например, при переливании крови инкубационный и бессимптомный периоды проходят быстрее, чем при заражении половым путем. Вирус в течение латентной фазы продолжает размножаться, но иммунная система еще в состоянии подавлять инфекции. Клинически вирус никак себя не проявляет, определяется только при лабораторном исследовании.
Стадия вторичных заболеваний или СПИД
Число лимфоцитов снижается настолько, что к человеку начинают цепляться такие инфекции, которые в другом бы случае никогда не возникли. Эти заболевания называются СПИД-ассоциированные инфекции:
- саркома Капоши;
- лимфома головного мозга;
- кандидоз пищевода, бронхов или легких;
- цитомегаловирусные инфекции;
- пневмоцистная пневмония;
- легочный и внелегочный туберкулез и др.
На самом деле этот список длинный. В 1987 году комитет экспертов ВОЗ составил перечень из 23 заболеваний, которые считаются маркерами СПИДа, причем при наличии первых 12 не требуется иммунологическое подтверждение наличия вируса в организме.
Смотрите также: семинары и вебинары про СПИД/ВИЧ.
Основные симптомы
Типичные признаки ВИЧ-инфекции – это набор симптомов вторичных заболеваний, то есть тех болезней, с которыми ослабленный иммунитет не в состоянии бороться. В число классических проявлений входят симптомы грибкового поражения слизистых, афтозного стоматита, полилимфоаденопатии, различные проявления герпесвирусной инфекции, пневмоцистной пневмонии, инфильтративного туберкулеза, расстройства пищеварения, сыпи, поражение ЦНС и другие. Наряду с ними проявляются симптомы инфекции, которые напоминают респираторное заболевание. Главным признаком, по которому можно заподозрить ВИЧ, является генерализованная лимфоаденопатия и панцитопения.
Должно насторожить появление эпизодов лихорадки, диареи, поражения слизистых. Чем дальше прогрессирует инфекция, тем может быть больше набор симптомов.
Особенности первых признаков ВИЧ-инфекции у женщин
У женщин значительно чаще, чем у мужчин, наблюдаются такие вторичные проявления, как герпес, цитомегаловирусная инфекция и вагинальный кандидоз, а также кандидозный эзофагит.
Кроме этого, на стадии вторичных проявлений первыми признаками болезни могут быть нарушения менструального цикла, воспалительные заболевания органов малого таза, чаще всего острый сальпингит. Могут наблюдаться болезни шейки матки, например, карцинома или дисплазия.
Вторичные признаки
По вторичным проявлениям инфекции врачи могут заподозрить ВИЧ. Однако даже эти проявления изначально могут рассматриваться как самостоятельное заболевание.
Обязательно тестирование на вирус иммунодефицита проходят при следующих вторичных симптомах:
- Пневмонии. У пациента наступает сухой длительный кашель, субфебрильная температура (повышение температуры тела не выше 38° на длительное время). Со временем кашель переходит во влажный, ощущается общее недомогание, слабость, потливость. Использование классических антибиотиков не дает положительного результата.
- Генерализованных инфекциях – это сочетание бактериальных, грибковых и вирусных заболеваний. Чаще всего в их число входит: туберкулез, оральный, половой и висцеральный кандидоз, инфекции, вызванные цитомегаловирусом и вирусом Эпштейна-Барра, распространенный и опоясывающий герпес, вирусные гастроэнтериты. На фоне иммунодефицита эти заболевания протекают особенно тяжело.
- Саркоме Капоши – новообразования в лимфатической системе. Выглядит как единичная опухоль или скопление образований, локализуется чаще на туловище, шее, во рту и на голове. Иногда саркома отличается вишневым оттенком кожи, но может быть и без изменения цвета.
- Синдроме интоксикации. Примерно у половины пациентов наблюдаются следующие признаки: тошнота, мышечная и суставная боль, диарея, потоотделение по ночам, сильная слабость, головная боль, повышенная раздражительность.
Помимо этих признаков у больного иногда обостряются хронические заболевания. Вторичные болезни и симптомы могут протекать один за другим или совместно. Момент наступления и длительность зависят от адекватности терапии, возраста больного, вредных привычек и других факторов. В среднем каждый симптом держится 1-2 недели. Кашель и диарея могут не проходить в течение 1-2 месяцев.
Что делать, если был незащищенный половой акт?
Существует ряд лекарственных препаратов, которые используются для постконтактной профилактики ВИЧ. Они, к сожалению, в свободной продаже не представлены, поэтому придется отправиться на прием к терапевту и объяснить ситуацию. Никакой гарантии, что подобные меры на 100% предотвратят развитие ВИЧ-инфекции, нет, но специалисты утверждают, что прием подобных лекарственных препаратов вполне целесообразен – риск развития вируса иммунодефицита человека снижается на 70-75%.
Если возможности (либо смелости) обратиться к врачу с подобной проблемой нет, то остается только одно – ждать. Нужно будет выждать 3 месяца, затем пройти обследование на ВИЧ и даже если результат будет отрицательным, стоит еще через 3 месяца сдать контрольный анализ.
Через сколько времени после заражения проявляется ВИЧ?
Вирус иммунодефицита человека циркулирует во всех тканях, секретах и выделениях человека. Поэтому заражение происходит при переливании крови больного, пересадке его тканей, от беременной женщины к плоду по единой системе кровоснабжения или при плотном контакте крови, слюны, спермы инфицированного с повреждённой кожей или слизистой здорового человека. В группы риска входят все, кто контактирует с выделениями и кровью заражённого человека.
Как положено, внедрившегося врага захватывает иммунный защитник – моноцит, причина одна – это его работа – чистить кровь. Моноцит собирается переварить вражеского агента на составляющие атомы. А вирусу только этого и надобно, он сам пожирает клетку изнутри, делится и выбрасывается с новорожденными товарищами из клеточных останков, чтобы внедриться в новую клетку. Так ВИЧ и бродит две-четыре недели, плодясь и размножаясь, чтобы к концу месяца проявиться в форме болезни.
Раннее выявление ВИЧ-инфекции позволяет прервать цепочку по передаче вируса. Анализ на ВИЧ надо делать каждый год, в большинстве случаев невозможно определить время и источник инфекции.
Некоторые факты по способам и причине заражения россиян
- Из почти миллиона инфицированных россиян самую большую группу составляют 30-40-летние, это 47 из каждой сотни.
- Из каждых десяти ВИЧ-инфицированных всех возрастов у шестерых причина инфекции — грязный шприц.
- Заражение при медицинских процедурах случается в среднем пять раз в год, и основная причина — переливание непроверенной донорской крови.
- Среди заражённых россиян гомосексуалистов всего 1.2%, в зарубежье члены ЛГБТ-сообщества составляют 42%.
- Национальная особенность – 40% заражённых добропорядочные женщины, состоящие в гражданском браке с мужчинами, прибывшими из ближнего зарубежья.
- О положительном ВИЧ-статусе 80% женщин узнаёт при обращении в женскую консультацию по причине желанной беременности от любимого мужчины.
- У трети ВИЧ-носителей имеется ещё и вирус гепатита, каждый двадцатый — с туберкулёзом.
В международной клинике Медика24 к каждому пациенту применяется индивидуальный подход на основе клинических рекомендаций ведущих мировых медицинских центров, что позволяет за короткое время достичь оптимальных результатов.
Мы вам перезвоним, оставьте свой номер телефона
Сообщение отправлено!
ожидайте звонка, мы свяжемся с вами в ближайшее время
Можно ли заразиться при оральном сексе?
Риск заражения ВИЧ-инфекцией при оральном сексе сводится к минимуму. Дело в том, что вирус не выживает в окружающей среде, поэтому для заражения им орально необходимо, чтобы воедино сошлись два условия: имеются ранки/ссадины на половом члене партнера и ранки/ссадины в ротовой полости партнерши. Но даже эти обстоятельства совсем не в каждом случае приводят к заражению ВИЧ-инфекцией.
Для собственного спокойствия нужно сдать специфический анализ на ВИЧ через 3 месяца после опасного контакта и пройти «контрольное» обследование еще через 3 месяца.
Кто рискует заразиться ВИЧ?
Инфекция передается вирусом иммунодефицита с зараженной кровью, его невозможно получить при обычном контакте и даже поцелуе. Заразиться можно при использовании загрязненного кровью больного медицинского или парикмахерского инструментария, только биологическими жидкостями, в которых плавают форменные элементы крови. Традиционные группы риска, которые соприкасаются с кровью больных и имеют шанс на заражение: наркозависимые, работники секс-индустрии, неразборчивые по части половых контактов, медики.
Анализы на ВИЧ
Самый распространённый метод диагностики ВИЧ – иммуноферментный анализ (ИФА или ELISA-тест), при помощи его выявляются специфические антитела к вирусу иммунодефицита. Антитела к ВИЧ образуются в период от трёх недель до 3 месяцев после заражения, обнаруживаются в 95% случаев. Через полгода ВИЧ-антитела находят у 9% пациентов, позже – лишь у 0,5-1%.
В качестве биоматериала используют сыворотку крови, взятой из вены. Можно получить ложно-положительный результат ИФА, если заражению ВИЧ сопутствуют аутоиммунные (волчанка, ревматоидный артрит), онкологические либо хронические инфекционные болезни (туберкулёз, сифилис). Ложно-отрицательным ответ бывает в период т.н. серонегативного окна, когда антитела в крови ещё не появились. В таком случае для контроля кровь на ВИЧ нужно сдать ещё раз, после паузы от 1 до 3 месяцев.
Если ИФА оценивается положительно, тест на ВИЧ дублируют с помощью ПЦР, полимеразной цепной реакции, определяя наличие РНК вируса в крови. Методика высокочувствительна и специфична, не зависит от наличия антител к вирусу иммунодефицита. Также используют иммунный блоттинг, позволяющий находить антитела к частицам белка ВИЧ с точной молекулярной массой (41, 120 и 160 тыс.). Их выявление даёт право поставить окончательный диагноз без подтверждения дополнительными методиками.

Красная лента- символ борьбы против СПИДа в женских ладонях
Лабораторное выявление ВИЧ-инфекции на ранних стадиях
Клинически часто невозможно определить как проявляется ВИЧ у женщин, первые признаки обычно видны в лабораторных анализах.
Важность ранней диагностики ВИЧ:
- своевременно начатое лечение значительно улучшает прогноз по продолжительности жизни;
- ранняя профилактика в очаге инфекции снижает риск неумышленной передачи вируса здоровому окружению;
- лучшие результаты по социальной адаптации и эффективной психологической помощи зараженным ВИЧ.
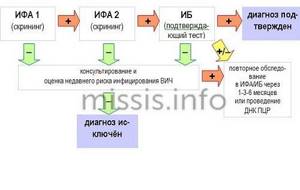
Современный подход к ранней диагностике ВИЧ-инфекции включает симптомокомплекс, наличие которого всегда требует назначения лабораторных исследований для исключения этого заболевания
:
- утомляемость, которую нельзя объяснить другими причинами;
- потливость, особенно в ночное время;
- длительный диарейный синдром;
- головные боли;
- частые тонзиллиты;
- рецидивирующие воспалительные заболевания дыхательной системы;
- снижение массы тела без диет за короткое время (на ранней стадии менее, чем на 10%);
- фурункулез и разнообразные кожные сыпи (папулы, розеолы, пятна, пустулы);

- лимфаденопатия, особенно генерализованная, за исключением паховых лимфоузлов;
- опоясывающий лишай в молодом возрасте.
Лабораторная диагностика ВИЧ-инфекции у женщин проводится по трем направлениям:
| Направления | Виды лабораторных исследований |
| Выделение антигенов вируса иммунодефицита человека | Полимеразная цепная реакция (ПЦР), культивирование вируса. |
| Определение специфических антител | Антитела выявляются методом ИФА (иммуноферментный анализ) или ИБ (иммуноблоттинг). Последний наиболее информативен на ранних стадиях инфекции. В структуре вируса существуют ряд белков с выраженной иммунологической активностью, на которые в первую очередь вырабатываются антитела. На ранних стадиях болезни это белки р17 и р24. |
| Выявление сопутствующих изменений в иммунной системе | Определение CD4+ лимфоцитов в крови. Это основной критерий постановки диагноза ВИЧ в повседневной жизни. Если показатель ниже 200 клеток на мм?, заболевание считается подтвержденным. |
Трудности лабораторной диагностики на ранних стадиях ВИЧ заключаются в получении ложноположительных результатов анализов, особенно методом ИФА. Чаще всего такое встречается у пациентов с аутоиммунными заболеваниями и при инфекции Эпштейна-Бара. Процент ложноположительных реакций варьирует от 0,02 до 0,5% случаев. За такими «ошибками» стоят сломанные судьбы людей и неправильно назначенное лечение.
Алгоритм лабораторной диагностики
Для окончательного подтверждения ВИЧ инфекции у женщин лабораторную диагностику проводят поэтапно:
- Этап скринингового исследования методом ИФА. За счет относительно низкой стоимости позволяет проводить массовое обследование.
- Этап референтного исследования методом ИФА. Проводится в случае положительных и ложноположительных результатов на первом этапе.
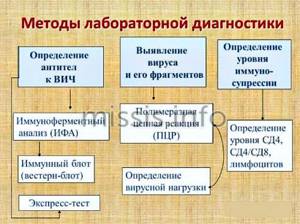
- Этап экспертного исследования методами ИБ, ПЦР, РИП (радиоиммунопреципитация), определения активности обратной транскриптазы, культивирование вируса. Если на этом этапе результаты перечисленных методов оказываются отрицательными, то подозрение на ВИЧ снимается. Только положительные пробы на данном этапе дают основание окончательно поставить диагноз ВИЧ-инфекция.
Лечение инфекции
Из 35 миллионов человек, живущих с ВИЧ-инфекцией, часть остаётся в живых благодаря антиретровирусной терапии. В случае отсутствия антиретровирусной терапии ВИЧ-инфекции, смерть наступает в среднем через 9—11 лет после заражения.
- При проведении антиретровирусной терапии продолжительность жизни пациента составляет 70—80 лет. Антиретровирусные препараты мешают ВИЧ размножаться в клетках иммунной системы человека, блокируя внедрение вирионов в клетки и нарушая на разных этапах процесс сборки новых вирионов. Своевременно начатое лечение антиретровирусными препаратами в сотни раз снижает риск развития СПИДа и последующей смерти. Антиретровирусные препараты у части пациентов вызывают побочные эффекты, в некоторых случаях даже требующие сменить схему лечения (набор принимаемых лекарств).
- Терапию назначают при снижении иммунитета и/или высокой вирусной нагрузке. В случае, если число CD4+-лимфоцитов велико и вирусная нагрузка низкая, терапию не назначают. После назначения терапии лекарства нужно принимать ежедневно в одно и то же время и пожизненно, что создаёт неудобства для пациентов. Также следует учитывать высокую стоимость месячного курса лекарств. В 2014 году необходимые лекарства получали менее половины из 9,5 млн человек, нуждающихся в противовирусной терапии. Также все беременные женщины с острой фазой ВИЧ-инфекции, должны начинать незамедлительную ВААРТ для предотвращения передачи ВИЧ плоду.
Согласно рекомендациям ВОЗ, ВААРТ следует незамедлительно начинать всем ВИЧ-инфицированным детям до полутора лет[66]. Начало терапии у детей, получивших ВИЧ от матери, в течение 3 месяцев после родов, снижает смертность на 75 %. В отсутствие лечения, треть ВИЧ-инфицированных детей умирает в течение первого года жизни и 50 % в течение второго года. В случае, когда диагностика ВИЧ невозможна, лечение следует начинать в возрасте 9 месяцев, либо ранее, в случае появления симптомов.
По состоянию на февраль 2021 года было объявлено, что группе немецких учёных удалось полностью удалить тип ВИЧ-1 из живых клеток. Испытания проводились на клетках человека, вживлённых подопытным мышам. Испытания на людях должны проводиться в ближайшее время.
Как проводится профилактика передачи ВИЧ ребёнку от мамы?
Заражённая женщина может родить здорового ребёнка, нет чёткого понимания механизма заражения, как нет ясного знания принципов жизнедеятельности вирусов. Риск передачи развивающемуся в материнской утробе плоду возрастает в острой стадии инфекции и когда определяется больше 10 тысяч вирусных копий. Опасно, когда у беременной число Т-лимфоцитов CD4 упало ниже 500 клеток, хронические болезни повышают вероятность заражения плода.
Все ВИЧ-беременные получают профилактическую терапию с 28 недели и не заканчивают до завершения всех этапов родов. Гарантировать 100% действие лекарств невозможно, поэтому беременную обследуют каждые 2-4 недели от начала терапии. Малыша проверят на ВИЧ в первые два месяца жизни и в полгода.
За два десятилетия известности вируса иммунодефицита удалось найти простые и недорогие способы его диагностики и эффективное лечение, но терапия должна быть непрерывной и подконтрольной. Получите помощь инфекциониста, позвонив по телефону +7 (495) 230-00-01. Анонимность гарантирована.
Хроническая медленно протекающая инфекция, конечным этапом развития которой становится фатальный дефицит иммунной защиты. Стадия полного падения иммунитета с присоединившимися оппортунистическими заболеваниями и инфекциями называется синдром приобретенного иммунодефицита (СПИД), предшествующее состояние – ВИЧ-инфекция.
Мы вам перезвоним, оставьте свой номер телефона
Сообщение отправлено!
ожидайте звонка, мы свяжемся с вами в ближайшее время
Некоторые цифры и факты:
- В России официально зарегистрировано больше 933 тысяч инфицированных граждан.
- Каждый год инфицируется 92 тысячи россиян.
- Ежегодно от смертельных осложнений СПИД погибает почти 20 тысяч молодых людей.
- Прирост ВИЧ-инфицированных идёт преимущественно за счёт молодых женщин, вступающих в контакт с зараженными иностранцами.
Многие нарушения можно выявить и обнаружить при углубленном исследовании, в инфекционном центре Международная клиника Медика24 пациент может узнать свои генетические «перспективы» — предрасположенность и реальную вероятность развития инфекционного заболевания.
Профилактика ВИЧ инфекции
Очень важно избегать действий, которые могут подвергнуть риску заражения ВИЧ. Основные этапы профилактики инфекции включают:
- Владение правдивой информацией о путях заражения ВИЧ и СПИДом.
- Использование презервативов (мужских или женских) при участии в любом типе полового акта (анальный, оральный, вагинальный).
- Ограничение числа сексуальных партнеров.
- Осведомленность о половой жизни всех новых партнеров перед вступлением в половую связь.
- Пользование одноразовыми стерильными иглами.
- Использование только своих предметов личной гигиены, на которых может остаться кровь (например, бритвы).
Так называемая экстренная профилактика может быть применена, если человек считает или знает, что был подвержен воздействию вируса в течение последних 72 часов (трех суток). Такой риск заболевания ВИЧ имеется у медработников и у людей с ВИЧ-положительными половыми партнерами при незащищенном сексе.
При контакте с вирусом для предотвращения инфицирования в течение 72 часов должна быть начата постконтактная профилактика (ПКП). Ее следует начинать как можно быстрее, в идеале – в течение нескольких часов после контакта с вирусом. Чем дольше пауза, тем меньше шансов, что постконтактная профилактика будет эффективной. Кроме того, следует учитывать, что ПКП может иметь серьезные побочные эффекты и не гарантирует результат.
Памятка для ВИЧ-положительных: что важно помнить о своем здоровье
Изучить всю информацию о лечении ВИЧ-инфекции — задача не из легких. Для того, чтобы помочь людям с ВИЧ лучше ориентироваться в вопросах здоровья, нужно знать краткую информацию, которая может помочь сохранить свое здоровье.
1. Избегайте есть сырое или не прожаренное мясо, сырую рыбу или сырые яйца. В них могут находиться опасные для вас микробы.
2. Если у вас никогда не было гепатита А или В, поговорите с врачом о вакцинации против них.
3. Проходите диспансеризацию, назначенную лечащим врачом СПИД-центра:
Флюорография или рентгенография ОГК – диагностика туберкулёза (1 раз в 6 мес.)
электрокардиограмма
ультразвуковое исследование органов брюшной полости (комплексное)
ультразвуковое исследование почек и надпочечников
Осмотры врачей в зависимости от клинических проявлений вторичных заболеваний (врач-дерматовенеролог, врач-терапевт, врач-невролог, врач-оториноларинголог, врач-офтальмолог, врач-акушер-гинеколог, врач-онколог и другие).
4. Регулярно ходить к «зубному» очень важно. Стоматологический осмотр желательно проходить дважды в год. Первые связанные с ВИЧ заболевания обычно проявляются в полости рта.
5. Не отказывайтесь от визитов к врачу СПИД-центра. Необходимо регулярно сдавать анализы на вирусную нагрузку и иммунный статус.
6. Лучше избегать ненужной «активации» иммунной системы, из-за ВИЧ у нее и так хватает работы. Все заболевания, особенно инфекции, даже не связанные с ВИЧ нужно как можно скорее лечить. При «активации» иммунной системы вирус может размножаться быстрее.
7. ВИЧ-положительным женщинам нужно следить за состоянием шейки матки. Каждые 6 месяцев нужно проходить полный гинекологический осмотр, при этом желательно сделать цитологический анализ слизистой шейки матки. Это поможет предотвратить рак шейки матки.
8. Если вы чувствуете постоянную усталость, поговорите с вашим врачом о возможной анемии (низком уровне гемоглобина в крови) или низком уровне гормонов. Своевременная диагностика и лечение этих проблем может помочь.
9. Если вы внезапно и быстро теряете вес, понадобится лечение синдрома потери веса.
10. Если ваш иммунный статус выше 200 клеток/мл, проходите вакцинацию, предусмотренную национальным календарём прививок, это позволит избежать тяжелого течения инфекционных заболеваний — гриппа, коронавирусной инфекции.
11. Если у вас ВИЧ, это не значит, что он будет у вашего ребенка. На данный момент риск передачи ВИЧ от матери к ребенку составляет менее 2%.
12. Препараты АРВТ могут вызывать в первый месяц приема нежелательный (побочные) эффекты. Если через месяц они продолжают Вас беспокоить, проконсультируйтесь с лечащим врачом, возможно предложенная схема лечения Вам не подходит.
13. Иммунный статус определяет состояние иммунной системы, и является даже более важным анализом, чем вирусная нагрузка. ВИЧ-инфекция влияет на количество клеток CD4, которые разрушаются вирусом. Количество CD4 бывает процентным (от общего числа лимфоцитов), и абсолютным (количество CD4 в миллилитре крови). Процентное количество — более стабильно, поэтому оно может точнее говорить о развитии ВИЧ-инфекции.
14. Обычно, хотя и не всегда, вирусная нагрузка позволяет «предсказать» как быстро будет развиваться ВИЧ-инфекция. Чем выше вирусная нагрузка, тем больше вероятность, что в ближайшее время количество CD4 начнет быстро уменьшаться. Если вирусная нагрузка меньше 50 копий/мл, вероятность прогрессирования заболевания крайне мала.
15. Узнайте, какие признаки могут быть у ВИЧ-ассоциированных раков: саркомы Капоши и не Ходжкинской лимфомы. Чем быстрее эти заболевания будут диагностированы, тем легче их будет вылечить.
Основное лечение ВИЧ-инфекции — комбинация из трех или более антиретровирусных препаратов. Они позволяют сделать вирусную нагрузку ниже определяемого уровня, повысить иммунный статус и предотвратить ВИЧ-ассоциированные заболевания. Врач должен подобрать комбинацию в зависимости от истории заболевания и вашего отношения к режиму приема, ограничениям в еде (например, принимать препарат натощак, или с едой) и возможным побочным эффектам. Необходимо сотрудничать с врачом, чтобы выбрать комбинацию, которая действительно вам подходит.
Препараты нужно принимать каждый день, вовремя. Если вы не в состоянии это делать, лучше поговорить с врачом о прекращении терапии и возможно, смене комбинации. Регулярные пропуски приема лекарств могут привести к тому, что вирус станет устойчивым к их действию.
Правило половины времени: если Вы забыли принять препарат в назначенное время и до следующего приема осталось меньше половины времени, которое должно пройти между приемами, то таблетку пить не следует. Если меньше — то препарат можно принять. Например, если Вы принимаете препарат через каждые 12 часов (утром, в 7.00 и вечером в 19.00), то в первые 6 часов после пропуска (т.е. до 13.00) Вы можете принять пропущенную таблетку. Если Вы вспомнили о пропуске когда до следующего приема осталось менее 6 часов, таблетку необходимо принять только в положенное время, т.е. в 19.00
Не принимайте никаких лекарств, витаминов или пищевых добавок, включая продаваемые «без рецепта», пока не убедитесь, что они сочетаются с теми препаратами, которые вы принимаете.
Важно заботиться о своих глазах. Если у вас ухудшилось зрение или у вас бывает «размытая картинка» обязательно обратитесь к врачу.
Учитесь общаться и сотрудничать с врачом. У многих возникают проблемы в отношениях с врачом, другие просто избегают посещений врача. Однако в результате вы только пострадаете сами. Активно занимайтесь своим здоровьем, и это избавит вас от многих проблем в будущем.
Дети больные ВИЧ
Лучшие материалы месяца
- Коронавирусы: SARS-CoV-2 (COVID-19)
- Антибиотики для профилактики и лечения COVID-19: на сколько эффективны
- Самые распространенные «офисные» болезни
- Убивает ли водка коронавирус
- Как остаться живым на наших дорогах?
Младенцы могут заразиться во время вынашивания и родов. Также инфицирование возможно при грудном кормлении или переливании крови. Вероятность передачи вируса от ВИЧ-инфицированной мамы к новорожденному составляет 30%. Из них 11% инфицируются внутриутробно, 15% во время естественных родов, 10% при грудном вскармливании.
Младенцы с ВИЧ-позитивным статусом обычно рождаются преждевременно. Инфекция чаще всего проявляется на первом году жизни. Из симптомов выделяются: задержка в физическом развитии, длительная диарея, увеличение лимфатических узлов, рвота и тошнота. В число проявлений входят высыпания на коже: пустулы, везикулы, пятна, атопический или себорейный дерматит, васкулит, экзема.
При отсутствии лечения ВИЧ-инфекция у детей быстро прогрессирует в СПИД. Продолжительность жизни составляет 1-3 года. На последних стадиях наблюдается синдром истощения, пневмония, сердечная недостаточность, поражение ЦНС. Терапия для детей назначается с первых 4-6 месяцев жизни. Схема лечения, как и для взрослых, периодически меняется во избежание развития резистентности вируса. Проявления ВИЧ у подростков такие же, как у взрослых, за исключением более редких случаев онкологии.