О чем говорят лейкоциты в моче при беременности
Обеспокоенность вызывают не сами лейкоциты в моче. Их наличие является маркером некоторых патологических состояний, которые могут быть опасны как для беременной женщины, так и для будущего малыша. Самые распространенные причины лейкоцитов в моче при беременности включают следующие патологии.
- Острый и хронический цистит. Острое воспаление мочевого пузыря достаточно сложно оставить без внимания, так как проявляется оно резями и болью внизу живота, а также учащенным болезненным мочеиспусканием. А вот хронический цистит может длиться практически бессимптомно, изредка проявляясь обострениями, схожими в симптоматике с острым процессом. У беременных цистит часто сопровождает 1 триместр гестации на фоне небольшого снижения иммунитета, а также 3 триместр, когда растущая матка сдавливает мочевой пузырь.
- Пиелонефрит. Воспаление лоханок почки. Острый период отличается жаром и болью в области поясницы, у хронически больных пиелонефрит проявляет себя лишь продолжительными головными болями, высокой утомляемостью и подъемами температуры тела до субфебрильных цифр. У беременных обострение процесса часто приходится на 2 триместр беременности, когда возрастает нагрузка на почки вследствие интенсивного роста плода, а увеличившаяся матка пережимает мочеточники и препятствует оттоку мочи.
- Гломерулонефрит. Воспаление почечных клубочков аутоиммунного характера. Достаточно тяжелое заболевание, при котором помимо лейкоцитов в моче также обнаруживаются эритроциты. Гломерулонефрит является серьезным противопоказанием к беременности, так как пораженные почки часто не справляются с двойной нагрузкой, что несет в себе риски не только для плода, но и для жизни женщины.
- Киста почки. Длительное время ничем себя не проявляет, но когда нарушается отток мочи, а это возможно на поздних сроках беременности, отмечается присоединение бактериальной инфекции. Киста может нагноиться с соответствующей симптоматикой (боль в пояснице, жар, слабость).
- Хронический и острый уретрит. Проявляется воспалением мочеиспускательного канала. Для острого уретрита характерна резкая боль при мочеиспускании, визуально определяется мутная моча; симптомы хронического уретрита видны нечасто, но беременность любых сроков может являться провоцирующим фактором.
- Тяжелые патологии мочевыделительной системы. Например опухоли, амилоидоз почек, туберкулез почек, системная красная волчанка. Данные заболевания могут быть диагностированы как при беременности, так и вне нее. Каждый случай разбирается индивидуально и, как правило, лейкоцитурия — далеко не единственный и совсем не определяющий симптом.
- Воспалительные заболевания женских половых органов. На фоне ослабленного иммунитета у беременных возможен дебют таких заболеваний, как вульвовагинит, аднексит (воспаление придатков матки). Часто обостряется молочница, появляются творожистые выделения. Эти же заболевания могут быть вызваны специфическими возбудителями, передающимися половым путем. Для выяснения причин воспаления необходимо взять мазок из цервикального канала женщины.
- Гестоз. Грозное заболевание, характерное для второй половины беременности. Развивается вследствие патологии плаценты и генерализованного спазма микрососудов. Гестозу свойственен следующий комплекс симптомов: повышение артериального давления, отеки, изменение состава мочи (лейкоциты повышаются незначительно, но в моче появляется белок).
- Бессимптомная лейкоцитурия. Очень часто сопутствует беременности. Как это видно из названия, она не сопровождается нарушениями в самочувствии женщины, но является признаком скрыто протекающего воспалительного процесса, возможно, вне мочеполовой системы беременной.
- Ошибки при сборе анализа. Недостаточная гигиена наружных половых органов может привести к попаданию лейкоцитов в мочу из влагалища. Если есть сомнение, то врач порекомендует пересдать анализ в ближайшее время.
Если обнаружено, что повышены лейкоциты в моче при беременности, то все причины можно условно разделить на несколько групп: инфекционно-воспалительного характера, не связанные с инфекцией (асептические) и возникшие вследствие беременности (гестоз). От выраженности этих причин зависит их влияние на плод
Отдельно можно отметить важность правильного сбора мочи для анализа и необходимость пересдачи для уточнения диагноза.
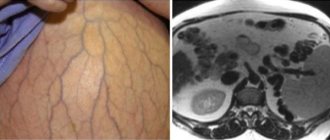
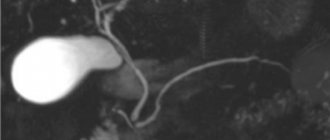
Пиелонефрит
Во время беременности у женщин в 7% случаев развивается такое неприятное и опасное заболевание, как пиелонефрит, или гестационный пиелонефрит. Пиелонефрит – заболевание почек, во время которого воспаляются сначала ткани почек, а в последующем возможно поражение также чашечек и лоханок. Обычно это заболевание развивается в конце второго – третьем триместре беременности, когда матка уже достаточно большая и сдавливает соседние органы, в том числе и мочеточники. Моча в этом случае не может нормально проходить по ним, и начинается воспаление. Еще одной причиной может стать изменение уровня гормонов, которое влияет на перистальтику мочеточников, и в результате, на ухудшение выведения мочи. Вследствие этого моча застаивается в лоханках, и образует прекрасную среду для развития патогенной микрофлоры.
Отличие здоровой почки, от почки, пораженной пиелонефритом
Что делать при повышении лейкоцитов в моче?
Что означают лейкоциты в моче у ребенка
Прежде всего — не следует паниковать! Появление лейкоцитов в моче является важным диагностическим критерием, но еще не определяет абсолютное наличие патологии. Повышение лейкоцитов в моче до 20 единиц в поле зрения требует обязательной перепроверки. Алгоритм действий при этом следующий:
- Для этого обязательно проводится повторный общий анализ мочи. Если и в нем присутствуют признаки лейкоцитурии, то тогда следует провести исследование по Нечипоренко. Отклонения от нормы в этом анализе требуют обязательного контроля со стороны терапевта.
- Во время консультации доктор проведет клинический осмотр и соберет анамнез. Довольно часто бывает так, что во время такого простого исследования выявляются заболевания почек или мочевыводящих путей.
- Появление лейкоцитурии — также обязательный повод для проведения осмотра акушером-гинекологом. Появление умеренного количества лейкоцитов бывает и при обострении заболеваний половых органов. Если патология развилась по этой причине, то доктор легко сможет это установить.
- При необходимости более расширенной диагностики проводится вспомогательное ультразвуковое исследование. На ранних сроках беременности врачи отдают предпочтение, как правило, трансвагинальному УЗИ.
При некоторых патологиях почек и мочевыводящих путей применяются особенные методы лабораторной диагностики:
- Одним из таких специфических тестов является анализ мочи по Зимницкому. С помощью этого метода врачи могут хорошо изучить фильтрационную способность почек. Для этого оцениваются пробы, собранные через каждые три часа.
- В определенных ситуациях может также потребоваться проведение бакпосева. Назначается он в тех случаях, когда у будущей мамочки на фоне лейкоцитов в общем анализе моче были выявлены . Бактериологическое исследование позволяет определить тип бактериальных клеток более точно. Также с помощью этого метода можно определить и чувствительность микробов к различным антибактериальным препаратам.

После установления диагноза доктор назначит беременной, имеющей признаки лейкоцитурии, соответствующую схему лечения. Для ее составления врач использует довольно много различных критериев. Он обязательно учитывает степень тяжести воспалительного процесса, период беременности, уровень работы иммунной системы будущей мамы, а также ее возраст и наличие у нее сопутствующих заболеваний внутренних органов.
Легкие формы лейкоцитурии обычно лечатся с помощью назначения различных уросептических средств. Следует отметить, что врачи стараются довольно редко прибегать к назначению различных антибиотиков во время беременности.

Комплексное лечение, назначаемое врачом, как правило, следующее:
- В качестве уросептических препаратов хорошо подходят различные растительные средства. К ним относятся: ромашка, клюква, брусничный лист, смородина, а также различные готовые аптечные сборы. Заваривать их следует согласно инструкции на упаковке. Обычно такие настои назначаются 2-3 раза в день, через 40-60 минут после приема пищи.
- В качестве комплексного лечения подойдет и комбинированный препарат – «Канефрон». В его составе содержится целый комплекс различных растительных компонентов, которые оказывают выраженное противовоспалительное действие на почки и мочевыводящие пути. Как правило, после приема данного препарата лейкоциты в моче нормализуются.
- В острый период заболевания врачи назначают будущим мамам обязательно соблюдать постельный режим. Такая простая мера помогает нормализовать отток мочи и уменьшает выраженность интоксикационного синдрома. При наличии одностороннего поражения следует лежать на здоровой стороне.
- Для улучшения показателей мочи будущим мамам следует обязательно соблюдать рекомендации по питанию. Все соленые и маринованные продукты следует полностью исключить из ежедневного меню. Излишнее количество соли может усугубить течение патологии почек, что только усилит проявления лейкоцитурии.
- При тяжелом течении патологии может потребоваться назначение антибактериальных препаратов. Обычно такое лечение проводится в условиях стационара. В этом случае обязательно оценивается потенциальный риск для плода. Для лечения выбираются антибиотики, не вызывающие тератогенных эффектов.
Более подробно о том, почему повышаются лейкоциты в моче, смотрите в следующем видео.
Дополнительное обследование
Для подтверждения диагноза женщине назначат сдать ряд анализов, которые помогут определить тяжесть заболевания. Кроме общего анализа крови и мочи, нужно будет сдать анализ мочи по Зиницкому и Нечипоренко, бактериологический посев мочи, пройти УЗИ почек, консультацию у нефролога, возможно, будет назначена хромоцистоскопия или катетеризация мочеточников.
В редких случаях назначается рентгеновское исследование с контрастом, оно безопасно для женщины, но способно навредить плоду.
Беременность – очень важный период в жизни каждой женщины, и относиться к себе в это время нужно особенно внимательно. Становитесь на учет в женскую консультацию вовремя, сдавайте все анализы, выполняйте рекомендации своего врача, правильно питайтесь, больше гуляйте, берегитесь от простуд, а при малейших признаках каких-либо заболеваний обязательно посещайте врача, и тогда беременность пройдет гладко, а никакие осложнения вас не побеспокоят.
Что делать, если в моче соли?
Лейкоцитурия (лейкоциты в моче): классификация, причины, диагностика
Из солей при беременности чаще обнаруживают оксалаты. Реже фолаты и фосфаты.
Кальций связывается с оксалатами и выпадает в осадок в виде солей в моче. У небеременных при обнаружении оксалатов, ограничивают употребление кальция. Но во время беременности продукты, содержащие кальций не ограничивают, так как он необходим для развития плода. Также диета с высоким содержанием кальция дает положительный эффект, если назначается с целью профилактики преэклампсии.
Что можно сделать, если в моче соли:
- ограничить количество потребляемой поваренной соли, полное исключение не требуется;
- избегать употребления минеральных вод, если они не предназначены для лечения заболеваний почек;
- не злоупотреблять витамином C;
- соблюдать полноценное питание и питьевой режим.
Лечение, как вернуть норму?
Белые хлопья в моче у ребенка причины. Почему в моче у ребенка появился осадок

Лейкоцитурия относится к числу патологических состояний, которые нуждаются в немедленном реагировании и коррекции. Естественно, каждый клинический случай заболевания уникален, поэтому врач назначает пациентке дополнительные исследования для подтверждения диагноза и определения его основных причин.
Лечение при повышении лейкоцитов в урине должно быть индивидуальным и направленным на нормализацию лабораторных показателей, устранение других симптомов недуга и предупреждение его рецидивов.
Наиболее адекватным вариантом терапии при высоком уровне лейкоцитарных клеток в моче будет лечение в условиях специализированного стационара, что позволит медицинскому персоналу постоянно контролировать здоровье беременной женщины, сократить до минимума риски развития осложнений и нормализовать функционирование всех жизненно важных органов пациентки.
Лечение должно состоять исключительно из лекарственных препаратов, безопасных для плода и включать в себя дополнительные терапевтические мероприятия, направленные на улучшение его состояния. Важный момент – соблюдение специальной диеты, согласно которой из рациона беременной следует исключить вредные продукты питания, полуфабрикаты, соль, копчености и жирные блюда.

Будущей матери необходимо питаться обогащенной витаминами и микроэлементами пищей, в частности, ввести в свой ежедневный рацион много фруктов и овощей, нежирных молочных продуктов, злаков.
Современные врачи не отрицают эффективности народных средств в лечении лейкоцитурии у беременных, поэтому часто назначают своим пациенткам мочегонные чаи на основе фиалки трехцветной.
Это нужно для того, чтобы органы мочевыделительной системы не испытывали повышенной нагрузки и вовремя опорожнялись, особенно в вечернее время перед сном. Не навредить плоду во многом помогут травы с антибактериальным эффектом, в частности, розмарин, ромашка, мята, которые к тому же обладают успокоительным действием.
Важно помнить, что единственное грамотное лечение в случае появления лейкоцитов в моче может назначить только опытный, квалифицированный специалист, опираясь на данные результатов исследования, индивидуальные особенности организма беременной женщины и общие нарушения состояния ее здоровья. Лечение будет зависеть от срока беременности, чувствительности возбудителя (если лейкоцитурия спровоцирована микробными агентами) к лекарственным препаратам
Лечение будет зависеть от срока беременности, чувствительности возбудителя (если лейкоцитурия спровоцирована микробными агентами) к лекарственным препаратам.
К сожалению, иногда определить возбудитель непросто, или же местное лечение не дает положительного эффекта. В этом случае пациенткам назначаются антибиотики широкого спектра действия по стандартной схеме с учетом срока беременности.
Естественно, многие будущие мамочки негативно реагируют на антибиотикотерапию, считая, что она способна навредить ребенку. Кто-то даже самовольно отказывается от такого лечения, опасаясь негативного влияния лекарственных средств.

Стоит отметить, что отказ от лечения и прогрессирование в организме воспалительных процессов могут нанести и беременной, и плоду огромный ущерб и даже спровоцировать гибель.
Поэтому не следует поддаваться сомнениям. В подобных случаях необходимо полностью довериться специалистам, что позволит избежать печальных последствий и непоправимых результатов основного недуга.
Запущенная лейкоцитурия часто становится причиной невынашивания беременности, возникновения симптомов преэклампсии, внутриутробного инфицирования плода и многого другого
Симптомы пиурии (лейкоцитурии)
Пиурия симптомы имеет идентичные основному заболеванию, которое и провоцирует появление гноя в моче. Пиурия практически всегда сочетается с бактериурией (наличие микроорганизмов – бактерий в урине), поэтому типичным симптомом патологического увеличения лейкоцитов в моче является болезненное мочеиспускание. Частые позывы к мочеиспусканию, малые порции мочи, гипертермия (повышение температуры тела), боль и ломота в области поясницы, головная боль – вот далеко не полный перечень признаков инфекционного воспаления мочеполовой сферы. Также пиурия симптомы проявляет очевидные – моча становится мутной и в ней отчетливо видны гнойные вкрапления.
Среди типичных признаков, которые характерны для ИМП – инфекции мочевыводящих путей, можно назвать следующие:
- Дизурия – нарушение нормального мочеиспускания, которое может быть таким: Учащенное – поллакиурия, частые позывы к мочеиспусканию как признак возможного диабета, цистита, гиперплазией предстательной железы (в основном ночью), уретрита и других воспалительных процессов нижних мочевыводящих путей.
- Затрудненное мочеиспускание – странгурия, как возможных признак конкрементов в мочевыводящих путях, острой стадии простатита, поликистозе почек, фимозе.
Пиурия симптомы может иметь, характерные для заболевания почек, среди них типичными являются следующие:
Камни в почках:
- Мутная моча, в которой может быть гной и вкрапления крови (сочетание пиурии с гематурией).
- Периодическая боль в пояснице или ниже ребер, иррадиирующая вниз, в пах.
- Если камень сдвинулся, есть наличие бактериальной инфекции и гноя, прерывается мочеиспускание. Частые позывы м небольшими порциями мутной мочи.
- Тошнота, вплоть до рвоты.
- Жжение в мочеточнике.
- Лихорадочное состояние при остром процессе и гнойной инфекции.
Пиелонефрит:
- Острая стадия характерна высокой температурой, болью в пояснице, суставах, боль при мочеиспускании, мутная моча с гноем, нехарактерный запах мочи, высокая температура тела, тошнота, рвота.
- Хронический пиелонефрит (скрытый) – пиурия как основной признак, преходящие тупые боли в пояснице, преходящая дизурия, слабость, возможна анемия, снижение аппетита.
Пиурия симптомы проявляет типичные для заболевания, ее вызывающего, также пиурия может развиваться скрыто, бессимптомно и выявляется лишь с помощью лабораторных исследований мочи.
Трёхстаканная проба (проба Stamey) более точно отражает топический диагноз при воспалительном процессе в простате и заднем мочеиспускательном канале между наружным и внутренним сфинктерами. Естественно, что эта проба применима исключительно у лиц мужского пола. При этом первые две порции мочи не изменены, а последняя порция, объёмом 50-70 мл, образующаяся при финальном сокращении детрузора и мышц тазовой диафрагмы, оказывается мутной; при микроскопии осадка обнаруживают лейкоциты. Истинную степень активности воспалительного процесса в мочевыводящих путях можно оценить только на основании обнаружения бактериурии в диагностически значимом титре.
Если заболевание протекает в хронической форме и не имеет ярко выраженной симптоматики, лечение проводится максимально щадящее, особенно у беременных женщин, детей и пациентов пожилого возраста. В таких случаях назначают иммунномодуляторы, физиотерапевтические процедуры.
Острые инфекции мочевыводящих путей, как правило, лечат с помощью фторхинолонов, препаратов цефалоспориновой группы (нового поколения). Наряду с этими препаратами показано назначение антибиотиков – карбаленемов – бактерицидных ингибиторов синтеза клеточной стенки микроорганизмов. Также могут применяться классические пенициллины в сочетании с фторхинолонами.
Пиурия лечение предполагает довольно длительное, которое зависит от сроков устранения основной причины, то есть очага воспаления. Как симптом пиурия может нейтрализоваться в течение 7-10 дней, однако при несоблюдении положенного курса лечения, рецидивировать и перейти в хроническую форму. Считается, что курс антибактериальной терапии при ИМП должен быть не менее двух недель.
Лейкоцитурия и беременность
Небольшое повышение количества лейкоцитов в урине во время беременности (10–15 клеток в поле зрения) может быть физиологическим процессом — таким образом организм матери реагирует на появление «чужеродного» плода. Однако всё-таки следует помнить, что беременность сама по себе увеличивает риск развития болезней мочевыводящей системы. Происходит это по нескольким причинам.
- С первых дней беременности во всём организме женщины происходят изменения, позволяющие обеспечить нормальный рост и развитие малыша. Мочевыделительная система не исключение. К примеру, на 1–2 см увеличивается размер почек, расширяются мочеточники, уменьшается тонус стенок мочевого пузыря, увеличивается скорость кровотока, проходящего через почки, меняется pH мочи и т. д. Мочевыводящая система работает с повышенной нагрузкой, что, естественно, ослабляет её.
- Во время беременности в огромном количестве вырабатывается гормон прогестерон. Он способствует расслаблению мышц не только матки, но и других органов. При этом в мочевыводящей системе возникают всевозможные застойные явления, обратный заброс мочи из мочеточника в мочевой пузырь и др. Все это приводит к тому, что инфекциям из влагалища или наружных половых органов проще проникать в мочевой пузырь, а оттуда в мочеточники и почки.
- По мере роста матки увеличивается внутрибрюшное давление, что приводит к опущению правой почки (связки которой уже расслаблены под действием прогестерона) и нарушению её работы.
Одним из самых серьёзных осложнений для беременных является пиелонефрит (встречается приблизительно у 10–20% будущих мам). Он может быть хроническим или гестационным, т. е. связанным непосредственно с беременностью (обычно при этом ранее у женщины никогда не было никаких воспалительных заболеваний мочевыводящей системы).
Мочекаменная болезнь встречается гораздо реже — менее чем у 1% беременных. Распознать этот диагноз во время беременности достаточно сложно, поскольку обычное рентгенографическое исследование проводить нельзя. Поэтому чаще всего приходится полагаться на клинические тесты и опыт врача.
С циститом сталкивается приблизительно 10% будущих мам. Опасность его прежде всего в том, что на фоне цистита у беременных очень часто развивается пиелонефрит.
Заболевания мочевыводящей системы, одним из симптомов которых является лейкоцетурия, при отсутствии адекватного лечения очень опасны как для беременной женщины, так и для её будущего малыша. Поэтому ни в коем случае нельзя заниматься самолечением, будь то медикаменты или народные средства, необходима консультация опытного врача.
К самым неблагоприятным последствиям запущенных заболеваний мочевыделительной системы относятся:
Свежие записи Можно ли дарить зеркало: как защититься от плохих приметСтало известно о влиянии вышек сотовой связи на здоровье человекаМожно ли есть бананы, купленные в России?
- Отслойка плаценты.
- Серьёзное кислородное голодание плода.
- Преждевременные роды.
- Мертворождение.
- Острая почечная недостаточность у женщины.
- Более тяжёлое протекание гестоза.
- Сепсис у матери в послеродовом периоде и т. д.
В зависимости от причин возникновения лейкоцитурии, назначают различные схемы лечения:
- При развитии пиелонефрита назначают антибиотики, разрешённые при беременности, нитрофураны, спазмолитики для улучшения почечного кровотока, препараты для очищения организма от накопившихся токсинов.
- При мочекаменной болезни прежде всего стараются снять почечные колики медикаментозными методами. Для этого назначаются спазмолитики и анальгетики. Однако, если облегчить состояние не удаётся или если камни нарушают отток мочи, проводится оперативное лечение.
- Цистит сложнее всего лечить на ранних сроках беременности, когда большинство препаратов противопоказаны. В этот период используются некоторые уроантисептики (например Монурал), Но-шпа, препараты растительного происхождения (Канефрон, Уролесан и др.). После 20 недели цистит можно лечить антибиотиками, облегчать состояние с помощью местных тепловых процедур (грелка на низ живота) и физиопроцедур. При хроническом цистите на поздних сроках также возможна инстилляция мочевого пузыря, т. е. введение лекарства непосредственно в мочевой пузырь с помощью катетера.
Цистит
Цистит за время беременности обнаруживают у себя примерно 10% беременных. Риск повышается, если данное заболевание у женщины уже было.
Цистит представляет собой воспаление оболочки мочевого пузыря и нарушение его работы, которые вызываются микроорганизмами и некоторыми другими факторами.
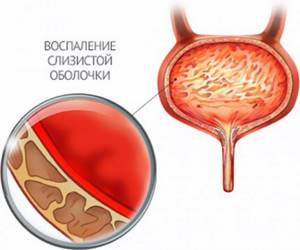
Так выглядит цистит – воспаление слизистой оболочки мочевого пузыря
Что делать, если при беременности лейкоциты повышены
При повышении лейкоцитов следует вначале сделать повторный анализ мочи и исключить возможную ошибку. Если на 2-3 раз лейкоцитоз сохраняется, а также налицо другие признаки патологии, для постановки диагноза применяются дополнительные методы.
Дополнительные обследования
Для уточнения патологии со стороны мочевыводящих путей проводится:
- анализ урины по Нечипоренко;
- трехстаканная проба;
- УЗИ почек и мочевика;
- вагинальный мазок;
- общее и биохимическое исследование крови;
- ультразвуковая диагностика органов брюшной полости;
- пробы на специфические инфекции.
В ряде случаев может понадобиться консультация терапевта, аллерголога, хирурга, нефролога, прохождение дополнительных анализов и инструментальных исследований.
Какое нужно лечение
Лечение направляется на устранение причины или снижение провоцирующего фактора патологического состояния:
- При воспалении почек и мочевого пузыря используются антибиотики. Их назначает только врач.
- Для преодоления застоя мочи рекомендуется пить жидкость (1,5 литра и более в сутки), если нет склонности к отекам.
- Полезно пить отвар шиповника, который насыщает организм витаминами и обладает мочегонным действием.
- Легкое воспаление снимается с помощью подмывания половых органов настоем ромашки. Если причиной становится грибок (молочница), то в таком случае помогут содовые ванночки.
- Гестоз, гломерулонефрит, новообразования требуют постоянного пребывания в стационаре. При сложных, тяжелых и угрожающих жизни состояниях может потребоваться искусственное прерывание беременности.
Появление лейкоцитов у беременной в моче требует к себе особого внимания. Лейкоцитурия может стать признаком серьезного заболевания, поэтому следует повторить анализ и сделать дополнительные исследования.
Причины развития цистита
Цистит бывает инфекционным, лекарственным, аллергическими термическим. Инфекционный цистит вызывается различными бактериями. Основной возбудитель такого цистита – кишечная палочка. Обычно такой вид цистита возникаем именно у женщин из-за строения половых органов (где мочеиспускательный канал расположен близко к анальному отверстию).
Лекарственный цистит возникает из-за определенных препаратов, измененные вещества которых выводятся с мочой, тем самым раздражая слизистую оболочку мочевого пузыря.
Аллергический цистит возникает у людей с повышенной чувствительностью к определенным веществам, содержащимся, например, в пене для ванн, гигиенических спреях, презервативах и некоторых продуктах.
Термический цистит возникает по причине переохлаждения или воздействии горячих жидкостей на слизистую мочевого пузыря.