Подготовка к ФГДС
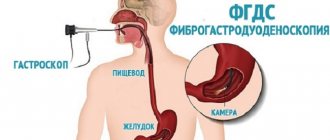
Фиброгастродуоденоскопия — метод обследования слизистой желудка и двенадцатиперстной кишки. С его помощью выявляются эрозии, язвы слизистой, опухолевые процессы и другие патологические очаги.
Обследование проводится с помощью эндоскопа. Оборудование представляет собой гибкий зонд, внутри которого находится оптоволоконная сеть. На конце зонда находится крошечная видеокамера, передающая снятую информацию на экран монитора в большом разрешении. Это позволяет шаг за шагом просматривать слизистую, не пропуская ни единого сантиметра.
Хорошая подготовка позволяет обеспечить наилучшую видимость и проходимость пищеварительного тракта для тщательной диагностики.
Перед ФГДС
- Медицинский инструктаж. Лечащий врач расскажет, что собой представляет процедура, сколько времени займет, какой должна быть подготовка к фиброгастродуоденоскопии.
- Диета. Последний прием пищи перед процедурой должен быть за 8-12 часов. Необходимо употреблять легко усваивающуюся пищу. Это значит, что нельзя есть орехи, мясные продукты, грибы, шоколад, жирное, острое. Можно курицу и рыбу (отварную или на пару), гречневую кашу и овощи.
- Вода. Перед ФГДС нельзя пить за 2-4 часа до процедуры.
- Вредные привычки. Нельзя спиртное за 2-3 дня до процедуры из-за его местного раздражающего действия. Курить в день процедуры нежелательно.
- Прием лекарств. За 2 часа до процедуры прием таблеток и других лекарств не разрешается. Если есть жизненно важные препараты, прием которых нельзя отменять, необходимо предупредить врача.
- Организационные моменты. С собой нужно взять паспорт, направление.
В день процедуры
Подготовка к ФГДС желудка в день процедуры подразумевает отказ от курения. Нельзя также чистить зубы, жевать жвачку, есть леденцы. Это может спровоцировать образование слизи в желудке.
Врача необходимо предупредить о возможном плохом самочувствии и наличии аллергических реакций в прошлом.
Как подготовиться к гастроскопии. 10 шагов
1. Узнайте, зачем проводится исследование
Пациенту важно четко понимать, зачем ему назначено исследование и что именно по его результатам врач намерен узнать. Хотим ли мы определить причину боли, которая не устранялась прежним лечением, хотим ли оценить риски желудочно-кишечных кровотечений у пациента, которому планируется операция, либо это регулярная проверка предраковых изменений желудка — от цели исследования зависит многое. Среди прочего, цель исследования определяет, как к нему готовиться, предстоит ли во время него брать биопсию и как глубоко нужно заглянуть эндоскопом.
2. Предупредите врача о принимаемых препаратах и проблемах со здоровьем
От особенностей здоровья пациента может зависеть подготовка к исследованию. Прежде всего врачей будут интересовать сердечные заболевания и протезы клапанов сердца. Если у пациента порок сердца и он принимает антикоагулянтный препарат, который нарушает свертывание крови — ему вероятно потребуется специальная подготовка. Придется на время отменить препараты, перед исследованием нужно будет выполнить контрольный тест на уровень МНО и за два часа до эндоскопии потребуется профилактическое введение антибиотика. Пациенту, который перенес инфаркт миокарда, скорее всего потребуется сделать контрольную кардиограмму.
Стоит иметь ввиду еще один важный нюанс при поиске хеликобактерной инфекции в желудке — частой причины хронического гастрита, язвенной болезни и наиболее значимого фактора риска развития рака желудка. Для поиска хеликобактера во время гастроскопии берется материал на исследование. И если пациент перед исследованием продолжит принимать противоязвенные препараты или антибиотики по поводу какой-нибудь другой болезни — результат его анализа окажется отрицательным, даже если на самом деле хеликобактер есть.
И, наконец, если у пациента планируется брать материал для посева из двенадцатиперстной кишки, важно предупредить о принимаемых антибактериальных препаратах — они могут повлиять на результат исследования. Практика показывает, что, к сожалению, эти моменты редко учитываются доктором и тем более пациентом.
Фото: Мария Можарова
3. Не бросайте есть хлеб при подозрении на непереносимость глютена
Модный сегодня диагноз целиакия (непереносимость глютена) выражается в том, что слизистая неправильно реагирует на контакт с глютеном — белком, содержащимся в злаковых. При целиакии развивается воспаление слизистой тонкой кишки, атрофируются ворсинки, нарушается всасывание в кишечнике, снижается масса тела и случаются разные неприятные состояния. К сожалению, у нас это заболевание часто по ошибке не диагностируется.
Для диагностики целиакии существует регламентированный путь. Он начинается с теста крови на специфические антитела. Если они оказываются повышены, мы должны подтвердить диагноз биопсией, которая делается во время гастроскопии. Биопсия берется из двенадцатиперстной кишки, причем, минимум четыре кусочка. Есть принципиально важный момент: оба исследования — анализ крови и биопсию — нужно проводить на фоне употребления глютена. До выполнения обоих исследований пациент должен в течение хотя бы двух недель ежедневно есть не меньше трех граммов глютена, то есть 300 граммов хлеба.
В реальности обычно происходит так: пациент приходит к врачу, жалуется на вздутие, диарею. Доктор говорит: «Есть несколько заболеваний, которые могут дать сходную симптоматику. Один из вариантов — целиакия. Будем разбираться». Пациент решает проявить инициативу и исключает из рациона хлеб раз у него возможна целиакия. На этом фоне он сдает кровь, антитела приходят отрицательные, доктор напрасно скидывает диагноз целиакия с повестки дня. Только после того, как во время гастроскопии выявлены гистологические изменения, характерные для целиакии, мы можем сказать пациенту, что с этого момента ему нужно пожизненно исключить глютен из рациона, не раньше.
4. Заранее подумайте о методе анестезии
Перед введением эндоскопа пациентам орошается слизистая глотки анестетиком, чаще всего лидокаином. Если есть на него аллергия — важно об этом предупредить врача. В большинстве случаев местной анестезии достаточно. Но есть пациенты, у которых чрезвычайно выражен рвотный рефлекс или они очень тревожные, или есть некие особенности строения шеи и человеку действительно нужен общий наркоз.
Это скорее нежелательный вариант, потому что бессознательного пациента не попросишь совершить глотательные движения при прохождении эндоскопом из глотки в пищевод — это повышает риск перфорации пищевода. Но если все-таки планируется делать общую анестезию, стоит иметь ввиду, что это может потребовать дополнительных мер: встречи пациента с анестезиологом, кардиограммы и анализа крови. Пациент должен иметь ввиду, что после общего наркоза в течение дня ему не стоит управлять автомобилем или другим транспортом. То есть не нужно приезжать на исследование за рулем. Стоит также заранее узнать, делает ли в клинике общий наркоз врач-анестезиолог или сам эндоскопист. Ведь при общем наркозе пульс, насыщение капиллярной крови кислородом, частоту дыхания и артериальное давление нужно проверять каждые 5 минут. Если эндоскопист будет все время отвлекаться от эндоскопа, представляете, сколько времени займет исследование и какого качества оно будет?
5. Узнайте об оборудовании клиники
Раньше, когда эндоскопия только появилась, применялись волоконно-оптические эндоскопы, которые были толще в диаметре. Сейчас большая часть эндоскопов уже заменена на видеоэндоскопы, которые имеют существенно более тонкий диаметр. Но кое-где все еще встречаются старые аппараты. Кроме того, есть эндоскопы для трансназального введения, которые чаще применяются в педиатрии — они легче переносятся, но не так хороши для забора материала. Есть магнификационная эндоскопия, в ходе которой можно увеличить изображение как под микроскопом. Есть HD, осмотр в узкоспектральном диапазоне света NBI, который позволяет лучше выявлять участки изменений слизистой пищевода на пути к раку. И, наконец, есть хромоэндоскопия с окрашиванием для выявления патологических поверхностных изменений слизистой. Пациенту стоит узнать, каким эндоскопом будет проводиться исследование, есть ли в клинике все подходящее оборудование для того вида гастроскопии, который нужен именно ему.
Фото: Мария Можарова
6. Приходите строго натощак
Чтобы исследование было информативным, комфортным и заняло минимально необходимое время, пациент должен прийти натощак. В течение шести часов до исследования нельзя ни есть и ни пить. Часто человек думает: «Мне сказали натощак, но если я съем пироженку — ведь не страшно. Или выпью стаканчик кофе — это же не еда». В итоге в этой мутной жиже в желудке эндоскопист не может разглядеть состояние слизистой. Первые минуты он посвящает тому, что удаляет содержимое желудка через эндоскоп, чистит и промывает. Либо просто говорит: «Приходите завтра».
Если врач предполагает у пациента нарушенное опорожнения желудка, стеноз двенадцатиперстной кишки, либо опухоль — ему может потребоваться и больше времени без пищи и воды перед исследованием. Поэтому доктор, который назначает исследование, должен хорошенько подумать, сколько часов в конкретной ситуации пациенту нужно поститься. А пациенту крайне важно эту рекомендацию соблюдать.
7. Не разговаривайте, обсудите стоп-сигнал
Наконец, мы подходим к самой процедуре. Пациент предупрежден, как именно процедура будет проводиться, знает о ее целях, рассказал обо всех принимаемых препаратах, для него не становится откровением, что при протезе клапана сердца ему дадут профилактический антибиотик, он заранее оговорил способ анестезии. И вот начинается процедура. Пациенту вводят эндоскоп и тут он начинает вести себя беспокойно, пытаться разговаривать, выдернуть эндоскоп — и все исследование идет насмарку.
В ходе исследования, когда эндоскоп уже введен, ни в коем случае нельзя пытаться поговорить с доктором и тем более нельзя выдергивать эндоскоп — это чревато травмой и разрывом органов, ущемлением эндоскопа и другими серьезными неприятностями. Чтобы не допустить такой ситуации, пациент с врачом должны четко определить условный стоп-сигнал. Например, если по каким-либо причинам после того, как эндоскоп уже ввели пациенту, ему внезапно становится плохо — он начинает терять сознание, паниковать или испытывать где-то резкую боль — он не пытается говорить или вытащить трубку, а дважды стучит по ноге доктора или ассистента, или по собственной ноге.
8. Узнайте о возможных осложнениях
После исследования в течение нескольких часов, иногда дней, возможны неприятные ощущения в области горла, шеи. Это нормально. Но есть ряд эффектов, которые не являются нормой и требуют срочного обращения к врачу. Например, если появляется кровохарканье, рвота цвета кофейной гущи или резкая боль в шее или в грудной клетке, отечность шеи, становится трудно дышать или хрустит, когда проводишь по груди. В таких ситуациях не нужно думать: «Я подожду денек-другой, само рассосется». Может быть, рассосется, а может быть разовьется медиастинит, от которого умирают. Нужно вызывать скорую помощь. Лучше ошибиться с предположением, чем пропустить грозные осложнения.
9. Не делайте тестовое исследование раньше положенного
На разных интернет-форумах распространен миф, что лечить хеликобактер бессмысленно — все равно не вылечишь или перезаразишься через месяц другой. Однако в 2021 году было проведено прекрасное американское исследование, во время которого оценили риск повторного выявления хеликобактера у пациентов, у которых он был прежде пролечен. Результат показал, что в сообществах, где уровень санитарии и гигиены достаточно высокий, риск повторного выявления хеликобактера не выше 1% в год. И в большинстве случаев бактерия, которая все же выявляется снова, — это прежний штамм. То есть речь идет не о перезаражении, а реактивации недолеченной инфекции.

Фото: Мария Можарова
Откуда же эти мифы? Все дело в том, как оценивается эффективность лечения у пациентов. Все международные рекомендации по диагностики и лечению хеликобактера четко говорят, что оценивать эффективность лечения нужно не раньше, чем через четыре недели после завершения курса лечения. До проведения тестирования пациент две недели не должен принимать ингибиторы протонной помпы, а антибиотики, метронидазол, препараты висмута («Де-нол») – четыре недели. А как бывает в реальности? Пациент жалуется на боли в верхней части живота. Ему проводят гастроскопию, при которой выявляют язву в двенадцатиперстной кишке и хеликобактера. Доктор назначает лекарства и пишет: контроль заживления язвенного дефекта провести через четыре недели. Пациент две недели принимает препараты и еще через две недели приходит на контрольную гастроскопию. То есть после завершения курса препаратов проходит всего 2 недели, тест на хеликобактер оказывается отрицательный. То, что сроки не были соблюдены, никто не берет во внимание. В итоге через полгода недобитый хеликобактер восстанавливает свою популяцию, и гастрит возвращается.
10. Не делайте гастроскопию, если в этом нет необходимости
У нас для проверки на эффективность лечения от хеликобактера любят проверять кровь на антитела к хеликобактеру, хотя этот тест годен лишь для первичной диагностики. Еще любят назначать контрольную гастроскопию. На самом деле в большинстве случаев нет необходимости в контрольной гастроскопии. Рекомендации Маастрихтского консенсуса (основного документа, который публикует обновленные данные по лечению хеликобактерной инфекции) говорят, что предпочтительными методами оценки эффективности курса лечения от хеликобактер считается дыхательный уреазный тест С13 либо исследование кала. Исключение составляет случай, когда параллельно с гастритом мы должны контролировать какие-то предраковые изменения или есть самостоятельные показания для выполнения ЭГДС, например, перед плановой операцией. При этом быстрый уреазный тест, который проводят сразу в эндоскопическом кабинете, уже не рекомендован. При биопсии для проверки эффективности лечения нужно проводить гистологическое исследование, причем обязательно из антрального отдела и тела желудка.
Другой распространенный пример ненужного назначения исследования — при боли в верхних отделах живота в поликлиниках любят с ходу отправить на гастроскопию. Но зарубежные рекомендации говорят, что при этом симптоме гастроскопию нужно делать только пациентам, у которых в течение двух недель лечения симптомы никуда не делись. Либо пациентов, у которых симптомы впервые появились в возрасте старше 45 лет и сопровождаются «тревожными» признаками, которые могут указывать на рак желудка — немотивированным резким снижением массы тела и желудочно-кишечным кровотечением.
И, наконец, еще один пример неоптимального назначения гастроскопии — рефлюксная болезнь. Это проблема, которая возникает из-за заброса желудочного содержимого в пищевод и вышележащие отделы. Основное симптомы — изжога и регургитация, то есть поступление жидкости с кислым, горьким привкусом из желудка в рот, а также кашель, боль в горле. Врачи любят диагностировать рефлюксную болезнь с помощью гастроскопии. На самом деле исследование может выявить изменения в слизистой пищевода — но не может подтвердить, что именно эти изменения стали причиной симптома. Для подтверждения наличия гастроэзофагеального рефлюкса и его роли в развитии кашля, боли в горле правильнее делать другое исследование — рН-импедансометрию пищевода.
Ася Чачко
После ФГДС
Надеемся, вы теперь знаете, что нужно для ФГДС, как подготовиться к процедуре. Поговорим о том, как себя вести после обследования:
- нельзя голодать (не есть более суток);
- вредные привычки нужно отложить на время;
- стоит избегать стрессов и физических нагрузок;
- пить воду и любые напитки, кроме алкогольных, можно сразу;
- принимать пищу можно уже через 30 мин. – 1 час после процедуры;
- нужно следить за своим состоянием и при появлении болей, кровохаркания или других изменений состояния обратиться к врачу.
Особенности диеты и приема пищи
Пища после процедуры должна в первые дни быть легкой — парной, отварной. Подойдет овсянка, йогурт, паровое мясо. Нужно выпивать не менее 1,5 л воды.
Порции должны быть умеренными, питание — дробным (5-7 приемов), чтобы не перегружать желудок. Обязательно нужно кушать подогретую (не горячую!) еду.
Нельзя: жирное, жареное, острое, кислое, фаст-фуд, сдобную выпечку, соусы, кофе, газировку. Желательно соблюдать такую диету 2-4 недели, особенно если делали биопсию или обнаружены признаки воспалительного процесса.
Если обследование назначено на послеобеденное время (после 13:00), то утром в день исследования (около 6:00) допускается легкий завтрак:
- йогурт или кусок хлеба;
- напитки (чай, вода, в т.ч., минеральная) могут быть потреблены в объеме до 100 мл не позже, чем за 3 часа до процедуры.
Что можно есть?
За день до обследования следует соблюдать диетический режим. Он может включать следующие продукты:
- картофельное пюре;
- гречка;
- овсянка;
- сыр;
- отварная курица;
- различные супы;
- соки – фруктовые и овощные.
Что нельзя есть?
За день перед процедурой (в частности, вечером) следует отказаться от жирных продуктов. К ним относятся:
- мясо;
- майонез;
- сыр;
- жирная рыба.
В день планируемой гастроскопии запрещено курение!
Что делать с принимаемыми лекарствами?
В случае долгосрочного лечения, медикаменты могут быть приняты рано утром до проведения процедуры и запиты небольшим количеством воды. В случае неуверенности в правильности принятия лекарств, проконсультируйтесь с врачом.
Пациентам с сахарным диабетом следует сообщить врачу о своем заболевании. У них гастроскопия будет проведена утром натощак. Лекарственные средства для лечения диабета могут быть приняты через полчаса после обследования, когда уже разрешено есть. Пищу можно взять с собой.
В случае, если пациент получает седативную инъекцию, он должен в течение 2 часов находиться под наблюдением врача. На протяжении 24 часов ему крайне нежелательно оставаться без присмотра, запрещена езда на велосипеде, вождение машины, а также выполнение других видов деятельности, требующих повышенного внимания. Ввиду этих факторов, пациенту необходимо обеспечить отвоз домой.
Пациенты, принимающие лекарственные препараты, которые влияют на свертываемость крови, такие, как «Варфарин» («Лаварин»), «Клопидогрел» («Плавикс», «Тромбекс»), «Прасугрель» («Ефиент») и другие антикоагулянты, должны информировать об этом лечащего врача. В случае плановой процедуры гастроскопии будет необходимо прекратить прием «Варфарина», минимум, за неделю до назначенного срока и, при необходимости, заменить его введением низкомолекулярного гепарина. Об этом следует проконсультироваться с врачом. Кроме того, за день до обследования необходимо провести отбор проб крови для оценки свертывания крови.
Как улучшить подготовку?
Для улучшения осмотра слизистой оболочки необходимо свести к минимуму пенообразование. Для этого за 60 минут до исследования необходимо выпить 5 мл эмульсии семитикона в небольшом количестве жидкости (не более 50 мл) жидкости.
Что делать перед колоноскопией?
Необходимо очистить кишечник. Это достигается за счет соблюдения диеты и очистительной подготовки. Ранее делали клизму, но сейчас от этой практики отошли. Проводится медикаментозное очищение кишечника.
Этот метод удобнее, так как для полного очищения кишечника требуется 3-4 клизмы, а это способствует дисбактериозу и служит источником значительного дискомфорта. Вместо этого выпивается по схеме один из препаратов, назначенных врачом.
Диета перед колоноскопией
За два дня перед процедурой, если нет запоров, пациент переходит на бесшлаковую диету:
- Нельзя — черный хлеб, овощи, фрукты, бобовые, зелень, творог.
- Можно — яйца, манку, бульон, отварное (мясо, колбаса, рыба), кефир, сыр.
В день процедуры — только жидкая пища (бульон). Из напитков — вода и чай. Медикаменты принимать можно, за исключением железосодержащих препаратов, антиагрегантов (аспирин), антикоагулянтов (ворфарин) и сорбентов (активированный уголь).
После колоноскопии
Если процедура проводится под наркозом пациента из клиники через пару часов должен забирать сопровождающий. Если нет такой возможности, не стоит ехать домой самостоятельно. Лучше воспользоваться услугами такси.
После процедуры необходимо избегать:
- тяжелых продуктов, кофе, алкоголя;
- управления транспортом;
- опасных видов спорта;
- значительной физической нагрузки;
- работы, требующей повышенного внимания.
Есть и пить можно только через 40-60 минут после обследования.
Диета — щадящая, дробная, витаминизированная:
- Нельзя копчености, консервацию, конфеты, шоколад, хлеб, кроме отрубного.
- Можно нежирную рыбу, творог, йогурт, кефир, молоко, овощи и фрукты на пару.
Для быстрейшей реабилитации дома нужно соблюдать щадящий режим, следить за своим состоянием (при повышении температуры и болях — обращаться к врачу). В ряде случаев назначается фитотерапия и медикаменты. Нельзя принимать аспирин, ворфарин (мешают свертываемости крови). Нужно соблюдать врачебные рекомендации.
Диета перед гастроскопией
Специальной жесткой диеты перед гастроскопией (эндоскопии желудка) не требуется. Гастроскопия проводится натощак, чтобы осматриваемые органы находились в спокойном состоянии. Но для того, чтобы результаты были наиболее достоверными, надо помнить о некоторых важных моментах перед подготовкой к этому исследованию. В этой статье мы остановимся на правильном питании перед гастроскопией, так как питание является одним из важных условий подготовки к исследованию .
Что нельзя есть перед гастроскопией (эндоскопией) желудка?
Прежде всего, за трое суток до гастроскопии надо отказаться от алкоголя, от жирной пищи, острых блюд и копченостей. То есть необходимо избегать тех продуктов, которые могут вызывать метеоризм в кишечнике и изменять кислотность желудка, раздражая слизистую. Какие продукты тяжело усваиваются организмом и врачи рекомендуют от них воздержаться перед обследованием?
Перед гастроскопией за 48 часов надо исключить:
- жирную рыбу и мясо;
- фастфуд;
- маринованные и соленые продукты;
- грибы в любом виде;
- всевозможные соусы и приправы – кетчуп, горчицу, майонез, хрен, аджику и т.д.
- копчености, консервы;
- орехи, семечки.
Нельзя есть за 24 часа перед гастроскопией:
- цельные крупы;
- бобовые;
- молоко, жирный творог;
- холодную и горячую пищу;
- мучные изделия;
- макароны;
- помидоры;
- айву, апельсины, мандарины.
В тот день, когда гастроскопия проводится есть нельзя, так как исследование проводится натощак!
Можно ли пить воду, чай, кофе перед гастроскопией?
Кофе, чай и любые напитки употреблять перед гастроскопией врачи запрещают. Кто непременно хотел бы чего-нибудь выпить, должен использовать только чистую воду без газа, но не менее, чем за 3 часа до исследования и в объеме, не превышающем 100 мл. Алкоголь любой крепости (даже слабоалкогольное пиво) категорически запрещается.
За сколько часов нельзя есть перед гастроскопией?
Гастроскоп вводят в глотку, затем в желудок, поэтому верхний отдел пищеварительного тракта, вся просматриваемая область должна быть свободна от пищи. Значит, по меньшей мере, за восемь часов до обследования нельзя принимать пищу. Если манипуляция будет протекать утром, то ужинать надо до 18 часов, выбирая легкие продукты, которые быстро перевариваются. Если гастроскопия предполагается после обеда, то врачи разрешают слегка перекусить утром. Перед исследованием после еды должно пройти 8-10 часов.Что можно есть перед гастроскопией желудка?
Накануне на ужин (до 18 часов) можно есть следующие продукты: картофельное пюре, геркулесовую или гречневую кашу, картофельный суп вегетарианский (без жареных ингредиентов), котлеты из белого мяса птицы, приготовленные на пару, подсушенный белый хлеб, отварные яйца всмятку, отварную нежирную рыбу, печеные овощи и фрукты.
Пища должна быть теплой, мягкой (пюреобразной) консистенции, а порции небольшими.
Приблизительная диета перед гастроскопией (эндоскопией желудка) за сутки до исследования.
Памятка — что можно есть накануне гастроскопии
1. Супы.
Из первых блюд желательно отдать предпочтение вегетарианским супам без дополнительных жиров. Суп можно посыпать мелко нарезанной зеленью. Борщ желательно не есть.
2. Вторые блюда.
Мясо исключается, но отварная рыба, котлеты на пару из нежирной рыбы (судак, треска, минтай, хек, ледяная рыба, окунь, щука)или белого мяса птицы допустимы. Гарниром может быть картофельное пюре, омлет, гречневая каша.
3. Овощи и фрукты за день до гастроскопии.
Овощи и фрукты можно употреблять, но они должны быть или отварными, или запеченными. Из овощей можно позволить картофель, свеклу, тыкву, цветную капусту, морковь, из фруктов – яблоки. Можно съесть банан.
4. Молоко и продукты из молока накануне исследования.
Цельное молоко за день до обследования употреблять не рекомендуется, но кисломолочные продукты (ацидофилин, кефир, простоквашу), а также нежирный творог и творожные блюда употреблять можно. В готовое блюдо разрешается добавить столовую ложку нежирной сметаны. Возможно употребление молочного (разбавленного пополам с водой) супа с разваренной крупой или с мелкой вермишелью.
5. Напитки.
За сутки до гастроскопии можно пить столовые минеральные воды без газа, компоты из фруктов, отвары, некрепкий чай, отвар шиповника. Напитки должны быть теплые.
Перед исследованием можно поесть до 19 часов. Если гастроскопия назначена после обеда, можно за 8 (для детей) – 12 часов (для взрослых) позволить легкий перекус с утра. Воду можно выпить не позже, чем за 3 часа до исследования (не более 100 г).
Пренебрегать рекомендациями по организации правильного питания и определенной диеты нельзя. Любая погрешность в диете можно стать причиной постановки неверного диагноза при гастроскопии (эндоскопии желудка).
Подготовка к рентгену кишечника
Рентгенография кишечника позволяет получить исчерпывающую информацию о состоянии и проходимости толстого, тонкого кишечника и аппендикса. Обследование назначается при подозрении на опухоли, полипы и другие проблемы ЖКТ.
Современный рентген кишечника — безопасная неинвазивная процедура. При ее проведении пациенту может быть сделана клизма с рентгеноконтрастным веществом (чаще — барием). Препарат безвредный, случаи аллергии крайне редки. Интенсивность облучения выбирается индивидуально, в зависимости от возраста и состояния здоровья пациента.
Перед процедурой нужно соблюдать рекомендации, как при колоноскопии:
- обеспечить обильное питье и бесшлаковую диету;
- принимать назначенный врачом медикамент для очищения кишечника перед рентгеном;
- либо же провести несколько очистительных клизм.
В день процедуры:
- снимаются металлические украшения и вещи (зубные протезы, нательные крестики);
- если есть импланты или аллергия на что-либо — нужно сказать об этом врачу.
После процедуры особого дискомфорта не наблюдается. Так что ни обезболивание, ни реабилитация не требуются. Может понадобиться клизма, так как барий вызывает склонность к запорам.
Результаты и отзывы
Диетическое питание перед гастроскопией на протяжении 3-4 суток позволяет достоверную информацию о состоянии органов верхнего отдела ЖКТ.
- «… Обратилась в больницу по поводу сильных болей в желудке, которые проходят после приема даже небольшого количества пищи. Дали направление на ФГДС. Врач дала памятку пациенту о подготовке к гастроскопии, в том числе и об ограничении в питании. Соблюдала все достаточно строго, изменила свой привычный рацион и режим питания. Исключила все продукты, которые могут повлиять на качество обследования. Процедура прошла успешно и к моему удивлению, относительно безболезненно, чего я так боялась. Диагноз — язвенная болезнь желудка».