Главная » Как делают колоноскопию кишечника
На сегодняшний день в медицине существует огромный спектр диагностических исследований, которые проводятся для установки диагноза, для составления эффективного плана лечения и устранения патологии. Для определения патологического состояния и выявления появившихся новообразований медицинские работники проводят колоноскопию кишечника.
Что же такое колоноскопия? Речь идет о диагностическом обследовании, которое визуально оценивает состояние органов пищеварительного тракта, выявляет наличие эрозии полипов, язвенных дефектов, воспалительных и инфекционных процессов.
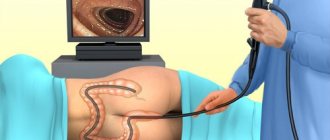
Диагностика проводится в специально оборудованном кабинете. Для проведения процедуры применяется соответствующий инструментарий, а именно – колоноскоп. Этот инструмент состоит из оптоволоконной трубки и осветительного составляющего. В инструменте расположено приспособление, которое нагнетает воздух, что позволяет визуально продемонстрировать состояние слизистой оболочки толстого кишечника и выявить дефекты.
Также с помощью аппаратуры осуществляется забор материала для проведения гистологического исследования. Медицинские работники проводят прижигание или удаление полипов небольшого размера. При колоноскопии органов пищеварительного тракта медицинский сотрудник вводит инструмент в задний проход пациента через просвет прямой кишки. Постепенно колоноскоп продвигают вдоль просвета кишки, при этом аппаратура накачивает пораженную область воздухом. В связи с этим складки слизистой оболочки кишечника расправляются.
Диагностическое исследование проводят и у взрослых пациентов, и у детей. Детская колоноскопия проводится с использованием специального эндоскопа, который имеет уменьшенный диаметр и длину.
Что показывает колоноскопия
Эндоскописты проводят колоноскопию для визуализации изменений слизистой оболочки прямой, толстой и сигмовидной кишки. Диагностируются патологии на начальной и запущенной стадии. С помощью колоноскопа осуществляется забор материала для гистологического анализа, анализируется наличие полипов и язвенных образований. Медицинский эксперт выявляет любые патологические изменения и оценивает запущенность патологии.
Диагностика кишечника проводится исключительно квалифицированным специалистом, а именно эндоскопистом. В некоторых случаях при проведении манипуляции присутствует проктолог и гастроэнтеролог, которые занимаются лечением патологий отделов пищеварительной системы.
Зачем нужно проводить это исследование?
Болезни толстой (прямой и ободочной) кишки в последнее десятилетие становятся все более распространенными. Многие врачи, независимо от специализации, в своей повседневной практике встречаются с таким явлением, как хронические запоры (колостазы). Являясь, конечно, чаще всего симптомом многих других, отнюдь не только проктологических болезней, запоры во многих случаях становятся самостоятельным синдромом, не имеющим никакой «видимой» причины. Сегодня ясно, что хронические запоры играют немаловажную роль в развитии других поражений толстой кишки, в том числе полипов и рака.
В возрасте 45–50 лет в толстой кишке часто появляются и начинают медленно расти доброкачественные полипы, большинство из которых являются истинными железистыми аденомами, предраковыми заболеваниями. Долгое время они абсолютно бессимптомны и выявляются только при ректроманоскопии и колоноскопии. Зачастую это приводит к поздней диагностике рака толстой кишки, ибо в подавляющем большинстве случаев это стадии одного процесса. Другие очень частые заболевания, с которыми сталкиваются в своей практике врачи различных специальностей, — функциональная кишечная диспепсия, дисбактериоз, синдром раздраженного кишечника и различные формы колита.
Медицинская статистика также подтверждает важность проведения колоноскопии. Массовые обследования (скрининг) показали, что у 25 % практически здоровых взрослых людей выявляются проктологические болезни (каждый четвертый практически здоровый человек). Как и при других заболеваниях, амбулаторные больные преобладают над стационарными.
Обращает на себя внимание факт такого неспецифического состояния, которое определяется как синдром старения толстой кишки, и его связь с некоторыми заболеваниями толстой кишки, в том числе полипов и рака. Этот синдром определяется отнюдь не возрастом больного, а длительностью функционирования декомпенсирующей органной системы, так как патология кишечника как сложнейшая терапевтическая проблема нередко остается за кадром.
Показания к проведению колоноскопии кишечника
Имеется ряд показаний, при которых больному рекомендовано посетить колоноскопию кишечника. Определением наличия показаний занимается проктолог. Следует записаться на колоноскопию в таких случаях:
- расстройства желудочно-кишечного тракта, запоры и диарея;
- наличие кровянистых выделений, слизистых примесей и гноя при дефекации;
- болезненные ощущения при испражнении;
- колики;
- хроническая диарея;
- наличие полипов и разрастаний;
- аномальный цвет стула;
- отсутствие аппетита;
- тошнота и рвота;
- вздутие живота;
- подозрение на паранеопластический процесс;
- болезнь Крона и неспецифический язвенный колит;
- биопсия слизистой оболочки кишечника;
Также колоноскопия проводится при низком гемоглобине. В таком случае лечащий врач определяет причину кровотечения.
Как обнаружить полипы
Полипы кишечника обнаруживаются обычно случайно – при колоноскопии, которую делают по поводу планового обследования или из-за жалоб на дискомфорт в животе, кровотечение.
В процессе колоноскопии – удаляют, если полип не является плоским. Тогда он может быть удален петлей колоноскопа.
При малейшей возможности врач не просто отщипнет часть ткани на анализ, а постарается удалить все полностью, потому что неполное удаление полипа будет только активизировать его рост.
Противопоказания к обследованию кишечника
Гастроэнтерологи выделяют список патологических состояний, при которых проведение эндоскопического исследования толстого кишечника категорически запрещено или не рекомендовано.
К противопоказаниям относят:
- инфекционный или воспалительный процесс на острой стадии;
- хронический перитонит;
- беременность на ранних и поздних сроках;
- лактационный период;
- сердечная недостаточность;
- дыхательная недостаточность;
- патологии крови;
- ишемический колит;
- обостренный язвенный колит;
- анальные трещины и геморроидальные узлы;
- парапроктит на любой стадии;
Колоноскопия при беременности абсолютно противопоказана на любом сроке. Проведение диагностики имеет ряд побочных эффектов, которые могут негативно отразиться на жизни плода или на работе пищеварительного тракта будущей мамы.
Колоноскопия при геморрое проводится, однако запущенная стадия патологии или увеличенный размер геморроидальных узлов считаются противопоказаниями. Перед проведением эндоскопического исследования эндоскопист оценивает проходимость анального канала, анализирует наличие геморроидальных узлов и возможность их вправления.
Нежелательно проводить диагностику кишечника при наличии спаек. Прохождение эндоскопа в прямой кишке усложняется. Пациентам женского пола советуют воздержаться от посещения процедуры при менструальных кровотечениях. Оптимальным вариантом считается середина цикла. Если же избежать проведения процедуры невозможно, то эндоскопию проводят в любой день менструального цикла.
Кому и в каких случаях назначается колоноскопия?
Массовые обследования групп высокого риска позволяют выявить заболевания кишечника на ранних стадиях. К категориям, которым следует обязательно проводить такое исследование, следует отнести работников «сидячего» труда (шоферов, офисных работников и др.), а также кровных родственников больных раком и полипозом толстой кишки, которые находятся в группе риска.
Пациенту показана колоноскопия при хронических болях в животе, необъяснимом похудении и повышенной утомляемости, кровотечении из заднего прохода, хронических запорах, диарее и других проблемах с кишечником.
Как часто делают колоноскопию кишечника
Колоноскопию считается наиболее информативным и максимально точным методом исследования. Процедура не имеет побочных эффектов или осложнений после проведения. Эндоскописты утверждают, что регулярное проведение манипуляции не вредит организму. Рекомендуется проходить обследование каждые два года в пожилом возрасте.
Если же в семейном анамнезе имеется онкологическая патология, следует регулярно посещать комплексную диагностику после сорока лет. Пациенты, которые ранее перенесли оперативное вмешательство в области брюшной полости, должны проходить профилактический осмотр каждых полгода, чтобы избежать рецидива или появления осложнений.
Восстановление
Обычно процедуру выполняют в условиях амбулатории. Поэтому пациент может покинуть клинику, как только закончится действие наркоза.
Существуют определенные рекомендации, касающиеся восстановления и не только:
- Сутки нельзя садится за руль и принимать алкоголь;
- Сразу после процедуры рекомендуется походить, чтобы газ быстрее покинул кишечник;
- В течение дня рекомендуется отдохнуть;
Более конкретные рекомендации дает врач, учитывая ваше состояние и характер процедуры.
В случае повышения температуры, кровотечения, болей в области живота необходимо обратиться к врачу.
Подготовка к колоноскопии
Перед эндоскопией толстого кишечника советуют прислушиваться к рекомендациям врача. Чтобы получить информативный и очный результат, следует отказаться от употребления жирной и соленой пищи хлебобулочных изделий газированных напитков. Категорически запрещено употреблять алкогольные напитки и курить за три дня до проведения исследования.
Подготовка к колоноскопии включает в себя отказ от употребления продуктов, которые содержат большое количество клетчатки. Больной соблюдает индивидуальную диету, которую составляет лечащий врач. Чаще всего рацион состоит из каш, диетических бульонов, вареного мяса и кисломолочной продукции.
Непосредственно перед процедурой необходимо полностью отказаться от употребления пищи. Разрешается употребить бульон вечером перед исследованием. В день проведения колоноскопии больной опорожняет кишечник с помощью слабительных препаратов. За несколько часов до процедуры пациент еще раз опорожняет кишечник с помощью сифонной клизмы.
Чтобы избежать нервозного состояния, рекомендовано выпить успокоительное средство на ночь.
Цели
Врач в ходе процедуры может обнаружить у пациента:
- Полипы;
- Язвы;
- Воспаления;
- Опухоли.
Кроме того, прибегая к манипуляции врач может взять биоптат для исследования, а также совершить лечебные действия.
Существует рекомендация, согласно которой колоноскопию стоит выполнить в 50 лет. Далее все индивидуально.
Медицинская практика показывает: большинство новообразований толстой кишки обнаруживаются на зрелых стадиях, так как диагностику проводят слишком поздно.
Ранняя диагностика позволяет выявить предраковые заболевания, а значит, вовремя начать лечение. Здесь и приходит на помощь колоноскопия.
Какие анализы сдать перед колоноскопией
Перед проведением колоноскопии больного направляют на сдачу лабораторных анализов и других исследований. Необходимо сдать общий клинический анализ крови, бактериологическое исследование кала, анализ каловых масс на наличие скрытой крови, анализ на определение биохимических показателей сыворотки крови.
С собой пациент берет сменную обувь, пеленку либо простынь, нижнее белье, предназначенное для колоноскопии. Приобрести белье можно в аптеке. Тканевые шорты изготовлены из натуральных материалов, обеспечивают комфорт при проведении процедуры. На шортах размещен специальный прорез в области заднего прохода. Также следует приобрести влажные салфетки или бумажные полотенца.
Перед проведением пациент демонстрирует лечащему врачу результаты лабораторных и диагностических исследований. В некоторых случаях потребуется сделать кардиограмму и рентгенографию.
Методика проведения
Диагностическая манипуляция обычно проходит быстрее, чем лечебная.
Для комфорта пациенту применяют седацию.
Его укладывают на левый бок, ноги согнуты, колени приведены к животу.
Колоноскоп смазывают вазелином и осторожно вводят через задний проход, медленно продвигая.
Для обеспечения хорошего обзора кишечник раздувают газом.
Изображение демонстрируется на экран монитора, сам процесс записывают.
Дерматоскопия
После осмотра кишечника колоноскоп извлекают.
Колоноскопия с анестезией
В большинстве случаев колоноскопия проводится без использования анестезирующих препаратов, однако иногда специалисты применяют обезболивающие средства или наркоз. Чтобы устранить болевой синдром, применяется поверхностной анестезией. Обезболивающим гелем смазывают зонд, который вводят в прямую кишку. Пораженная область обезболивается, процедура становится комфортной.
Доступно проведение колоноскопии под общим наркозом или в состоянии сна. На недлительный промежуток времени пациент засыпает, наблюдается полное расслабление тела. Гарантируется полная безболезненность и комфорт. Чаще всего общий наркоз применяется в том случае, если диагностированы сопутствующие патологии либо имеются полипы, спайки, которые необходимо удалить.
Возможно появление побочных эффектов, поэтому общий наркоз применяется исключительно в экстренных случаях, когда это действительно необходимо. Противопоказанием считается пожилой возраст или наличие проблем с сердечной системой.
Популярностью в медицине пользуется проведение диагностики в состоянии седации. Такой метод гарантирует безболезненность, безопасность и комфорт. Перед процедурой в организм больного вводят специальный препарат, который погружает пациента в состоянии седации. При этом человек находится в сознании, однако наблюдается полное расслабление и спокойствие. Побочные эффекты при этом отсутствуют. Единственным недостатком колоноскопии под седацией считается то, что потребуется время ля выхода из этого состояния.
Большинство пациентов посещают эндоскопическое исследование в запущенных случаях, когда состояние ухудшилось. Причиной этому является боязнь боли и дискомфорта. На сегодняшний день медицина развивается. Медицинские работники используют лучшие анестезирующие средства, поэтому даже в запущенных случаях боль отсутствует.
Деликатная проблема
Очень часто поход к проктологу откладывается до последнего. Да и говорить о каких-либо проблемах с кишечником считается чем-то стыдным. Но надо понимать, что если своевременно обратиться к специалистам, то диагностировать любую проблему не составит труда.
У большинства пациентов часто воображение работает «в неправильном направлении». Они имеют искаженное представление о том, как проводится это исследование. Многим кажется, что их ждут муки, неудобства, но медицина в этом аспекте давно шагнула вперед и создала все условия для полного комфорта пациентов.
Что делать, когда полип удалили и гистология не показала рак?
Этого обычно не говорит ни один врач, даже в платной клинике после удаления полипа. А жаль, потому что в течение ближайших месяцев после микрооперации это самое важное время чтобы позаботиться о профилактике риска развития новых разрастаний.
Время здесь вообще никак не лечит. Скорее – наоборот!
Вот типичные комментарии под нашим видео о полипах:
«В ноябре была операция, но ни о чем не предупредили, и на следующий день отправили на работу, хотя мне дня три просто было худо. А можно ли сейчас пройти этот курс, по прошествии 3,5 месяцев?»
«Здравствуйте, мне удалили полип в кишечнике в2018г, через 8мес. сделали колоноскопию. Биопсия: кусочки слизистой толстой кишки с отёком и обильной лимфоидной инфильтрации. Что делать?»
И таких много…
Риск зависит от возраста и генетики. Известно, что рак толстой и прямой кишки в 90% случаев развивается из аденоматозных полипов. (J.G. Guillem et al, 1988). И чем старше человек, тем риск рецидива выше. Так, в возрасте старше 50 лет полипы обнаруживаются у 50% лиц. В возрасте до 60 лет полипы толстой кишки малигнизируются у 2-3% больных, старше 60 лет – у 6-8% (Л. Валенкевич, 1987). Если же у родственников был рак кишечника, то риск перерождения у каждого четвертого.
Когда будете принимать решение – обращать ли внимание на рекомендации по профилактике или положиться на «авось», также стоит обращать внимание и на размер удаленных выростов.
Риск зависит от размера. При диаметре полипа от 0,5 до 1 см риск рака колеблется от 1% до 5%, при аденомах от 1 до 2 см – повышается до 50%, при более крупных полипах он и вовсе около 70%, почти все полипы диаметром 4-5 см являются злокачественными (Y. Yoshida, T. Aisawa, 1984; Н. Трапезников, А. Шайн, 1992; R. Hesterberg et al, 1987).
Вывод: при обнаружении любого разрастания на стенке кишки – его нужно удалять. Прямо через две недели после удаления – начните курс профилактики рецидива и перерождения. Если Вы прочли эту статью через год или два после колоноскопии, это также не значит, что уже поздно. Но в первые месяцы — время просто золотое. Используйте его.
Принимайте:
«Программу перезагрузки иммунитета» в течение 2-х месяцев при условии соблюдения правильного питания и не забывайте пить не менее 1 литра в чистой воды в день. Она уже включает и противовоспалительные ингредиенты и поддерживает местный и общий противоопухолевый иммунитет, поддерживает микрофлору.