Быстрые факты об общей анестезии
Вот несколько ключевых моментов, касающихся общей анестезии. Более подробная и вспомогательная информация находится в основной статье.
- Анестезиолог обычно вводит общий анестетик перед операцией
- Есть некоторые риски, связанные с использованием общих анестетиков, но они относительно безопасны при правильном применении
- Очень редко пациент может испытывать непреднамеренное пробуждение во время операции
- Побочные эффекты общей анестезии могут включать головокружение и тошноту
- Механизмы, с помощью которых действует анестезия, до сих пор понятны лишь частично.
Общие анестетики вызывают обратимую потерю сознания и обезболивание, необходимые для проведения операций. Механизм действия анестетиков до конца непонятен. Существует несколько теорий на этот счет.
Общая анестезия — это, по сути, медикаментозная кома, а не сон. Наркозные препараты делают пациента безразличным и выключают сознание.
Обычно их вводят внутривенно или ингаляционно. Под наркозом пациент не чувствует боль и может также испытывать амнезию.
Препараты будут вводиться анестезиологом, который также будет следить за жизненными показателями пациента во время процедуры.
В этой статье мы рассмотрим ряд тем, в том числе возможные побочные эффекты общей анестезии, сопутствующие риски и некоторые теории относительно их действия.
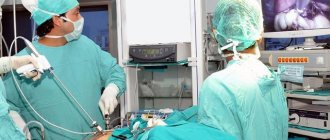
Наркоз при лапароскопических операциях
Миф №1.Для проведения лапароскопических операций применяется только местный наркоз. На самом деле почти все лапароскопические операции требуют общего наркоза. Только иногда (для краткосрочных вмешательств и при проведении диагностических процедур) применяется обезболивание ограниченной области тела — спинально-эпидуральная анестезия или региональный наркоз. Укол при этом делается в область позвоночника, а чувствительность теряется сразу у всей нижней части тела. При этом, в отличие от глубокого (общего) наркоза, пациент остается в сознании. Такая анестезия позволяет поддерживать общение с пациентом в ходе операции во избежание осложнений.
Для применения спинально-эпидурального наркоза врач должен обладать опытом и высочайшей квалификацией, так как минимальное отклонение от методики вызывает негативные последствия для здоровья. В медицинском не зафиксировано ни одного случая тяжелых осложнений спинально-эпидуральной анестезии, поскольку такой наркоз в клинике проводят врачи-анестезиологи, имеющие не менее 10-15 лет практического опыта.
Миф №2. От общего наркоза при лапароскопии можно отказаться. Выбор способа обезболивания при проведении лапароскопических операций находится в компетенции врача. Исключение составляют случаи, когда врач не находит противопоказаний для применения ни местной, ни общей анестезии — тогда мнение пациента может иметь вес при принятии окончательного решения. От общей анестезии врачи отказываться не рекомендуют, ведь для пациента гораздо спокойнее и удобнее уснуть перед операцией и проснуться здоровым, чем час выслушивать медицинские термины, вздрагивая при каждом непонятном слове. Миф №3. Общий наркоз при лапароскопии — это опасно! Опыт врачей «Бест Клиник» говорит, что общий наркоз — стоп-фактор, который пугает некоторых пациентов, особенно старшего возраста. Такое негативное отношение к общей анестезии сформировалось на протяжении многих лет и основано на негативном опыте знакомых и родственников, прошедших через операции в муниципальных больницах. За последние годы все изменилось, но до сих пор можно услышать, что «после общего наркоза можно не проснуться» или » при восстановлении от анестезии можно потерять рассудок».
На деле эти утверждения ничто иное, как мифы, не имеющие отношения к современной анестезиологии. Общий наркоз в лапароскопии — это безопасно и комфортно. Разнообразие методик и направлений анестезии открывает врачу возможность выбрать способ, который подходит конкретному пациенту, ориентируясь на возраст, состояние здоровья и вид операции. Наибольшее внимание в практике заслужили методики внутривенной, ингаляционной и эндотрахеальной (комбинированной) анестезии.
Миф №4. Внутривенный наркоз может вызвать сильную аллергию. Вызвать аллергию может любое лекарство, поэтому перед проведением операции с применением внутривенного наркоза наши пациенты проходят специфический тест на чувствительность к обезболивающему препарату. Чтобы снизить риски до нуля, в «Бест Клиник» используется современный гипоаллергенный медикаментозный препарат Диприван.
Применяется внутривенный наркоз только для кратковременных лапароскопических операций, продолжительность которых составляет до 20 минут. К этой группе процедур относят выскабливания матки и другие несложные гинекологические операции. В целом отхождение от кратковременного внутривенного наркоза проходит легко и быстро. В нашем медицинском центре на протяжении всего периода восстановления сознания с пациентом находится помощник анестезиолога — анестезист.
Миф №5. Ингаляционный наркоз не применяется для лапароскопических операций, поскольку не обеспечивает полного обезболивания и плохо действует на организм. До сих пор от некоторых представителей старшего поколения доводится слышать о вреде и ненадежности ингаляционной анестезии. «Эксперты» уверяют, что отойти от такого наркоза можно прямо на операционном столе. Однако подобные «страшилки» совершенно не соответствуют действительности:
- Во-первых, для ингаляционного наркоза давно не используется токсичная закись азота, она уступила место безопасным инертным газам — ксенону и севорану. Газ поступает в организм через маску, вызывая расслабление мышц, временное отключение сознания и чувствительности.
- Во-вторых, для проведения ингаляционного наркоза используется новейшее наркозное оборудование (в «Бест Клиник» это аппарат Draeger Primus), которое контролирует в ходе операции важнейшие показатели жизнедеятельности пациента. Таким образом, врач мгновенно замечает любые изменения в состоянии оперируемого и принимает меры. Преждевременное отхождение пациента от наркоза при этом исключено.
Главным же преимуществом ингаляционного наркоза перед внутривенным считают как раз безопасность, ведь газ удаляется из организма, не всасываясь и не оказывая прямого воздействия. При проведении лапароскопии ингаляционные методики применяют для операций, продолжительность которых составляет до 45 минут — удаление кисты или миомы шейки и матки, рассечение спаек, удаление аппендицита и т.д.
Миф №6. После эндотрахеального наркоза можно повредиться рассудком, стать умственно отсталым, заторможенным и т.п.
Подобные “страшилки” не имеют под собой никакой научной основы. Современный комплексный или эндотрахеальный наркоз во всем цивилизованном мире считается стандартом обезболивания. Почему? Потому что эта методика:
- погружает пациента в самый глубокий сон за счет одновременного использования внутривенных и ингаляционных препаратов;
- предоставляет врачу наивысшую степень контроля состояния пациента, ведь имеется непосредственный доступ к дыхательной системе.
К тканям организма постоянно подается кислород. В результате пациент может пребывать в бессознательном состоянии очень долго, без вреда для здоровья и каких-либо существенных изменений в состоянии. Отхождение от наркоза проходит, как и в других случаях, под контролем анестезиолога. Человек возвращается в сознание достаточно быстро — не более, чем через два часа. Применяется эндотрахеальный наркоз для длительных хирургических процедур — удаления матки, иссечения больших участков ткани и т.д.
История
Общие анестетики широко используются в хирургии с 1842 года, когда Кроуфорд Лонг назначил пациенту диэтиловый эфир и выполнил первую безболезненную операцию.
16 октября 1846 года американский стоматолог и хирург Томас Мортон впервые провел эфирный наркоз пациенту для удаления подчелюстной опухоли.
В России первую операцию под наркозом сделал 7 февраля 1847 года товарищ Пирогова по профессорскому институту, Федор Иноземцев.
Сам Пирогов же операцию с применением обезболивания сделал на неделю позже. За год в 13 городах России было совершено 690 операций под наркозом, 300 из них пироговские!
Вскоре он принял участие в военных действиях на Кавказе. Здесь он впервые в истории медицины начал оперировать раненых с эфирным обезболиванием. Всего великий хирург провел около 10 000 операций под эфирным наркозом.
Лапароскопия в гинекологии: когда она применима?
Операции на органах живота, малого таза без… разреза? То, что когда-то могло быть сюжетом разве что фантастического рассказа, сегодня реальность. Тема нашей статьи – лапароскопия. О её применении в гинекологической практике мы побеседовали с врачом-гинекологом «Клиника Эксперт» Иркутск Радмилой Борисовной Прохоренко.
— Радмила Борисовна, насколько часто применяется лапароскопия в гинекологии? Что представляет собой этот метод?
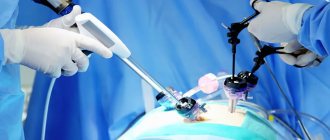
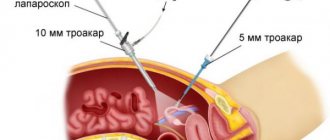
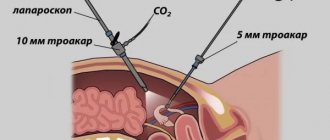
— Это современный хирургический метод, который широко используется в лечении многих болезней органов брюшной полости, в том числе и гинекологических. Главная его особенность заключается в том, что он малоинвазивен, манипуляции проводятся с помощью эндоскопических инструментов. Сначала в передней брюшной стенке формируются небольшие отверстия. Затем в них вставляют специальные полые трубки – троакары. Через троакары вводят инструменты и миниатюрную камеру.
Диагностическую лапароскопию проводят, если другие методы диагностики оказались неэффективны. Например, при подозрении на внематочную беременность, при синдроме хронических тазовых болей, бесплодии неясного происхождения. Во время процедуры выявленная патология устраняется, и, таким образом, диагностическая лапароскопия переходит в лечебную.
— Применяется ли лапароскопия при женском бесплодии?
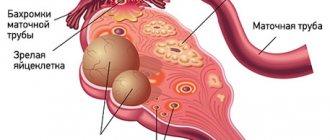
— Да, очень широко. Наиболее распространённая форма женского бесплодия – трубно-перитонеальная, при этом производят лапароскопическое рассечение спаек, пластику маточных труб. При выраженных структурных изменениях маточных труб их удаляют.
Также одной из причин бесплодия может быть синдром поликистозных яичников. В данном случае при неэффективности гормонального лечения пациенткам выполняют дриллинг (точечный прокол) яичников лапароскопическим доступом.
Ещё одна из причин бесплодия – малые формы эндометриоза. Они могут приводить к иммунологическому бесплодию. В таком случае эти очаги иссекаются посредством лапароскопического доступа. В дальнейшем женщина получает гормональное лечение.
— Сравнительно распространённая гинекологическая патология – миома матки. Используется ли лапароскопия при лечении этого заболевания?
— Да, для удаления миомы. Это называется лапароскопическая миомэктомия. Как её делают? Принцип операции тот же. Через небольшие отверстия в стенке живота в брюшную полость вводится специальный инструментарий. С его помощью рассекают серозную, мышечную оболочку матки. Миоматозные узлы извлекаются, после чего стенку матки ушивают.
Подробнее об удалении миомы матки читайте нашу статью: Миома: удалять или нет? Когда поможет миомэктомия?
— Используется ли лапароскопия при удалении матки?
— Да. Таким способом можно сделать ампутацию матки (удаление её без шейки), экстирпацию матки (удаление матки с шейкой) как с придатками, так и без них. Для этого нужны хорошие хирургические навыки и специальное оборудование (морцеллятор), которое позволяет измельчить и через 11-миллиметровый троакар извлечь наружу ампутированный орган.
— Какой наркоз применяют в гинекологии при лапароскопии?
— Это эндотрахеальный наркоз с использованием миорелаксантов. Пациентка во время хирургического вмешательства самостоятельно дышать не может, за неё это делает аппарат искусственной вентиляции лёгких.
— Как доктор решает, что женщине лучше всего подойдёт лечение именно с помощью лапароскопического метода?
— Если есть возможность, лучше делать операцию именно лапароскопическим доступом, поскольку это сопряжено с малой операционной травмой, меньшим болевым синдромом и кровопотерей, быстрой реабилитацией, меньшей вероятностью возникновения рубцов и инфекционных осложнений. Однако есть здесь и свои противопоказания.
— Какие?
— Ещё буквально 20 лет назад одним из противопоказаний была однократно перенесённая операция на животе. Сейчас ситуация изменилась, подход к выбору метода лечения определяется индивидуально в каждом конкретном случае. Например, если у женщины в анамнезе было какое-то серьёзное хирургическое вмешательство (удалялась часть кишечника, был разлитой перитонит либо большая кровопотеря, то есть когда мы подозреваем массивный спаечный процесс в брюшной полости), то лапароскопический метод противопоказан. Неосложнённая аппендэктомия или кесарево сечение, конечно, не являются противопоказанием.
Также к противопоказаниям относятся: выраженное ожирение либо истощение пациентки (кахексия), коагулопатия (нарушение свёртываемости крови), болезни сердечно-сосудистой и дыхательной систем, поздний срок беременности, острые инфекционные заболевания.
Записаться на приём к врачу акушеру-гинекологу в «Клиника Эксперт» Иркутск можно здесь
Редакция рекомендует:
Болезнь-загадка: что такое эндометриоз? Кому поможет гистероскопия?
Для справки:
Прохоренко Радмила Борисовна
Выпускница Иркутского государственного медицинского университета по специальности «Лечебное дело» 1996 года. В 1998 г. окончила интернатуру по акушерству и гинекологии. В разные годы проходила повышение квалификации. В настоящее время – руководитель гинекологического направления, врач акушер-гинеколог «Клиника Эксперт» Иркутск. Принимает по адресу: г. Иркутск, ул. Кожова, 9А.
Побочные эффекты
Тошнота является распространенным побочным эффектом общей анестезии.

Существует ряд потенциальных побочных эффектов анестезии.
Некоторые люди могут не испытывать ни одного, другие несколько. Ни один из побочных эффектов не является особенно продолжительным и, как правило, возникает сразу после анестезии.
Побочные эффекты общей анестезии включают в себя:
- временная путаница и потеря памяти, хотя это чаще встречается у пожилых людей
- головокружение
- затруднение мочеиспускания
- кровоподтеки или болезненность от капельницы
- тошнота и рвота
- дрожь и озноб
- боль в горле из-за дыхательной трубки
Риски
В целом общая анестезия безопасна. Даже особо больные пациенты могут быть безопасно обезболены. Гораздо больший риск предполагает сама хирургическая процедура.
Современная общая анестезия — невероятно безопасное вмешательство.
Тем не менее, пожилые люди и те, кто проходит длительные процедуры, наиболее подвержены риску осложнений. Эти результаты могут включать в себя послеоперационную спутанность сознания, инфаркт, пневмонию и инсульт.
Некоторые специфические состояния увеличивают риск для пациента, подвергающегося общей анестезии, например:
- обструктивное апноэ во сне, состояние, при котором люди перестают дышать во время сна
- припадки
- существующие заболевания сердца, почек или легких
- высокое кровяное давление
- алкоголизм
- курение
- ранее перенесенные отрицательные реакции на анестезию
- лекарства, которые могут увеличить кровотечение — аспирин, варфарин, например
- лекарственная аллергия
- сахарный диабет
- ожирение или лишний вес
Непреднамеренное интраоперационное пробуждение
Это относится к редким случаям, когда пациенты сообщают о сохранении сознания во время операции, после того момента, когда анестетик должен был подействовать. Некоторые пациенты осознают саму процедуру, а некоторые могут даже чувствовать боль.
Непреднамеренное интраоперационное пробуждение невероятно редко, затрагивая приблизительно 1 из каждых 19 000 пациентов, находящихся под общим наркозом.
Из-за миорелаксантов, применяемых одновременно с анестезией, пациенты не могут дать понять своему хирургу или анестезиологу, что они все еще знают о том, что происходит.

Непреднамеренное интраоперационное пробуждение более вероятно во время экстренной операции.
Пациенты, которые испытывают непреднамеренное интраоперационное пробуждение, могут страдать от длительных психологических проблем. Чаще всего осознание является недолгим и только звуков, и происходит до или в самом конце процедуры.
Согласно недавнему крупномасштабному исследованию этого явления, среди других ощущений пациенты испытывали непроизвольные подергивания, колющие боли, боль, паралич и удушье.
Поскольку непреднамеренное интраоперационное пробуждение встречается редко, неясно, почему именно это происходит.
Лапароскопия миомы матки
В России лапароскопия проводится около 15-и лет. Хорошие результаты и положительные отзывы о лапароскопическом удалении кисты яичника стали основанием для более широкого внедрения этого метода в гинекологии. Сейчас этой манипуляцией стараются заменить практически все полостные операции на органах малого таза и брюшной полости. Такая популярность методики обоснована минимальным травматизмом и сохранением функций репродуктивной системы, минимальными рисками во время операции, быстрым периодом восстановления пациентки.
Лапароскопия используется и как диагностический метод (МРТ и УЗИ не всегда информативны). На основании полученных данных хирурги могут предусмотреть объемы резекции — консервативное или радикальное. Основными показаниями для хирургического вмешательства называют быстрый рост или большие размеры образования, давление на региональные ткани с ограничением их функций, подозрение на атипию, выявление субсерозных узлов, внутренние деформации, бесплодие, спровоцированное именно опухолью.
Подготовка пациентки стандартная: сдача анализов, очищение кишечника, введение успокоительных препаратов за сутки до хирургического вмешательства. В зависимости от клинической картины существует несколько способов удаления аденомиомы. Радикальный подразумевает устранение патологии с маткой и шейкой, в некоторых случаях шейка сохраняется. Консервативный — вылущивание или иссечение с небольшим участком ткани-основания с сохранением детородной функции.
Операция проводится под общим наркозом или эпидуральной анестезией. Для введения инструментов делают 3-4 прокола в разных местах брюшной полости. Для обеспечения доступа к органу в полость нагнетают углекислый газ. Через остальные проколы вводят камеру с осветительным прибором, соединенную с монитором, хирургические инструменты. Таким способом возможно удалить даже большую миому, а послеоперационные швы будут слегка заметны.
Типы
Существует три основных вида анестезии. Общая анестезия — только один из них.
Местная анестезия является еще одним вариантом. Ее делают перед незначительными операциями, такими как удаление ногтя на пальце ноги. Это уменьшает болевые ощущения в небольших сфокусированных участках тела, но человек, получающий лечение, остается в сознании.
Регионарная анестезия — другой тип. Она обезболивает всю часть тела — нижнюю половину, например, во время родов. Существуют две основные формы регионарной анестезии: спинальная анестезия и эпидуральная анестезия.
Спинальная анестезия применяется при операциях на нижних конечностях и животе. Анестетик вводят через специальную очень тонкую иглу в межпозвоночное пространство поясничной области. Эпидуральная анестезия используется для продленного обезболивания. Может применяться при операциях на грудной клетке, животе, нижних конечностях. При эпидуральной анестезии устанавливается тонкий пластиковый катетер, через который вводится местный анестетик. Обезболивание может продолжаться так долго, как это необходимо.
Подробней об обезболивании при проведении операций.
- Главная
- Пациентам
- Обезболивание при операциях
При проведении оперативных вмешательств мы используем все основные виды анестезии.
- Местная анестезия, при которой происходит обезболивание непосредственно места вмешательства, используется при небольших открытых операциях.
- Эпидуральная анестезия, приводящая к обезболиванию нижней половины тела, проводится в тех случаях, когда необходим контакт врача и пациента. Этот вид анестезии возможен при больших открытых операциях на органах малого таза.
- Общая анестезия, при которой пациент погружается в глубокий сон, применяется при всех гистероскопических и лапароскопических операциях.
Самый часто используемый вид анестезии в моей практике — общая многокомпонентная анестезия с искусственной вентиляцией легких. Этот вид анестезии обеспечивает отличные условия проведения операции врачу-хирургу, сводит к минимуму потерю крови в ходе операции, создает пациенту идеальный психо-эмоциональный настрой до и после вмешательства.
Перед операцией врач-анестезиолог осматривает пациента, проводит дополнительное физикальное исследование, знакомится с данными обследования и анализами, выбирает оптимальный для конкретного больного вид и дозировку анестетиков.
Мы стремимся использовать максимально щадящую управляемую анестезию при проведении малоинвазивных хирургических операций. В связи с этим мы отказались от применения медицинских газов (закиси азота, фторотана, ксенона и других). Мы используем мультианестезию, одновременно применяя индивидуально подобранный комплекс инфузионных и инъекционных препаратов. Он позволяет:
- контролировать глубину наркоза, требуемую в ходе данной операции у конкретного пациента;
- расслабить мускулатуру брюшной стенки;
- обеспечить быстрое выведение пациента из наркоза после завершения операции.
Мультианестезия проводится с помощью современных лекарственных препаратов, не дающих аллергических и других побочных эффектов и не влияющих на состояние памяти.
«А что, операция уже прошла?» — это самый частый вопрос пациента после операции, которым гордятся анестезиологи клиники, в которой я провожу операции. Премедикация проводится в палате, чтобы пациент уснул и не видел обстановки операционной. Создаваемый спокойный психо-эмоциональный настрой, управляемая глубина и длительность наркоза обеспечивают идеальные условия кровоснабжения внутренних органов и гемодинамики организма пациента. Это облегчает хирургу выполнение операции, предупреждает развитие интраоперационных осложнений и обеспечивает гладкое течение послеоперационного периода. Мультианестезия создает оптимальные условия для выхода пациента из наркоза: пациент просыпается в палате сразу после окончания операции.
При проведении искусственной вентиляции легких мы используем как классическую интубацию, так и ларингеальные маски с катетером — в зависимости от объема проводимой операции. В ходе операции используется превосходный наркозно-дыхательный аппарат экспертного класса. Надежная и информативная следящая аппаратура контролирует глубину наркоза по параметрам дыхания и гемодинамики.
Для интенсивного лечения в клинике всегда готова палата реанимации с аппаратом искусственной вентиляции и следящей аппаратурой. Вывод из наркоза осуществляется под контролем параметров дыхания, гемодинамики и функции центральной нервной системы.
Мы считаем очень важным круглосуточное дежурство анестезиолога после операции. Врач-анестезиолог, который проводил наркоз, остается с пациентом в течение последующих суток вместе с дежурным хирургом из операционной бригады, которая проводила операцию.
Когда вы пишете письмо, знайте: оно попадает мне на мою личную электронную почту .
[email protected] +7 495 222-10-87 Телемедицина
На все ваши письма я отвечаю всегда только сам. Я помню, что вы доверяете мне самое ценное — свое здоровье, свою судьбу, свою семью, своих близких и делаю все возможное, чтобы оправдать ваше доверие. Каждый день я по нескольку часов отвечаю на ваши письма. Направляя мне письмо с вопросом, вы можете быть уверены, что я внимательно изучу вашу ситуацию, при необходимости запрошу дополнительные медицинские документы. Огромный клинический опыт и десятки тысяч успешных операций помогут мне разобраться в вашей проблеме даже на расстоянии.
Многим пациентам требуется не хирургическая помощь, а правильно подобранное консервативное лечение, в то время как другие нуждаются в срочной операции. И в том, и в другом случае я намечаю тактику действий и при необходимости порекомендую прохождение дополнительных обследований или неотложную госпитализацию. Важно помнить, что некоторым больным для успешной операции требуется предварительное лечение сопутствующих заболеваний и правильная предоперационная подготовка. В письме обязательно (!) укажите возраст, основные жалобы, место проживания, контактный телефон и адрес электронной почты для прямой связи. Чтобы я мог детально ответить на все ваши вопросы, прошу высылать вместе с вашим запросом сканированные заключения УЗИ, КТ, МРТ и консультаций других специалистов. После изучения вашего случая, я направлю вам либо подробный ответ, либо письмо с дополнительными вопросами. В любом случае я постараюсь вам помочь и оправдать ваше доверие, которое является для меня наивысшей ценностью.
Искренне ваш, хирург Константин Пучков
Местный против общего
Существует ряд причин, по которым общая анестезия может быть выбрана вместо местной анестезии.
Этот выбор зависит от возраста, состояния здоровья и личных предпочтений.
Основными причинами выбора общей анестезии являются:
- Процедура, вероятно, займет много времени.
- Существует вероятность значительной потери крови.
- Это может повлиять на дыхание, например, во время операции на груди.
- Процедура заставит пациента чувствовать себя некомфортно.
- Пациенту трудно сохранять вынужденное положение во время операции.
Цель общего обезболивания заключается в том, чтобы вызвать:
- обезболивание или устранение естественного ответа на боль
- амнезия или потеря памяти
- неподвижность или устранение двигательных рефлексов
- сон
- расслабление скелетных мышц
Тем не менее, использование общей анестезии создает более высокий риск осложнений, чем местная анестезия. Если операция является незначительной, то пациенту предлагается местная анестезия, особенно если у него есть состояние, такое как апноэ во сне или другие факторы риска.
1.Что такое лапароскопия и зачем она проводится?
Лапароскопия
— это операция с использованием тонкой подсвеченной трубки, вводимой через небольшой разрез в брюшную полость, с целью диагностирования возникших там проблем внутренних органов или органов малого таза у женщин. Лапароскопия проводится для выявления таких проблем как кисты, спайки, миомы, а также обнаружения инфекций. Во время лапароскопии образцы тканей могут быть взяты с помощью лапароскопа для дальнейшей биопсии.
Во многих случаях лапароскопия может быть проведена вместо полостной операции, которая предполагает выполнение большого разреза на животе. Лапароскопия, в отличие от лапаротомии, не вызывает большого стресса у пациента, идеально подходит для проведения несложных операций. Зачастую, пациенту даже нет необходимости оставаться на ночь в больнице.
Зачем проводить лапароскопию?
Лапароскопия позволяет:
- Проверить наличие новообразований (например, опухолей) в области брюшной полости или таза и, по возможности, взять их образцы.
- Диагностировать такие состояния, как, эндометриоз, внематочная беременность, или воспалительные заболевания органов малого таза (ВЗОМТ).
- Выявить причины, по которым женщина не может забеременеть. Это могут быть кисты, спайки, миомы или инфекции. Лапароскопия может выявить причину бесплодия.
- Сделать биопсию.
- Установить, не распространяются ли раковые образования, диагностированные в других частях тела, на органы брюшной полости.
- Проверить, нет ли повреждений внутренних органов, например селезенки, после травмы или несчастного случая.
- Сделать перевязку маточных труб.
- Прооперировать грыжу пищевого отверстия диафрагмы или паховую грыжу.
- Удалить при необходимости такие органы как матка, селезенка, желчный пузырь (лапароскопическая холецистэктомия), яичники или аппендикс (аппендэктомия). Также при помощи лапараскопии может быть сделано частичное удаление (резекция) толстой кишки.
- Найти причину внезапных или постоянных болей в области таза.
Обязательно для ознакомления! Помощь в лечении и госпитализации!
Предоперационная оценка
Перед проведением общей анестезии пациенты должны пройти предоперационную оценку, чтобы определить наиболее подходящие лекарственные препараты, их количество и комбинацию.
Некоторые из факторов, которые должны быть изучены в предоперационной оценке, включают в себя:
- индекс массы тела (ИМТ)
- история болезни
- возраст
- принимаемые лекарства
- время голодания перед анестезией
- употребление алкоголя или наркотиков
- использование фармацевтических препаратов
- обследование полости рта, зубов и дыхательных путей
- исследование подвижности шейного отдела позвоночника
Важно, чтобы Вы на эти вопросы отвечали точно. Например, если история употребления алкоголя или наркотиков не упоминается, может быть дано недостаточное количество анестезии, которое может привести к опасно высокому кровяному давлению или непреднамеренному интаоперационному пробуждению.
Этапы
Классификация Геделя, разработанная Артуром Эрнестом Геделем в 1937 году, описывает четыре стадии анестезии. Современные анестетики и обновленные методы доставки наркозных препаратов улучшили скорость начала анестезии, общую безопасность и восстановление, но четыре стадии остаются, по существу, одинаковыми:
Общая анестезия похожа на коматозное состояние и отличается от сна.
Стадия 1 или индукция. Эта фаза происходит между введением препарата и потерей сознания. Пациент переходит от анальгезии без амнезии к анальгезии с амнезией.
Стадия 2, или стадия возбуждения. Период после потери сознания, характеризующийся возбужденной и бредовой деятельностью. Дыхание и частота сердечных сокращений становятся неустойчивыми, и могут возникнуть тошнота, расширение зрачка и задержка дыхания.
Из-за нерегулярного дыхания и риска рвоты существует опасность удушья. Современные быстродействующие препараты направлены на ограничение времени, затрачиваемого на 2-й этап анестезии.
Стадия 3 или хирургическая анестезия: мышцы расслабляются, рвота прекращается, дыхание угнетается. Движения глаз замедляются, а затем прекращаются. Пациент готов к операции
Стадия 4, или передозировка: если слишком много анестетика было введено, то возникает угнетение деятельности ствола головного мозга. Это приводит к дыхательному и сердечно-сосудистому коллапсу.
Приоритет анестезиолога состоит в том, чтобы как можно быстрее доставить пациента к 3-й стадии анестезии и держать его там в течение всей операции.