Перелом лучевой кости запястья — это распространенная травма, которая возникает преимущественно при падении на кисть. Подобные повреждения встречаются среди людей всех возрастов, сопровождаются болевым синдромом, отечностью, ограничением движений и суставной деформацией. Лучевая кость может ломаться в области головки и шейки, в нижней и средней частях. Перелом лучевой кости чуть выше запястья считается типичной травмой кисти. Обычно она встречается в пожилом возрасте у людей, имеющих признаки остеопороза.
При несвоевременном обращении к специалисту при переломах лучевой кости запястья возникают деформации в лучезапястном суставе, среднезапястная нестабильность, происходит укорочение лучевой кости, что приводит к неравномерному распределению нагрузки на связки верхней конечности и ограничениям движений. Эти осложнения вызывают прогрессирование деформирующего артроза и значительно снижают качество жизни пациента.
Перелом луча может быть изолированным или сочетаться с другими повреждениями. Но в любом случае при получении подобной травмы необходимо обратиться в лечебное учреждение и пройти соответствующее обследование. В Клинике «КОНСТАНТА» в Ярославле вы можете записаться на прием к травматологу и получить квалифицированное медицинское обслуживание. Наши доктора имеют возможность использовать современное оборудование для организации диагностики и необходимого лечения. Клиника оснащена инновационной техникой европейского качества, что позволяет оказывать медицинские услуги максимально высокого уровня на протяжении уже многих лет.
Причины перелома луча
Основная причина возникновения переломов в области лучевой кости запястья — это неудачное падение на вытянутую руку. Также повреждения возникают на фоне остеопороза — заболевания, которое сопровождается повышенной хрупкостью и ломкостью костей. Наиболее подвержены развитию болезни женщины в постклимактерическом периоде, когда наблюдается естественная убыль костной ткани и повышается риск развития переломов даже после незначительных травм.
Остеопороз прогрессирует у пациентов старше 60 лет. В этом возрасте рекомендуется соблюдать особую осторожность в быту. Специалистам известны случаи, когда даже легкое падение на руку вызывало вывихи и переломы запястья. Переломы лучевой кости встречается и у молодых здоровых людей, особенно у пациентов, которые активно занимаются спортом и много путешествуют.
Анатомия лучевой кости запястья
Лучевая кость является одной из двух костей предплечья. Она имеет сложное строение, находится вблизи локтевой кости. Верхняя часть луча переходит в шейку и заканчивается головкой, которая соединяется с костью плеча, а с боковой поверхности — луч соединяется с костью локтя. В нижней части лучевая кость расширяется и начинает занимать почти весь объем лучезапястного сустава — как раз в этой области луч переходит в запястье.
С учетом описанных выше анатомических особенностей строения лучевой кости выделяют несколько видов переломов, при которых могут повреждаться как лучевая, так и локтевая кости.
Распространенные виды переломов лучевой кости запястья:
- перелом головки, шейки лучевой кости;
- перелом лучевой кости в типичном месте (травма приходится на участок, расположенный немного выше лучезапястного сустава);
- повреждение Галеацци;
- изолированный перелом диафиза лучевой кости.
Каждый из этих видов переломов имеет свои особенности и симптомы, с которыми хорошо знакомы травматологи. Все попытки провести самостоятельное лечение при травмах кисти приводят к развитию осложнений, среди которых деформации сустава, инфекционно-воспалительные процессы, хронический болевой синдром, ограничение функциональных способностей конечности.
Расшифровка результатов
Расшифровку рентгена кистей рук делает специалист-рентгенолог сразу после завершения съёмки. Он оценивает взаимное расположение костей кисти, их соединение между собой, целостность. Также уделяется внимание оценке структуры и плотности костей.
Нормальные показатели
В норме кости кистей рук должны иметь однородную структуру. На снимках не должно быть затемнений на белых участках. Между костями должна присутствовать щель.
Если повреждению подверглась только одна кисть, для более точного диагностирования патологии могут сделать рентген и здоровой конечности. Так будет легче провести сравнение и выявить отклонения.
Перелом шейки и головки лучевой кости
Переломы чаще встречаются в быту, а также они нередко возникают во время спортивных тренировок, когда спортсмен падает на разогнутую руку. Бытовые травмы встречаются преимущественно у женщин пожилого возраста с признаками остеопороза. Нередко повреждение головки и шейки лучевой кости возникает при автодорожных катастрофах, падении с большой высоты, во время несчастных случаев на улице или на производстве. В таких случаях перелом луча сочетается с травмами головы, грудной клетки, живота и требует участия кроме травматолога докторов другой специализации.
Симптомы перелома лучевой кости:
- боль, которая усиливается при пальпации и попытке подвигать рукой;
- припухлость тканей;
- гиперемия кожи в месте повреждения;
- возможно появление хруста (крепитация) отломков кости;
- деформация лучезапястного сустава.
Подобные травмы лечат обычно с помощью консервативных мероприятий. При переломах со смещением доктор накладывает гипс на несколько недель, после чего назначает активную реабилитацию. Переломы со смещением требуют проведения закрытой или открытой репозиции — сопоставление отломков костей. Процедура проходит под местным обезболиванием и не вызывает никаких дискомфортных ощущений у пациента. После репозиции обязательно назначается контрольное рентгенологическое исследование, которое позволяет оценить состояние лучевой кости. В случае получения неудовлетворительных результатов рентгенограммы проводят фиксацию костной головки с помощью спицы.
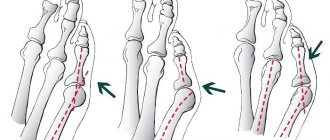
Перелом лучевой кости в типичном месте
Переломы лучевой кости выше лучезапястного сустава считаются самыми распространенными травмами костей предплечья. Они наблюдаются и в детском возрасте, и среди взрослого населения. У пожилых пациентов получение травмы обусловлено прогрессирующим остеопорозом. Типичный перелом луча возникает преимущественно при падении на вытянутую конечность, может быть со смещением или без смещения кости. В зависимости от характера смещения специалисты выделяют два вида подобных повреждений — переломы Смита и переломы Коллеса. При переломе Коллеса отломок луча смещается к тыльной части предплечья, а при переломе Смита — к ладонной поверхности.
Типичные переломы лучевой кости могут быть внесуставными, внутрисуставными, закрытыми и открытыми. При повреждении пациент испытывает резкую боль, после чего появляются отек, гиперемия, возникают кровоизлияния. В некоторых случаях наблюдается хруст обломков, а также патологическая подвижность в лучезапястном суставе. При осмотре пациента специалисты обнаруживают деформацию сустава. Точный диагноз выставляется после получения результатов рентгенологического исследования. Сложные переломы требуют проведения расширенного обследования, которое включает компьютерную и магнитно-резонансную томографию.
Оценка
Физические терапевты должны провести тщательное физическое обследование, включающее сбор субъективной и объективной информации.
- Субъективная оценка включает в себя любую информацию, предоставленную пациентом, такую как испытываемая боль, ограничения амплитуды движений запястья и ограничения активности.
- Объективное обследование включает оценку амплитуду движений запястья и пальцев, силы захвата и предплечья, костных и мягкотканных аномалий, целостности кожи и вовлечения нервов. Помните, что контралатеральная конечность может быть ненадежным ориентиром.
Специалисты здравоохранения должны как можно раньше оценить целостность связок при наличии постоянной боли, связанной с подозрением на нестабильность запястья, чтобы избежать плохих функциональных результатов и длительного восстановления. Специфические модели переломов и высокоэнергетические травмы в значительной степени указывают на повреждение связок лучезапястного сустава.
С помощью рентгенологического исследования можно определить перелом, смещение, а также количество костных фрагментов.
Повреждение Галеацци
Данный вид повреждения лучевой кости был открыт хирургом Галеацци, который проживал в Италии. В основе травмы лежит сочетание перелома луча с вывихом локтевой кости в лучезапястном суставе. Травма встречается довольно редко. Проявляется болевым синдромом, отечностью мягких тканей и выраженным ограничением подвижности. Возможно образование подкожных гематом. Повреждение Галеацци нередко сопровождается травмой нервной ткани, сдавлением нервов и кровеносных сосудов, что нередко требует хирургического лечения. При повреждении нервов пациент отмечает потерю чувствительности в области кисти.
На фоне таких переломов часто развивается компартмент-синдром — сложный симптомокомплекс, в основе которого лежит повышение тканевого давления в закрытом костно-мышечном пространстве, что приводит к кислородному голоданию мышечных тканей, некрозу и образованию ишемической контрактуры. При подтверждении диагноза «компартмент-синдром» проводится оперативное лечение.
Первая помощь
Самую качественную помощь пострадавший может получить после того, как обратится к специалистам сразу же после получения травмы. Данным диапазоном считается период от одних суток до 7 дней.
Иммобилизация

Если на пальцах присутствуют кольца, то для большего удобства рекомендуется все кольца снять с области повреждённой руки. Делается это во избежание дополнительного давление на пальцы руки и образования отёка, а также некроза пальца.
К повреждённой области сразу прикладывается холод, и рука кладётся на возвышенность. Делается это также для предупреждения отёков.
Конечность обездвиживают с помощью наложения шины. В случаях, когда вы находитесь очень далеко от медицинского учреждения, шина изготавливается из подручных средств (можно использовать фанеру, деревяшку, пластмассу). Главной задачей наложения шины является избежание вторичного травмирования области. Если имеет место открытый перелом, то к ране прикладывается стерильная повязка, а место фиксируется шиной.
Если рядом есть обезболивающие медикаменты, а болевой синдром очень сильный, то рекомендуется дать пострадавшему 1-2 таблетки.
Диагностика перелома лучевой кости
При подозрении на перелом лучевой кости диагноз устанавливается по результатам обследования. Чаще всего специалисты ограничиваются рентгенографией в двух проекциях. Рентгенография является наиболее распространенным и доступным методом исследования для специалистов и большинства пациентов.
Но при сложных переломах и сочетанных патологиях используются и другие методы исследования, в частности — компьютерная томография (КТ) и магнитно-резонансная томография (МРТ). Эти два метода обследования дают максимальную информацию о состоянии мягких и твердых тканей, позволяют планировать дальнейшее лечение, в том числе оперативное, делать точные прогнозы на будущее.
Лечение переломов лучевой кости
Лечение при переломах лучевой кости подбирает квалифицированный травматолог. Возможно задействование других профильных специалистов при обнаружении сочетанных травм и повреждений, а также при обострении некоторых хронических заболеваний. Промедление нередко приводит к осложнениям, вплоть до развития хронического болевого синдрома, заметных суставных деформаций и ограничений двигательной активности. При «старых» переломах лечение преимущественно оперативное.
Врачебная тактика зависит от степени повреждения и характера травмы. Врачи Клиники «КОНСТАНТА» в Ярославле при выборе методов лечения переломов лучевой кости ориентируются в первую очередь на интересы пациента. Специалисты подбирают такие методики, которые помогают в короткие сроки восстановить самочувствие пациента и нарушенные функции.
Консервативная терапия
Перелом луча в типичном месте без признаков смещения подлежит консервативной терапии. Специалисты фиксируют конечность гипсовой повязкой, при болевом синдроме назначают анальгетики. Если лучевая кость смещена, врачи возвращают ей анатомически правильное положение с помощью репозиции и надежно фиксируют для успешного сращения кости. Если пациент обращается к травматологу спустя несколько недель после перелома, резко повышается риск развития деформации поврежденного сустава и прогрессирования артроза.
Скорость сращения перелома во многом зависит от качества проведенной иммобилизации. Конечность фиксируются в неподвижном положении на 1-1,5 месяца. На протяжении всего лечебного периода пациент должен периодически посещать травматолога, чтобы специалист контролировал состояние больного и при необходимости мог изменить тактику лечения. Контрольные рентгенологические исследования должны быть проведены вовремя. Рентгенограмма позволяет своевременно обнаружить вторичное смещение под гипсовой повязкой и своевременно предпринять необходимые мероприятия по его устранению.
Снимают гипсовую повязку примерно через месяц после перелома. Но на этом лечение не заканчивается. Пациенты с травмами кисти нуждаются в эффективных реабилитационных мероприятиях, которые помогают восстановить объем движений в поврежденной руке и предотвращают развитие отсроченных осложнений, в частности — необратимых контрактур.
Итоговые показатели
Для улучшения проспективного сбора данных был разработан контрольный список осложнений перелома ДОЛК и оценочный лист. Контрольный список включает классификацию всех осложнений ПДОЛК, каждое из которых оценивается по степени тяжести (легкая = 1, умеренная = 2, тяжелая = 3). Затем подсчитывается общий балл. Категории опросника следующие:
- Осложнения ос стороны нервов.
- Осложнения сод стороны костей и суставов.
- Осложнения ос стороны сухожилий.
Показатели результатов самоотчета
- Визуальная аналоговая шкала (ВАШ) для оценки боли.
- Опросник по оценке инвалидности руки, плеча и кисти (DASH).
- Оценка запястья по рейтингу пациента (PRWE).
- Мичиганский опросник результатов работы рук (MHQ) — это инструмент для оценки результатов работы рук, разделенный на шесть шкал: общая функция рук;
- повседневная деятельность;
- боль;
- производительность труда;
- эстетика;
- удовлетворенность пациента функцией руки.
Физические показатели результатов
- Амплитуда движений запястья, измеренная гониометром.
- Сила захвата является важным показателем, поскольку это значимая функция в повседневной деятельности, она может быть измерена с помощью динамометра.
Хирургическое лечение переломов лучевой кости
Если консервативная терапия не дает ожидаемого результата или не может быть использована из-за серьезности повреждения, специалисты применяют хирургические методы лечения перелома. Наиболее распространенный способ коррекции перемещенных отломков — остеосинтез (репозиция), который может быть как открытым, так и закрытым. Закрытая репозиция подразумевает сопоставление отломков кости без надрезов мягких тканей. Методика отличается минимальной травматичностью, отсутствием послеоперационных рубцов и быстрым восстановлением.
Если закрытая репозиция невозможна, используется открытый остеосинтез с применением специальных пластин или винтов. Хирург делает небольшой разрез тканей, чтобы получить свободный доступ к поврежденной кости. После устранения смещения костные отломки фиксируют в анатомически правильном положении. В качестве фиксирующих элементов используют титановые пластины, которые отличаются биосовместимостью с тканями и позволяют как можно скорее начать разработку сустава с целью предупреждения развития контрактуры. Фиксаторы надежно удерживают отломки в нужном положении, поэтому период использования гипсовой повязки можно сократить или обойтись вовсе без гипса.
При открытых переломах лучевой кости используются аппараты внешней фиксации. Они надежно фиксируют костные отломки, предотвращая вторичное смещение. Открытый перелом лучевой кости требует проведения оперативного вмешательства в течение 6-8 часов после повреждения. В обязательном порядке проводится антисептическая обработка раны. Современные антисептики позволяют практически полностью исключить риск присоединения вторичной инфекции. Аппараты внешней фиксации устанавливают на 4-6 недель. Этого срока достаточно для полного сращения перелома.
Но полное восстановление занимает несколько месяцев, и на протяжении этого срока рекомендуется щадить больную руку, ограничивать физическую активность и делать всё для профилактики возникновения повторных травм.
Реабилитация
Kay и соавт. обнаружили, что реабилитационная программа, состоящая из консультаций и упражнений под руководством физического терапевта, дает некоторые дополнительные преимущества по сравнению с отсутствием физиотерапевтического вмешательства для взрослых после наложения гипса и/или штифта при переломе ДОЛК. Эти преимущества заключались в уменьшении боли по сравнению с контрольной группой на 3-й и 6-й неделе, увеличении активности по сравнению с контрольной группой на 3-й неделе и большей удовлетворенности лечением по сравнению с контрольной группой. Обе группы не отличались по восстановлению активной амплитуды движений запястья или силы захвата.
Michlovitz и соавт. опубликовали результаты опроса физических терапевтов, эрготерапевтов и сертифицированных терапевтов по уходу за руками, чтобы определить общие методы реабилитации пациентов с переломом ДОЛК.
Во время иммобилизации
На этом этапе менее 10% пациентов с переломом ДОЛК направляются на реабилитационное лечение. Приоритеты во время иммобилизации включают борьбу с отеком и ригидностью пальцев, а также обучение пациентов. Обычно предлагаются программы домашних упражнений, направленные на увеличение амплитуды движений плеча, локтя и пальцев. Для уменьшения боли могут применяться тепловые / холодовые процедуры. Для снятия отека могут использоваться компрессионные обертывания и массаж. В 50% случаев для поддержки и защиты использовались шины.
После иммобилизации
Девяносто процентов опрошенных терапевтов включают на этом этапе тепловые / холодовые процедуры и упражнения на амплитуду движений. Восемьдесят процентов используют компрессионные обертывания с массажем, упражнения на ловкость, мобилизацию суставов и мягких тканей. Почти 90% также используют укрепляющие упражнения для улучшения силы и функции. Для устранения тугоподвижности сустава можно использовать статические или динамические шины (или и те, и другие).
Smith и соавт. представили следующее краткое описание методов послеоперационной реабилитации.
Наружная фиксация
- Контроль боли и отека на раннем этапе.
- Уход за поврежденным местом.
- Поддержание активной амплитуды не вовлеченных суставов, ротация предплечья затруднена, активная амплитуда движений в запястье невозможна.
- Десенситизация пораженных нервов, устранение комплексного регионарного болевого синдрома.
- После удаления оборудования для фиксации: активная/активно-ассистивная/пассивная амплитуда движений запястья и предплечья; сосредоточьтесь на сгибании и разгибании запястья, ульнарной девиации и супинации; статические прогрессивные шины; прогрессирующая активность и активность повседневной жизни.
Дорсальная пластина
- Контроль отека на раннем этапе.
- Статическая шина на запястье.
- Поддержание активной амплитуды не
- вовлеченных суставов.
- Градуированная ранняя активная амплитуда движений в запястье.
- После заживления костей: активная/активно-ассистивная/пассивная амплитуда движений запястья с акцентом на активное сгибание запястья; программа предварительной нагрузки и расслабления сухожилий разгибателей; статические прогрессивные шины.
- Прогрессирующая активность и активность повседневной жизни.
Волярная фиксированно-угловая пластина
- Контроль отека, активная амплитуда движений запястья и не вовлеченных суставов.
- Статическая шина для запястья в положении покоя с разгибанием на 30°.
- После заживления костей: прогрессирующее активное/активно-ассистивное/пассивное восстановление амплитуды запястья; защитная статическая шина на запястье; редко показано статическое прогрессирующее шинирование.
- Прогрессирующая активность и активность повседневной жизни.
Особенности восстановления после перелома лучевой кости и возможные осложнения
Скорость восстановления после перелома луча зависит от многих факторов, в том числе от профессионализма врача и общего состояния здоровья пациента. В течение нескольких недель после травмы возможно сохранение боли, которая купируется анальгетиками и нестероидными противовоспалительными средствами. Если болевой синдром усиливается, необходимо рассказать об этом лечащему врачу.
После наложения гипсовой или полимерной повязки пациент должен следить за состоянием кожных покровов возле гипса. Если они изменяют окраску (бледнеют, синеют), то это может быть признаком сдавления сосудов и мягких тканей. Снижение чувствительности говорит о передавливании нервов и тоже требует консультации травматолога. В редких случаях возникают гнойные осложнения на фоне присоединения вторичной инфекции (из-за поздней антисептической обработки и запоздалого лечения).
Симптомы перелома пальца
По своим видам переломы пальцев имеют отличия друг от друга. Бывают переломы как одной фаланги, так и множественные переломы нескольких пальцев. Определить перелом не составляет труда. При недавно полученной травме симптомы бывают следующие:
- палец приобретает синюшную окраску и отекает из-за внутреннего кровоизлияния и травмировании сосудов;
- очень сильная и резкая боль в пальце, усиливающаяся при движении;
- во многих случаях можно увидеть деформированную область невооружённым глазом;
- повреждённый палец укорачивается;
- необычная подвижность фаланги, которая не отмечалась раньше;
- невозможность полного сжатия кисти в кулак или полного разжатия руки;
- появление гематом под ногтями, которые вызывают острую боль;
- при попытке двинуть пальцем слышится нехарактерный хруст;
- если имеет место открытый перелом, то у пострадавшего наблюдается болевой шок и присутствует кровотечение.