Пальцы являются главными помощниками в выполнении различных движений в повседневной жизни человека. В случаях, когда травмированный палец остался без надлежащего ухода или был вылечен неправильно, дискомфорт может сопровождать его владельца всю оставшуюся жизнь.
Перелом пальца на руке – одна из самых распространённых травм верхних конечностей, возникающая в результате прямого механического воздействия (удар) или непрямого механического воздействия (сильный вывих или скручивание).
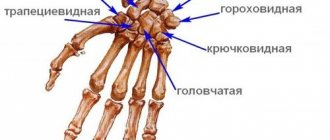
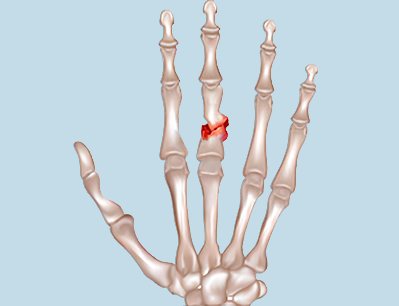
Анатомия кисти
Пальцы расположены на руках и выполняют двигательные и осязательные функции. Пальцы состоят из коротких костей трубчатого типа, соединённых сухожилиями. Для подвижности на костях располагаются мышцы и разнообразные по форме сосуды.
По своему строению фаланги пальцев руки отличаются от фаланг пальцев на ногах. В кисти находится более 30 костей и сама она состоит из трёх отделов: запястья, пясти и пальцев. Запястье состоит из 8 костей, пясть из 5. Пальцы стоит подробнее рассмотреть, потому что зачастую именно это область кисти и травмируется.
Фаланги пальцев бывают трёх видов:
- Проксимальная.
- Средняя.
- Ногтевая.
Важно учесть, что у большого пальца отсутствует фаланга. Внутри фаланги находится костный мозг.
Причины переломов
Самые распространённые травмы пальцев бывают у людей, активно занимающихся спортом: боксёров, волейболистов, боксёров, гимнастов. В случаях с боксёрами не всегда спасают специализированные перчатки. Также часто подобные травмы получают дети и люди пожилого возраста, страдающие остеопорозом.
Травмы встречаются, как правило, при работе на производстве, но зачастую и в бытовой сфере. Данное повреждение не относится к тяжёлым, но требует постоянного надлежащего ухода и внимания из-за важного значения пальцев рук в жизни человека. Зачастую попытки самолечения не заканчиваются ничем хорошим и приводят к печальным последствиям: при тяжёлых повреждениях проводятся сложные реконструктивные операции. Период реабилитации у таких травм весьма длительный.
Деформация 5 пальца стопы: что это
Деформация 5-го пальца стопы не зря еще называется стопой портного, ведь ранее подобная патология была наиболее характерна для представителей этой профессии. Из-за длительного пребывания в вынужденном положении со скрещенными ногами и совершения однообразных движений на внешние поверхности стоп приходилась постоянная нагрузка. Это приводило к микротравмам костных структур и в конечном итоге деформации 5-й плюсневой кости. Следствием этого становилось искривление мизинца с формированием характерного выпячивания в области плюснефалангового сустава.
Второе название болезни, деформация Тейлора, произошло от английского «tailor», что переводится «портной».
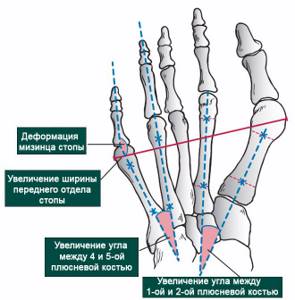
Таким образом, при деформации Тейлора или мизинца стопы наблюдается:
- расширение переднего отдела стопы за счет увеличения угла между 5-й и 4-й плюсневыми костями;
- дугообразный загиб мизинца вовнутрь, хотя иногда встречается варусный подвид деформации, о наличии которого говорят при завороте мизинца не вовнутрь, а при его наложении на 4-й палец стопы;
- образование шишки в области переход стопы в палец. Это выпячивание нередко называют просто косточкой.
Обычно одновременно деформация Тейлора наблюдается на обеих стопах, хотя может иметь разную степень выраженности. При этом она часто сочетается с вальгусной деформацией 1-го пальца стопы или Hallux Valgus. В результате с обеих сторон стопа аномально расширяется, а пальцы скучиваются. Это провоцирует искривление расположенных между ними пальцев и приобретение ими молоткообразной формы.
В любом случае подобные изменения анатомии приводят к возникновению существенных неудобств не только во время активных физических нагрузок, но и при спокойной ходьбе. А при наложении мизинца на 4-й палец резко увеличивается риск развития воспалительных процессов в синовиальных сумках межфаланговых и межплюсневых суставов. Это будет способствовать резкому усилению болей, покраснению и отечности мягких тканей в проекции пораженных суставов.
Выделяют 3 типа деформации пятого пальца стопы:
- 1 тип – головка 5-й плюсневой кости аномально расширена при сохранении нормальной величины 4—5 межплюсневого угла.
- 2 тип – врожденная аномалия развития с искривлением 5-й плюсневой кости на фоне нормальной величины угла между 4-й и 5-й плюсневыми костями.
- 3 тип – увеличение 4—5 межплюсневого угла. Именно этот вид деформации встречается в подавляющем большинстве случаев.
В норме 4—5 межплюсневый угол должен составлять 6—8°.
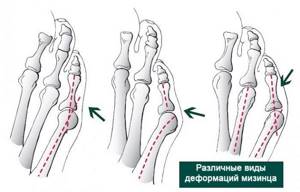
Нередко искривление мизинца усугубляется его молоткообразной деформацией. Этому особенно способствует неблагоприятное воздействие внешних факторов. Но, кроме этого, заболевание без своевременного лечения может привести к:
- снижению или потере способности сгибать и разгибать палец, что повлияет на опорную способность стопы;
- не проходящим, болезненным мозолям, которые склонны к мацерации, изъязвлению;
- гнойному бурситу;
- онемению кожи из-за повреждения нервов;
- снижению качества жизни в виду сильных болей при передвижении.
Симптомы перелома пальца
По своим видам переломы пальцев имеют отличия друг от друга. Бывают переломы как одной фаланги, так и множественные переломы нескольких пальцев. Определить перелом не составляет труда. При недавно полученной травме симптомы бывают следующие:
- палец приобретает синюшную окраску и отекает из-за внутреннего кровоизлияния и травмировании сосудов;
- очень сильная и резкая боль в пальце, усиливающаяся при движении;
- во многих случаях можно увидеть деформированную область невооружённым глазом;
- повреждённый палец укорачивается;
- необычная подвижность фаланги, которая не отмечалась раньше;
- невозможность полного сжатия кисти в кулак или полного разжатия руки;
- появление гематом под ногтями, которые вызывают острую боль;
- при попытке двинуть пальцем слышится нехарактерный хруст;
- если имеет место открытый перелом, то у пострадавшего наблюдается болевой шок и присутствует кровотечение.
Как проходит рентген стоп
Рентгенография стопы обычно выполняется в двух проекциях:
- Прямой – делается при самых разных заболеваниях костей и суставов, травмах. Нога стоит прямо на приемном устройстве аппарата. На таком снимке будут хорошо видны кости пятки и предплюсны, нижняя часть голени, голеностопный сустав.
- Боковой – кроме деформаций, переломов и патологических перемен такой снимок покажет продольное плоскостопие. Ногу пациент поворачивает боком к аппарату.
Реже, но применяется рентген стоп с косой проекцией – под углом 45 0. Он информативен для диагностики передней части стопы, которая может не поместиться на область снимка при прямой или боковой проекции.
Рентген стопы в двух проекциях проходит в положении пациента лежа или сидя. Нога плотно фиксируется, чтобы избежать движения и нечеткости снимка.
В зависимости от предполагаемого диагноза врач может назначить и рентген с нагрузкой. В этом случае также делается рентгенография стопы в 2-х проекциях, но в положении стоя, когда есть давление веса тела. Исследование с нагрузкой наиболее информативно при плоскостопии, чтобы оценить вид и степень деформации, динамику протекания.
Полученные снимки анализирует врач-рентгенолог, который дает письменное заключение с описанием обнаруженных патологий и их особенностей (локализации, размера, структуры).
Такое заключение может стать основой для постановки диагноза. Если потребуется обследовать мягкие ткани стопы, врач порекомендует сделать УЗИ или МРТ стопы.
Виды переломов
Открытый и закрытый перелом
Закрытые переломы очень сложно распознать без помощи врача. Открытый же перелом увидеть намного проще, так он зачастую сопровождается кровотечением. При открытом переломе происходит нарушение целостного состояния кожи. Закрытые переломы могут быть полными и неполными с наличиями трещин.
Со смещением и без
Хуже всего проводить лечение переломов со смещением, так как кость раздроблена и имеет множество осколков.
Главными признаками перелома со смещением являются:
- укорачивание деформированной области пальца;
- невозможность движения пальцами;
- нехарактерная подвижность повреждённой области в кисти;
- сильная боль.
Краевой перелом
Данный вид перелома касается фаланг пальцев. Пациенты, как правило, получают данное повреждение разными способами. В результате травмы происходит полное или частичное разрушение фаланги пальца.
Классификация краевых переломов:
- травмы (сильный удар, падение на область руки тяжёлого предмета);
- патологии (появляются на фоне заболеваний, вызывающих хрупкость костей).
По локализации краевые переломы бывают:
- ногтевые;
- средние;
- сочетанные;
- основные.
Перелом указательного пальца
В случаях перелома указательного пальца, следует сразу же обратиться к врачу. Он сможет поставить на место вывихнутую кость. В случае вывиха доктор наложит на повреждённую область гипс. Более того, травматологи прописывают пациентам специальные препараты, уменьшающие боль. Как правило, никаких осложнений и проблем после перелома указательного пальца нет.
Перелом большого пальца руки
В основном, травма большого пальца руки возникает из-за сильного удара. Во время лечения могут возникнуть определённые трудности из-за особого расположения костей.
Такие переломы, как правило, вправляет врач. Для этого применяются особые аппараты, обладающие растягивающим эффектом. После того, как травмированный палец вытягивается, на него сразу же накладывают гипсовую повязку, благодаря которой повреждённый палец занимает определённое положение, и кости иммобилизуются до тех пор, пока процесс лечения не завершится.
Перелом пальца у ребенка

Подобная травма, как перелом пальца у ребёнка проявляется намного реже, чем у взрослых, и обычно поддаётся амбулаторному лечению. Но к таким травмам следует присматриваться очень серьёзно, так как запоздалое лечение может стать причиной нарушения функционирования кисти.
Для того, чтобы подтвердить диагноз, необходимо сделать рентген и уже смотреть, какой вид лечения назначит врач.
Показания
Сделать рентген стопы может назначить врач травматолог-ортопед, хирург, невролог, ревматолог.
Основные показания:
- Боли в стопе (в любой части), в покое, движении или после больших нагрузок на стопу.
- Ограничение подвижности в каком-то из суставов ступни.
- Отечность, покраснение кожи на стопе.
- Припухлости, заметные деформации (например, искривление пальцев, «косточка» на ноге).
- Плоскостопие – уменьшение свода на подошве.
Первая помощь
Самую качественную помощь пострадавший может получить после того, как обратится к специалистам сразу же после получения травмы. Данным диапазоном считается период от одних суток до 7 дней.
Иммобилизация

Если на пальцах присутствуют кольца, то для большего удобства рекомендуется все кольца снять с области повреждённой руки. Делается это во избежание дополнительного давление на пальцы руки и образования отёка, а также некроза пальца.
К повреждённой области сразу прикладывается холод, и рука кладётся на возвышенность. Делается это также для предупреждения отёков.
Конечность обездвиживают с помощью наложения шины. В случаях, когда вы находитесь очень далеко от медицинского учреждения, шина изготавливается из подручных средств (можно использовать фанеру, деревяшку, пластмассу). Главной задачей наложения шины является избежание вторичного травмирования области. Если имеет место открытый перелом, то к ране прикладывается стерильная повязка, а место фиксируется шиной.
Если рядом есть обезболивающие медикаменты, а болевой синдром очень сильный, то рекомендуется дать пострадавшему 1-2 таблетки.
Рентген кисти руки на костный возраст
Данную манипуляцию чаще всего проводят в детском возрасте, чтобы оценить соответствие физического роста ребенка и уровень развития костей. Благодаря данной манипуляции можно исключить отставание в развитии и ряд эндокринологических патологий. Для определения костного возраста результаты на снимке сравнивают с нормативами костного созревания по специальным таблицам. При оценке костного возраста в первую очередь врач обращает внимание на наличие ядер окостенения и образование синостозов.
Возможные осложнения
Осложнения после перелома пальцев могут быть следующие:
Пальцы на руке могут неметь. Происходит такое зачастую после снятия гипсовой повязки. Также пациенты могут отмечать, что рука как бы не слушается их. Это объясняется длительным обездвиживанием пальцев на момент сращивания костей после перелома. В результате этого нарушается нормальное проведение нервных импульсов в кистевом суставе. Также на момент хирургического вмешательства и самой травмы могут быть травмированы мелкие веточки кожных нервов, что тоже является причиной онемения. Однако после проведения курса физиотерапии и ЛФК удастся убрать эти неприятные симптомы.
Неправильное срастание перелома. Если палец неправильно срастается, наблюдаются следующие признаки: укорочение длины пальца, ограничение подвижности кисти. Чтобы избавиться от этого неприятного явления, пациенту назначается физиофункциональное лечение в комплексе операцией по реконструкции.
Как происходит вывих большого пальца?
Травму такого рода фиксируют обычно в пястно-фаланговом суставе
. Большой палец характеризуется достаточно мощным связочным аппаратом, но стоит помнить и о том, что даже он имеет определенный порог нагрузки, в случае превышения которого связки растягиваются, а также происходит смещение проксимальной кости в наружную сторону или к тылу кисти. В разорванную суставную капсулу попадает головка пястной кости, а проксимальная кость, в свою очередь, занимает положение в 90 градусов по отношению к плоскости капсулы.
Вывих большого пальца руки может стать следствием неудачного падения
, когда человек приземляется на выставленную перед собой руку с раскрытой ладонью. Также причиной травмы может стать резкий направленный удар по большому пальцу. Такие травмы – частый спутник некоторых спортсменов, например, боксеров.
Лечение
Длительность срастания перелома пальцев зависит от ряда причин:
- наличие осложнений, инфекций, а также повреждение сухожилий и связок;
- индивидуальный характер восстановления костной ткани определённого человека;
- какой был вид перелома;
- как быстро было назначено лечение.
Лечение переломов пальцев бывает медикаментозным, консервативным и хирургическим.
Медикаментозное лечение
Обезболивающие и противовоспалительные препараты назначаются больному в обязательном порядке. Для блокирования боли пациенту назначаются следующие средства: ибупрофен, диклофенак и прочие.
При стационарном лечении данные препараты назначаются внутривенно либо с помощью инъекций. После того, как пациент переводится на домашнее лечение, медикаменты принимаются в форме таблеток. Среди обезболивающих препаратов применяются такие средства как анальгин, новокаин, баралгин. Они способны купировать болезненные проявления, но на воспаление никак не влияют.
Консервативная терапия
При консервативном типе лечения производится сращивание костных обломков. Всё делается под местной анестезией. После этого повреждённая фаланга фиксируется гипсом или с помощью бандажа. Чтобы фиксация была прочной, повреждённый палец может присоединяться к соседнему. Проводить лечение с помощью бандажа считается более предпочтительным, так как воздух проходит лучше, и он накладывается проще.
Гипс снимается через месяц после травмы со смещением, но в этом случае он носится намного дольше, чем при обычных травмах без смещения. На протяжении лечения пациенту делают рентгеновский снимок несколько раз. Делается это для того, чтобы узнать, не произошло ли смещения костей. В случаях, когда смещение происходит под гипсом, больному назначается операция.
Хирургическая терапия
Оперативное вмешательство (остеосинтез), назначается специалистами. При ней происходит восстановление целостности костей. На момент операции врачи используют различные материалы из металла для скрепления костных обломков друг с другом. Для этого специалисты используют:
- пластины из металла;
- винты;
- разнообразные спицы разной формы.
К какому врачу обратиться
Лечением переломов пальца занимается врач-травматолог. Однако в случаях травмирования нервов во время повреждения требуется консультация нейрохирурга.
Нужна ли операция?
При открытых переломах и переломах со смещением производится хирургическое вмешательство. Делается это во избежание повторного смещения. Делается это с применением местной анестезии.
Закрытая репозиция
При закрытом типе операции под кожу вводятся спицы. Процесс восстановления в этом случае замедляется, потому что присутствует большой риск инфицирования.
Открытая репозиция
Открытая репозиция (внутренняя фиксация) производится с целью фиксирования сломанных костей. Оперативное вмешательство включает в себя два этапа: повреждённая кость устанавливается на прежнее место. После этого прямо на кость устанавливаются специальные пластины и винты.
Скелетное вытяжение
Если репозиция прошла неудачно или имеется большая вероятность смещения в гипсовой повязке, производится вытяжение мягких тканей или скелетное вытяжение за фаланги. Раму для вытяжения прикрепляют к гипсовой повязке, накладывая на кисть. Вытяжение снимается через 3-4 недели.
Сколько носить гипс при переломе пальца руки
Срок иммобилизации всегда разный и в основном зависит от вида полученной травмы. Переломы пальцев со смещением и без обычно фиксируются гипсом на 2-3 недели, а приступить к нормальной жизни человек может в течение 1 месяца. При нетипичных повреждениях обездвиживание обычно производят через 3 недели, а трудоспособность восстанавливается через 7 недель.
Что покажет обследование
Рентгенография стопы позволяет врачам увидеть на снимках анатомические особенности строения стопы, целостность костей, их толщину и структуру, состояние суставов и возможные дегенеративные деформации и патологии в них (остеофиты и прочие). Рентген хорошо визуализирует угол наклона свода стопы, ширину суставных щелей и другие особенности, которые важны для диагностики.
Обследование проводится при подозрениях на:
- Подагру, артриты, артрозы и другие дегенеративно-дистрофические, воспалительные и инфекционные заболевания суставов.
- Остеофиты (пяточные шпоры).
- Деформации стопы – изменение формы, опущение сводов, искривление – плоскостопие, вальгусная деформация и другие.
- Травмы – переломы костей, вывихи в суставах стопы.
- Врожденные аномалии костных структур.
Обследовать стопу врач порекомендует и при травмах голеностопа, они могут привести к деформации стопы в будущем.
Рентген стоп позволяет уточнить предполагаемый диагноз, выбрать оптимальный метод лечения и коррекции и оценить эффективность терапии спустя время. Необходимо обследование и для периодического наблюдения пациентов с хроническими заболеваниями.
Реабилитация
Период реабилитации и восстановления включает в себя:
- диета, включающая в себя продукты, обогащённые кальцием и белком;
- физиотерапевтические процедуры;
- массаж;
- специальную гимнастику назначают в последнюю неделю ношения гипсовой повязки;
- пациент пальцами сжимает кусок пластилина;
- больной раскатывает кистью руки пластилин;
- пациент перекатывает в пальцах рис;
- применение согревающих мазей типа «Меновазина»;
- наложение компрессов с димексидом;
- применение специальных ванночек с солью;
- лечение с помощью грязей.
Преимущества рентгенодиагностики на цифровом оборудовании
Использование низкодозного цифрового оборудования имеет следующие преимущества, благодаря которым достигается значительное снижение лучевой нагрузки в сравнении с традиционным пленочным методом:
- в процессе не участвует рентгеновская пленка и химикаты;
- исследуемая зона четко ограничена – лучевой поток направлен исключительно на обследуемый участок;
- уменьшено время воздействия Х-лучей, необходимое для получения качественного изображения;
- четкость получаемых изображений исключает необходимость повторной рентгенографии, связанной с неинформативностью полученного изображения
В Немецкой клинике, благодаря использованию современного оборудования производства компании GE, достигается снижение лучевой нагрузки в сравнении с традиционным способом получения рентгенограммы практически на 40%. Даже исследование грудничков допустимо на таком оборудовании. Цена рентгена кисти руки на цифровом оборудовании вполне доступна.
Физиотерапия
Существует несколько определённых требований к применению физиопроцедур. Этот метод лечения позволяет восстановить костную ткань и ускорить реабилитацию. Для этого рекомендуется выполнять следующие действия:
- Физиопроцедуры со временем должны меняться. По состоянию кости корректируется длительность производимых действий.
- Процедуры должны выполняться систематически. Их результат будет виден уже после окончания проведённого курса.
- Прекращать процедуру лечения самостоятельно не нужно. В данном случае лечащий врач не несёт никакой ответственности за отсутствие результата.
- Скомбинированные процедуры. Разрешается использовать одновременно или с небольшим промежутком несколько физических факторов.
Сколько заживает сломанный палец
Процесс заживления травмы очень индивидуален и зависит от многих факторов. Во-первых, пациент должен выполнять все рекомендации лечащего врача. Во-вторых, все процедуры по реабилитации должны производиться на постоянной основе. Только соблюдая все предписания врача и оказанная вовремя помощь, могут ускорить процесс реабилитации.
Любая травма – это повод обратиться за помощью к врачу-травматологу. Если заниматься самолечением, то последствия могут быть плачевными вплоть до ампутации пальца, а в случаях неправильного сращения может понадобиться повторный перелом.
Во избежание данные последствий не занимайтесь самолечением, а сразу обращайтесь за помощью к специалисту. Позаботьтесь о своём здоровье!
Противопоказания для проведения
Рентген пальцев не рекомендуется делать беременным женщинам (особенно в 1 и 3 триместрах). По возможности эту диагностическую процедуру лучше перенести на послеродовой период.
Также редко назначают рентген пациентам в тяжёлом состоянии, не транспортабельным больным.
С осторожностью стоит выдавать направление на рентген детям в возрасте до 15 лет. Рентген назначается только тогда, когда потенциальный вред от неверно поставленного диагноза значительно превышает вред от влияния ионизирующего излучения.