Гистероскопия матки — это одновременно и диагностическая, и лечебная процедура, которая позволяет осмотреть полость матки изнутри и, при необходимости, выполнить различные лечебные манипуляции, например, удалить инородные тела, полипы и др. Гистероскопия проводится с использованием специального инструментария, который вводится через влагалище.
- Виды гистероскопии матки
- Показания к выполнению гистероскопии матки
- Как подготовиться к гистероскопии матки
- Как проводится гистероскопия
- Противопоказания
- Восстановление после гистероскопии матки
- Какие осложнения может вызвать гистероскопия
- Какие процедуры может выполнить гинеколог во время гистероскопии?
- Когда может выполняться гистероскопия?
- Риски гистероскопии
- Какие альтернативы есть у гистероскопии?
Виды гистероскопии матки
- Диагностическая гистероскопия. Как видно из названия, данная процедура не предполагает лечебных вмешательств. В процессе диагностической гистероскопии выполняется только визуальный осмотр внутренней полости матки и цервикального канала с помощью специальной оптической системы. Поскольку хирургическое вмешательство не проводится, серьезного наркоза не требуется. В большинстве случаев достаточно местного обезболивания и седации. Восстановительный период после процедуры непродолжительный. Госпитализация не требуется.
- Хирургическая гистероскопия — это уже лечебно-диагностическое вмешательство. Оно позволяет обнаружить проблему и сразу провести ее лечение. Назначается такая процедура при уже установленном диагнозе, либо в тех случаях, когда его вероятность максимальна. Это уже полноценная операция, хоть и малотравматичная. Она требует наркоза и поэтому проводится в условиях стационара.
- Контрольная гистероскопия. Ее проводят для контроля состояния матки после проведенного хирургического лечения.
Оборудование и инструменты для гистероскопии
Рис. 2. Инструменты для гистероскопии.
Оборудование и инструменты, необходимые для внутриматочных вмешательств (Рис. 2.):
- лапароскопический комплекс;
- источник холодного света мощностью не менее 150 Вт;
- аппарат для инсуффляции жидких сред – гистеромат;
- гистероскоп с углом зрения (0, 12, 30, 70 градусов) и наружным диаметром (1-2, 3, 4 мм);
- гистерорезектоскоп;
- электроды (петлевые с углом наклона 90° и 45°, шаровые, Г-образные);
- влагалищное зеркало, подъемник, пулевые щипцы, зонд, расширители Гегара до № 10, кюретки.
Непременным условием выполнения гистероскопии является растяжение полости матки, что создает возможность осмотра ее стенок. При гистероскопии могут быть использованы три вида сред:
- углекислый газ;
- жидкие высокомолекулярные среды (32% декстраны, 70% декстроза, реополиглюкин);
- жидкости с низкой вязкостью (физиологический раствор, раствор Рингера, 1,5% глицин, 5 % маннитол, 5% глюкоза).
При выборе контрастирующей среды для гистерорезектоскопии руководствуются двумя факторами — безопасностью пациента и обеспечением оптимальной визуализации. В соответствии с этим среда растяжения полости матки должна обладать следующими свойствами:
- обеспечить хорошую визуализацию;
- создать внутриматочного давления, достаточное для растяжения полости матки;
- не вызывать гемолиз и эмболию;
- обладать минимальным воздействием на плазму;
- не повышать осмотическое давление;
- являться диэлектриком.
Каждая среда имеет свои преимущества и недостатки, что делает их приемлемыми для того или иного вида гистероскопии. С читается, что идеальной среды для растяжения полости матки нет. Большинство серьезных осложнений при гистероскопии происходит из-за небрежного отношения хирургов к этому вопросу.
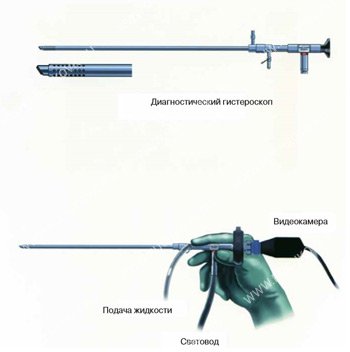
Рис. 3. Инструменты для диагностической гистероскопии.
Для диагностической гистероскопии, особенно в амбулаторных условиях, широко используется углекислый газ, который обеспечивает хорошую видимость, абсолютно не токсичен, быстро резорбтируется, легок в употреблении и доступен. Нагнетание его осуществляется с помощью гистероинсуфлятора, позволяющего контролировать внутриполостное давление в пределах 40-80 мм.рт.ст. при скорости потока газа 30-40 мл/мин. Он является идеальной средой в тех случаях, когда нет кровянистых выделений из половых путей. Даже при незначительном кровотечении газовая среда становится мутной, что затрудняет диагностику внутриматочной патологии. СО2 не может быть использован в качестве среды растяжения во время гистерорезектоскопии (абсолютное противопоказание), поскольку при теплоэнергетическом воздействии на ткани резко возрастает риск эмболии (Рис. 3).
Для внутриматочной хирургии предпочтение отдается жидким средам. В последнее время все больше растет популярность использования низкомолекулярных растворов. Проточная конструкция современного гистероскопа обеспечивает условия для удаления крови, фрагментов тканей, что создает четкую видимость даже при наличии кровотечения.
Для оперативной гистероскопии важно различать низкомолекулярные растворы по их способности проводить электрический ток: электролитные (стерильная вода, физиологический раствор, раствор Рингера) и неэлектролитные (глюкоза, глицин, сорбитол, маннитол). Процедуры с использованием электрохирургических методик требуют использования неэлектролитных растворов, так как электролиты подвергаются гемолизу и могут вызвать электролитные нарушения. Преимущества биполярных резектоскопов заключаются в возможности использовать электролитные среды, так как ток проходит между бранш инструмента и не распространяется на тело пациентки.
Безусловно, определенными качествами «идеальной» среды растяжения полости матки обладает изотонический (0,9%) раствор хлорида натрия, поскольку не оказывает раздражающего действия на ткани, изотоничен плазме крови, быстро выводится из сосудистой системы и лишь временно увеличивает объем циркулирующей жидкости.
Идентичен, в том числе и по оптическим свойствам, физиологическому раствору 5% раствор глюкозы. Однако он не содержит электролитов, что позволяет использовать его для монополярной резектоскопии. Главный недостаток растворов с низкой вязкостью — способность вызывать гипергидратацию и, соответственно, гипонатриемию (водная интоксикация).
Лапароскопическая ассистенция применяется при необходимости контролировать гистерорезектоскопию на предмет глубины рассечения тканей и перфорации матки в следующих случаях:
- больших размеров интрамурального компонента субмукозного миоматозного узла,
- толстой и широкой внутриматочной перегородки,
- выраженного рубцово-спаечного процесса (синехии) в полости матки;
- предполагаемого проведения сочетанных операций на органах брюшной полости и малого таза (сальпингоовариолизис, консервативная миомэктомия, резекция яичников и др.).
Показания к выполнению гистероскопии матки
- Бесплодие неясной этиологии.
- Привычное невынашивание беременности.
- Полипы матки и цервикального канала.
- Инородные тела в полости матки, например, внутриматочные контрацептивы.
- Патология эндометрия — гиперплазия, синехии.
- Подозрение на пороки развития матки.
- Метроррагии — внециклические маточные кровотечения.
- Кровотечения после менопаузы.
В настоящее время идет тенденция от отказа в проведении инвазивных методик сугубо с целью обследования, поскольку это так или иначе связано с определенными рисками, а необходимую информацию зачастую можно получить более безопасными методами. Это же касается и диагностической гистероскопии. Процедуру назначают только при невозможности установить диагноз другими неинвазивными методиками.
Запись на консультацию круглосуточно
+7+7+78
Противопоказания
Чаще всего поводом для отказа в проведении гистероскопии становятся инфекции. Исследование не проводят при любых острых заболеваниях, включая воспалительные процессы малого таза, грипп, тонзиллит, тромбофлебит и т.д.
Перед гистероскопией берутся мазки из влагалища. При 3-4 степени чистоты мазков процедуру не проводят: необходима предварительная антибиотикотерапия для подавления бактериальной флоры.
Другие противопоказания:
- беременность – диагностированная или ожидаемая;
- тяжелое кровотечение из матки;
- рак шейки матки;
- любые тяжелые сопутствующие заболевания в стадии декомпенсации.

От госпитализации до выписки за 10 дней
- Проведем диагностику 1-2 дня
- Подберем тактику лечения 1 день
- Проведем операцию или курс химиотерапии 1 день
- Реабилитация 3-5 дней
Перезвоните мне!
Как подготовиться к гистероскопии матки
Гистероскопия матки — это инвазивное вмешательство, сопряженное с определенными рисками. Чтобы их минимизировать, необходимо пройти обследование, и, при наличии показаний, лечение. В рамках обследования назначаются следующие анализы:
- Общий и биохимический анализ крови и мочи.
- Мазок на флору и онкоцитологию (если не проводился в течение последнего года).
- Анализ на ИППП.
- Коагулограмма.
- Определение группы крови и резус-фактора.
- ЭКГ.
- Определение маркеров инфекционных заболеваний: ВИЧ, парентеральные гепатиты, сифилис.
При обнаружении воспалительных гинекологических процессов, проводят санацию.
Планирование гистероскопии проводят в соответствии с менструальным циклом. Рекомендуется выполнять процедуру в первые дни после окончания менструации, поскольку в этот период еще нет разрастания эндометрия и легче обнаружить его патологию. Однако при наличии абсолютных врачебных показаний, процедуру можно проводить в любой день цикла. Непосредственно перед гистероскопией необходимо придерживаться следующих правил:
- Отказаться от вагинального секса за 1-2 дня до назначенной процедуры.
- Последний прием пищи должен быть не менее 6 часов до начала вмешательства. Это условие необходимо для безопасной анестезии. Наркоз может привести к расслаблению мускулатуры и затеку желудочного содержимого в дыхательные пути. Это чревато развитием асфиксии или аспирационной пневмонии, которая сложно поддается лечению.
- В день операции нужно принять душ.
- Перед операционной необходимо опорожнить мочевой пузырь, снять украшения, зубные протезы и контактные линзы.
Гистероскопические операции: виды
К гистероскопическим операциям относятся гистероскопическая септектомия, гистероскопическая миомэктомия, гистероскопическое удаление эндометрия. Основными хирургическими приемами при гистероскопических операций является вскрытие, удаление, коагуляция и вапоризация тканей (лизис внутриматочных сращений), вскрытие внутриматочной перегородки, полипэктомия, прицельная биопсия эндометрия, частичное или полное удаление эндометрия, миомэктомия, удаление остатков внутриматочного контрацептива, инородных тел, трубная катетеризация, введение внутритрубного контрацептива, тубоскопия.
Лапароскопия — обследование органов брюшной полости с помощью оптического инструмента — лапароскопа. Пельвиоскопия — обследование органов таза. Лапароскопия, как и гистероскопия, является диагностической, хирургической и контрольной. Показания к лапароскопии расширяются с каждым годом в связи с преимуществами этого метода: низкой инвазивностью, уменьшением пребывания больного в стационаре, ускорением восстановления жизненных функций после операции (стационар в течение 1-2 дней). Сегодня до 90% гинекологических операций в ведущих клиниках выполняют лапароскопическим доступом.
Показаниями к диагностической лапароскопии в гинекологии являются диагностика и дифференциальная диагностика патологических процессов внутренних женских половых органов. Чаще лапароскопию применяют для определения причины острого (эктопическая беременность, разрыв или искажение кисты яичника, аппендицит, сальпингит, миома матки) и хронического (эндометриоз, инфекция) боли в области малого таза, аномалий половых органов. Хирургическая лапароскопия сегодня занимает ведущие позиции в трубной и яичниковой хирургии, расширяется спектр показаний к маточной лапароскопической хирургии.
Лапароскопию применяют для стерилизации, сальпингостомии, лечения трубной и перитонеального бесплодия (разъединение спаек, сальпинголизис, сальпинготомия), при лечении эндометриоза, поликистозных яичников, с целью миомэктомии, резекции яичников, удаление кист и опухолей яичников. В последние годы приобретают дальнейшен развитин лапароскопическая гистерэктомия, эндоскопическая модификация операции Вертгейма.
Противопоказаниями (но не абсолютными) к лапароскопии являются:
- сердечно-сосудистые заболевания в стадии декомпенсации,
- острая печеночно-почечная недостаточность,
- сахарный диабет в стадии декомпенсации,
- коматозные состояния,
- острые инфекционные заболевания,
- распространенный спаечный процесс в брюшной полости,
- диафрагмальная грыжа,
- значительное ожирение.
Предоперационную подготовку проводят так же, как перед абдоминальной операцией, наркоз обычно общий, эндотрахеальный.
Техника операции. По методу вхождения в брюшную полость лапароскопия делится на открытую и закрытую.
Открытая лапароскопия состоит из:
1) выполнения минилапаротомии;
2) введения специального троакара через минилапаротомное отверстие в брюшную полость;
3) фиксации гильзы троакара к брюшной стенке для ее герметизации;
4) создания пневмоперитонеума через гильзу троакара.
Такая методика считается гораздо безопаснее по сравнению с закрытой лапароскопией, хотя есть более трудоемкой, особенно у больных с ожирением. Открытую лапароскопию применяют в случаях значительного спаечного процесса в брюшной полости после предыдущих лапаротомий.
При проведении закрытой лапароскопии больная находится в положении с разведенными бедрами (бедра должны быть в плоскости, параллельной передней брюшной стенке). С начала операции до момента ввода основного троакара положение больного является горизонтальным, затем пациентку вкладывают в положение Тренделенбурга (15-30 °).
Инструментом для создания пневмоперитонеума является игла Вереша, которую вводят в брюшную полость через пупок или несколько ниже пупочного кольца. При наличии в анамнезе предыдущих лапаротомий иглу Вереша вводят на расстоянии 2-3 см выше и слева от пупка для профилактики ранения круглой связки печени. Троакар вводят через разрез кожи, с умеренным нажатием, под углом 90 ° к брюшине, и в этот момент возвращают одним движением вверх на 45 ° с поворотом запястья на 90 °. Внутрибрюшное давление не должно превышать 15 мм рт. в.
После ввода основного троакара стилет его вынимают и в брюшную полость вводят лапароскоп (диагностический или операционный). Пациентку вкладывают в положение Тренделенбурга и обследуют брюшную полость, в том числе ее верхний этаж.
Вторичные троакары (троакары-манипуляторы) вводят обычно в правом и левом нижних квадрантах живота на границе с лобковым оволосением. Как правило, используют два вторичных проколы. Некоторые хирурги используют третий вторичный прокол по передней линии посередине между пупком и лобковым повышением.
При лапароскопии рассекают ткани, удаляют патологические образования, осуществляют гемостаз и восстанавливают нормальные анатомические взаимоотношения между органами. Кроме механических, применяют лазерные, ультразвуковые инструменты, аппарат для высокочастотной коагуляции в биполярном и монополярном режимах т.д.
Лапароскопическая операция заканчивается промывкой брюшной полости большим количеством изотонического раствора натрия хлорида и контролем за гемостазом. Пациентку переводят в горизонтальное положение. Брюшную полость освобождают от пневмоперитонеума путем открытия клапана гильзы основного троакара, придавая ей горизонтального положения. На кожу накладывают отдельные швы или скобки. После неосложненных лапароскопических операций больная может вставать с постели через 4-5 ч. В первые сутки после операции рекомендуют диету №0.
Антибиотикопрофилактика осуществляется интраоперационно путем введения во время операции разовой дозы антибиотиков группы цефалоспоринов или фторхинолонов с метронидазолом. При необходимости внутривенное введение антибиотиков продолжают еще в течение 1 суток (дважды в день). Если есть болевой синдром, назначают ненаркотические анальгетики, при метеоризме выполняют стимуляцию перистальтики прозерином, назначают церукал, очистительную клизму.
Осложнения после лапароскопии
Осложнения после лапароскопии подразделяются на интра- и послеоперационные. Интраоперационные осложнения могут быть специфическими, то есть связанными с пневмоперитонеумом (подкожная и пидфасциальна эмфизема, газовая эмболия), введением иглы Вереша и троакаров (ранения крупных сосудов, внутренних органов), и неспецифическими, связанными с самой операцией или анестезией. Послеоперационными осложнениями могут быть внутрибрюшное кровотечение, возникновение забрюшинной гематомы, инфекционные осложнения.
Как проводится гистероскопия
За час до подачи пациентки в операционную проводится премедикация, целью которой является снижение тревоги, повышение переносимости наркоза и уменьшение секреторной активности желез. С этой целью назначается комбинация препаратов, содержащая наркотические анальгетики, антигистаминные, холинолитики и седативные препараты.
В операционной пациентка располагается в гинекологическом кресле и ей вводится анестезия. Вид анестезии оговаривается заранее с учетом противопоказаний, рекомендаций анестезиолога и пожеланий пациентки.
Далее приступают непосредственно к гистероскопии:
- Расширяют канал шейки матки с помощью специальных инструментов.
- Через расширенный канал в матку вводится стерильная жидкость или газ. Это необходимо, чтобы расширить ее полость и сделать доступной для осмотра и манипуляций.
- Далее через шейку вводят гистероскоп — тонкую трубку диаметром около 5 мм с оптической системой, передающей увеличенное изображение на монитор. По мере его введения, осматривается шеечный канал, внутриматочная полость и ее углы.
- После установки диагноза, проводят лечебные мероприятия с помощью того же гистероскопа, который имеет специальный канал для введения хирургических инструментов. Таким способом может быть проведено удаление полипов, подслизистых миоматозных узлов, рассечение синехий, выскабливание эндометрия и др.
- После окончания всех вмешательств, удаляется гистероскоп и введенная жидкость или газ. Пациентка отправляется в палату интенсивной терапии, где приходит в себя после наркоза под наблюдением медперсонала.
Эндоскопическая и лапароскопическая диагностика и лечение гинекологических заболеваний
Воспалительные заболевания внутренних гениталий представляют собой важную медицинскую проблему. По частоте, тяжести и продолжительности вызываемых расстройств у женщин репродуктивного возраста эта патология занимает одно из первых мест (Е. М. Вихляева, 1987; В. И. Кулаков, 1993, 2000; Г. М. Савельева и соавт., 1987, 1997, 2000). В последнее время отмечается тенденция к увеличению числа вялотекущих, стертых форм воспалительных заболеваний придатков матки. Несвоевременная и неадекватная их диагностика и лечение могут стать причиной бесплодия и невынашивания беременности, что влияет на качество жизни, приводит к инвалидизации женщин (В. В. Яглов, 2001 А. А. Евсеев, 2002). Нередко наблюдается быстрый переход острого заболевания в хроническое, сопровождающееся частыми рецидивами.
Важно отметить, что произошло значительное «омоложение» воспалительных процессов органов малого таза у женщин. Так, по данным Г. М. Савельевой и соавторов (1997), среди всех больных сальпингитом женщины моложе 25 лет составляют 70%, а 75% от их чис-ла — нерожавшие женщины, при этом даже после однократного эпизода воспалительного заболевания частота бесплодия составляет от 5 до 18%. Больные с острыми воспалительными заболеваниями половых органов составляют 60–65% от числа пациенток, обратившихся в женскую консультацию, и 30% от общего количества больных, направляемых на лечение в стационар.
Основной задачей антибактериальной терапии в клинике является создание и поддержание в течение возможно длительного времени терапевтических концентраций антибиотиков в очаге инфекции и на путях ее распространения. Традиционные методы введения многих антибиотиков (внутривенно, внутримышечно, подкожно) не обеспечивают в лимфатической системе минимальных подавляющих концентраций, сравнимых с сывороткой крови. Это связано с тем, что большинство антибиотиков, являясь кристаллоидами, проникают в лимфу вторично из тканей, и этот процесс зависит как от концентрации антибиотиков в сыворотке крови, так и от проницаемости гистогематического барьера лимфоузлов.
Предложенный еще в 1950– 70-х гг. метод эндолимфатического введения лекарственных веществ в последние годы находит все более широкое клиническое применение. Механизм лечебного действия эндолимфатической антибиотикотерапии связан с созданием в лимфатической системе высоких концентраций лекарственных препаратов и более интенсивным восстановлением ее иммунных, метаболических, барьерных и других функций по сравнению с традиционными методами введения. Однако широкому использованию эндолимфатической терапии препятствует трудоемкость катетеризации лимфатического сосуда. В настоящее время широко применяется наиболее оптимальный способ введения лекарственных препаратов в лимфатическую систему — лимфотропный.
Эффективность лечения больных тем выше, чем раньше поставлен диагноз и начато адекватное лечение. В условиях гинекологического стационара наиболее достоверным и доступным на сегодняшний день является трансвагинальное и трансабдоминальное ультразвуковое сканирование, позволяющее выделить в режиме реального времени характерные и наиболее диагностически значимые эхографические критерии разнообразных клинических форм заболеваний внутренних половых органов у женщин. Ультразвуковое сканирование представляет собой оптимальный дополнительный метод диагностики воспалительных процессов органов малого таза у женщин, степень его информативности достигает 88,1%.
Для ультразвукового сканирования органов малого таза можно использовать аппараты «Aloca», «Toshiba», «Esoate», «Medelcom» с трансабдоминальным и трансвагинальным датчиками, что позволяет более тщательно верифицировать патологические процессы, оценивать глубину патологических изменений, проводить визуальный динамический контроль эффективности проводимого лечения.
Дифференциальная диагностика острых воспалительных заболеваний внутренних половых органов женщин с острой хирургической патологией органов брюшной полости (чаще с острым аппендицитом) до настоящего времени остается актуальной проблемой. Сходство клинической картины и отсутствие четких диагностических критериев становятся причиной диагностических ошибок и проведения необоснованной лапаротомии. Выжидательная тактика ведения больных с неясной клинической картиной чревата прогрессированием заболевания и развитием тяжелых осложнений, нередко приводящих к летальному исходу. В связи с этим, важное значение в диагностике острых гинекологических заболеваний приобретает лапароскопия. Этот метод позволяет в кратчайшие сроки определить характер патологического процесса и решить вопрос о лечебной тактике.
Впервые выполнил осмотр органов брюшной полости через кольпотомное отверстие русский гинеколог Д. О. Отт в 1901 г. Для этого он использовал налобный рефлектор и лампу, поместив пациентку в глубокое положение Тренделенбурга. В том же году Г. Келлинг выполнил лапароскопию в условиях пневмоперитонеума с использованием цистоскопа в эксперименте на собаках. С 1911 г. появляются публикации о новых методах лапароскопии, создании игл для пневмоперитонеума, разработках новых оптических приборов. Огромный вклад в развитие лапароскопии внес Х. Кальк. Модифицированный лапароскоп Калька используется и в настоящее время. Места введения троакаров стали классически-ми — точки Калька. Широкое применение диагностическая лапароскопия получила благодаря работам Р. Пальмера во Франции (1940–1950-е гг.) и Д. Франгеймера в США (1960-е гг.). В 1962 г. Р. Пальмер выполнил коагуляцию маточных труб — первую лапароскопическую операцию по стерилизации. Революционные преобразования в оперативной лапароскопии в гинекологии осуществил руководитель гинекологической клиники в г. Киле, профессор К. Земм. В 1973 г. он опубликовал руководство, в котором описал целый ряд лапароскопических операций на придатках матки. Практически все известные лапароскопические инструменты разработал К. Земм. Им же предложены методики эндошва, многие аппараты для эндохирургии (термокоагулятор, механический и ручной литотрипторы, пельвиотренажер и др.). В 1983 г. К. Земм впервые выполнил лапароскопическую аппендэктомию.
В настоящее время в клинике получили наибольшее распространение жесткие лапароскопы фирмы Karl Storz. С внедрением в практику эндоскопических видеокамер, лапароскопия стала незаменимым диагностическим и лечебно-оперативным методом. Более 90% операций в гинекологии выполняют с помощью лапароскопического доступа. В настоящее время во всем мире накоплен огромный опыт лапароскопических операций, который показал, что лапароскопическая хирургия малотравматична, безопасна и экономически выгодна.
Показаниями к лапароскопии являются:
- Невозможность исключить острые хирургические заболевания (острый аппендицит, некроз жировой подвески, болезнь Крона).
- Подозрение на гнойный сальпингит, перфорацию пиосальпинкса или тубовариального образования воспалительной этиологии.
- Подозрение на апоплексию яичника.
- Подозрение на перфорацию кисты яичника.
- Подозрение на перекрут ножки кисты или опухоли яичника.
- Острые трофические нарушения в миоматозных узлах (отек, некроз узла миомы, перекрут ножки миоматозного узла).
- Подозрение на трубную беременность, особенно прогрессирующую или нарушенную по типу трубного аборта.
- Подозрение на перфорацию матки.
- Подозрение на непроникающий разрыв матки после родов.
- Отсутствие эффекта от консервативной комплексной терапии больных с острым воспалением придатков матки в течение 12–48 ч или нарастание местных и общих симптомов воспаления.
- Опухоли и опухолевидные образования матки и яичников.
Противопоказания к экстренной лапароскопии всегда относительны.
Абсолютными противопоказаниями к лапароскопии являются геморрагический шок, острый инфаркт миокарда, острое нарушение мозгового кровообращения, значительные размеры патологического образования внутренних половых органов (более 15 см в диаметре), сердечно-сосудистые заболевания в стадии декомпенсации, острая печеночно-почечная недостаточность, сахарный диабет в стадии декомпенсации, диафрагмальные грыжи.
К относительным противопоказаниям к лапароскопии относят ожирение III–IV степени, выраженный спаечный процесс после перенесенных операций на органах брюшной полости, значительное количество крови в брюшной полости (более 1 л).
Эндоскопическая картина и способы лечения
Нормальная лапароскопическая картина органов брюшной полости и малого таза. При введении лапароскопа в брюшную полость прежде всего видны большой сальник желтого цвета с крупными сосудами и гладкая блестящая париетальная брюшина с нежной сосудистой сетью. Иногда просматриваются часть петель тонкого и участки толстого кишечника. Тонкий кишечник бледно-розового цвета, серозный покров его блестящий, могут быть заметны перистальтические волны. Толстый кишечник легко узнать по лентовидным продольным тяжам и гаустрам, в области сигмовидной кишки могут быть видны жировые подвески желтоватого цвета. Органы малого таза обычно становятся доступны для осмотра после перевода больной в положение Тренделенбурга: когда сальник и кишечник смещаются кверху. В полости малого таза видны внутренние половые органы, мочевой пузырь, просвечивающие через блестящий покров брюшины крупные пульсирующие сосуды (подвздошные артерии и вены).
Брюшина, покрывающая мочевой пузырь и прямую кишку, желтоватого цвета за счет подлежащей жировой клетчатки, с нежной сосудистой сетью. Форма мочевого пузыря зависит от степени его наполнения.
Матка чаще всего расположена по средней линии. Видны ее дно, передняя стенка и пузырно-маточное пространство. Серозный покров матки блестящий, гладкий, бледно-розового цвета. Маточные трубы и яичники обычно подвернуты кзади и расположены в маточно-прямокишечном пространстве. От передней стенки матки отходят в виде белесоватых тяжей круглые маточные связки, уходящие к лону во внутренние ворота пахового канала.
Собственные, широкие, воронко-тазовые и крестцово-маточные связки представляются в виде белесоватых дупликатур брюшины с хорошо просвечивающими сосудами. Крестцово-маточные связки доступны для осмотра, как правило, при смещении матки кверху и кпереди.
Придатки матки удается осмотреть только с помощью манипуляторов при смещении тела матки кверху и кпереди. В этих условиях становится доступным для осмотра и маточно-прямокишечное пространство. Видны маточные трубы: обычно извитые, бледно-розового цвета, с блестящим гладким покровом, легко смещаемые. При касании инструментом можно ощутить их мягко-эластическую консистенцию. Фимбриальные отделы маточных труб выглядят как бахрома ярко-розового цвета. Они расположены свободно и легко смещаются манипулятором.
Нормальные яичники имеют белый цвет, мозговидного типа рельеф, размеры 2 х 3 х 4 см. Иногда хорошо видны желтые тела в различных фазах развития, атретические и белые тела, фолликулы в виде мелких пузырьков.
Сигмовидная кишка представляется желтовато-розового цвета, блестящей, с легко смещаемыми жировыми подвесками.
Червеобразный отросток редко попадает в поле зрения при обзорном осмотре. При изменении положения больной, а также с помощью манипулятора удается осмотреть слепую кишку и ее отросток. Слепая кишка имеет голубоватый или желтовато-белесоватый цвет и продольные лентовидные полосы. Червеобразный отросток может быть самой разнообразной формы и длины, с гладкой блестящей поверхностью, белесовато-желтого цвета и закругленной верхушкой. Сквозь серозный покров его просвечивает нежная сосудистая сеть. Отросток легко смещается манипулятором или концом лапароскопа.
Неизмененная печень имеет гладкую зернистую капсулу, кирпично-красный цвет, хорошо видны ее доли, особенно правая, и дно желчного пузыря: поверхность его гладкая, блестящая, голубовато-зеленоватого цвета. Хорошо просматриваются связки печени и передняя стенка желудка.
Внематочная беременность. Во время лапароскопии при нарушенной внематочной беременности определяется жидкая кровь со сгустками. Матка обычно несколько увеличена в размерах, тестоватой консистенции, серозный покров ее с цианотичным оттенком. Венозная сеть внутренних половых органов более выражена на стороне поражения.
При трубной беременности пораженная маточная труба багрово-синюшного цвета, имеет веретенообразную форму. Если трубная беременность локализуется в интерстициальном отделе маточной трубы, то выбухание напоминает субсерозный миоматозный узел с цианозом.
При нарушенной трубной беременности по типу трубного аборта обычно имеется фиксированный к ампулярному отделу рыхлый сгусток крови, иногда образуется перитубарная гематома. При нарушенной трубной беременности по типу разрыва трубы четко определяется дефект стенки в зоне локализации плодного яйца с активным продолжающимся кровотечением и образованием сгустков крови.
Операцию необходимо начинать с ревизии органов малого таза, выявления зоны кровотечения и определения его интенсивности. При наличии перитубарных спаек, последние разделяют «тупым» способом или пересекают электрохирургическими ножницами с целью мобилизации пораженной трубы. Наличие в брюшной полости большого количества крови и сгустков, что значительно затрудняет проведение манипуляций, диктует необходимость перехода на лапаротомию.
Проведение органосохраняющих операций при трубной беременности возможно при отсутствии кровотечения и резко выраженных анатомических изменений со стороны трубы. Целесообразность выполнения этих вмешательств с учетом частоты рецидивов и широкого внедрения методов экстракорпорального оплодотворения в настоящее время стала предметом дискуссий.
Сальпингэктомия может быть выполнена различными способами — лигатурным по K. Земму или с использованием электрохирургических либо лазерных технологий. Лапароскопия завершается туалетом полости малого таза изотоническим раствором с подводным контролем гемостаза. Дренаж не оставляют.
Катаральный сальпингит. При катаральном сальпингите маточные трубы утолщены, отечны, серозная оболочка обеих маточных труб гиперемирована, блестящая. Сосудистый рисунок усилен. Лапароскопия может заканчиваться дренированием полости малого таза с целью введения антибиотиков или антисептиков.
Катаральный сальпингит с пельвиоперитонитом. Для катарального сальпингита, осложненного пельвиоперитонитом, характерно следующее: брюшина малого таза тусклая, отечна, гиперемирована, с точечными кровоизлияниями и инъекцией сосудов. Маточные трубы гиперемированы, отечны, часто с четкообразными утолщениями по типу нодозного сальпингита, что указывает на обострение хронического воспалительного процесса. Фимбрии свободные, с точечными геморрагиями, отделяемого из фимбриальных отделов нет. Лапароскопия заканчивается дренированием полости малого таза и одномоментным введением антибиотиков.
Гнойный сальпингит с пельвиоперитонитом. При гнойном сальпингите брюшина малого таза тусклая, гиперемирована, с точечными кровоизлияниями. В позадиматочном пространстве виден мутный, гноевидный выпот, указывающий, как правило, на специфическую этиологию воспаления. При распространении выпота по латеральным каналам отмечаются отек и гиперемия серозной оболочки прилежащих к малому тазу органов (петель кишечника). Маточные трубы утолщены, серозная оболочка их гиперемирована, с усиленным сосудистым рисунком. Могут быть точечные кровоизлияния и наложения фибрина. Образуются рыхлые перитубарные спайки. Фимбрии свободные, но из маточных труб поступает мутный, жидкий секрет или гной.
При остром сальпингите гонорейной этиологии гной имеет сливкообразный характер и выделяется из фимбриальных отделов маточных труб.
Лапароскопия заканчивается санацией полости малого таза и подведением двух дренажей из подвздошно-паховых областей для введения антибиотиков.
Пиосальпинкс — это отграниченная, сформированная полость с гнойным содержимым в замкнутом пространстве маточной трубы, которое образовано за счет слипания ампулярного отдела последней.
При пиосальпинксе серозная оболочка маточной трубы грязно-серого или багрово-красного цвета с точечными геморрагиями и нитями фибрина серого цвета. Стенка маточной трубы ригидна, утолщена, ампулярный отдел воронкообразно расширен, иногда достигает 6–8 см в диаметре. Обычно маточная труба подвернута кзади и фиксирована плоскостными спайками. В позадиматочном пространстве и в подвздошных областях определяется жидкий выпот, часто с геморрагическим оттенком. Сосудистый рисунок париетальной и висцеральной брюшины малого таза усилен, могут быть точечные геморрагии. Серозный покров органов брюшной полости, как правило, не изменен. При явлениях пельвиоперитонита серозный покров матки, прилежащих петель тонкой и толстой кишки гиперемирован, отечен, с выраженной контактной кровоточивостью. Наблюдаются явления слипчивого процесса, в который вовлекаются петли кишечника, сальник, матка и маточные трубы. На серозном покрове органов видны нити фибрина.
Оперативное лечение может быть как органосохраняющим, так и направленным на полное удаление гнойного очага. У женщин молодого возраста и у нерожавших пациенток необходимо стремиться проводить реконструктивно-пластические операции. Вмешательство заканчивают санацией полости малого таза антисептическим раствором. В полость малого таза устанавливают дренажи с таким расчетом, чтобы в послеоперационном периоде можно было наладить систему санации и подведения антибиотиков.
Перекрут ножки кисты яичника. При перекруте ножки кисты яичника во время лапароскопии в полости малого таза определяется округлой формы, багрово-синюшного цвета образование, вокруг которого видны следы жидкого геморрагического выпота. Если с момента перекрута прошло достаточно много времени, то развиваются необратимые некротические изменения, и капсула имеет черный цвет. Образование легко смещается, и обнаружить ножку кисты, как правило, труда не составляет.
Хирургическая ножка кисты бывает различной длины, а диаметр составляет в среднем 1–1,5 см. Часто в зону перекрута вовлекаются угол маточной трубы, собственная и воронко-тазовая связка яичника. В данной ситуации выполняют аднексэктомию.
Гидатида — это тонкостенное, жидкостное образование на стенке маточной трубы. При лапароскопии определяются, как правило, несколько гидатид на ножке. Гидатиды имеют округлую форму, хорошо выраженную сосудистую сеть на поверхности, размеры их до 2 см в диаметре, содержат прозрачную жидкость. Удаление гидатиды особых трудностей не представляет.
Перфорация матки. Перфорацию матки во время лапароскопии диагностируют на основании следующих признаков. В полости малого таза видны малоизмененная кровь и сгустки. На серозном покрове матки визуализируется дефект с подтеканием крови из него в свободную брюшную полость. Перфорационное отверстие имеет, как правило, небольшой размер, соответствующий размерам кюретки или зонда. После удаления крови и сгустков из брюшной полости проводят гемостаз в биполярном режиме на фоне введения утеротонических препаратов и ушивают перфорационное отверстие.
Апоплексия яичника. При апоплексии яичника во время лапароскопии в полости малого таза определяются жидкая кровь и сгустки в различном количестве. После санации полости малого таза находят источник кровотечения.
При стигме овуляции на поверхности яичника виден дефект ткани размером до 1 см в диаметре, края дефекта втянуты внутрь. Часто разрыв белочной оболочки яичника прикрыт фиксированным сгустком (болевая форма), что не требует проведения каких-либо манипуляций. При выявлении кровотечения из дефекта (анемическая форма) показано проведение гемостаза.
При разрыве кисты яичника, наряду с кровью и сгустками, могут определяться различные включения: капельки жира (при зрелой тератоме), хлопья бурого цвета на серозном покрове прилежащих органов и на брюшине (при разрыве эндометриоидной кисты). Часто при разрыве эндометриоидной кисты в брюшной полости виден вязкий секрет бурого цвета (разрыв шоколадной кисты).
При разрыве кисты выполняют резекцию яичника в пределах неизмененных тканей или производят вылущивание кисты.
Наиболее сложно поставить дифференциальный диагноз между острой гинекологической патологией и острым аппендицитом. Червеобразный отросток может быть любой формы и длины и занимать любое положение в брюшной полости. Поиски червеобразного отростка целесообразно начинать с места слияния трех тений толстой кишки: здесь находится основание отростка. В норме червеобразный отросток с гладкой, блестящей поверхностью, верхушка его закруглена. При пальпации отросток легко смещается, мягкий.
При деструктивных формах червеобразный отросток утолщен, его серозная оболочка багрового цвета с налетом фибрина. При пальпации отросток ригидный, при смещении пружинит.
При вторичных изменениях червеобразного отростка, возникающих в результате воспалительного процесса в малом тазе, когда отросток отечен, гиперемирован, с усилением сосудистого рисунка, он остается мягким при пальпации и легко смещается, ригидность отсутствует.
Миома матки. В клинической практике нередко возникает необходимость провести дифференциальный диагноз между миомой матки, особенно субсерозной, и опухолью матки. При лапароскопии все виды миомы матки (кроме субмукозной и редко интралигаментарной) не представляют сложности для диагностики. При интерстициальной миоме видны места отхождения связок, маточных труб и неизмененный сосудистый рисунок. Форма матки зависит от расположения узлов. Субсерозные миомы, как правило, резко меняют конфигурацию матки, иногда она становится похожей на конгломерат «картофельных клубней». Миома может представлять трудности для диагностики, если она исходит из бокового ребра матки и располагается интралигаментарно. Инструментальная пальпация опухоли и смещение матки с помощью внутриматочного зонда в сторону, противоположную образованию, могут дать верное представление об источнике опухоли.
В некоторых случаях миома матки сочетается с воспалительным процессом в малом тазе. Лапароскопическая картина в данном случае характеризуется гиперемией серозного покрова матки и париетальной брюшины. Видна сеть расширенных сосудов, что в норме не наблюдается.
Миоматозные узлы с нарушением кровообращения имеют синюшно-багровый цвет, серозная оболочка их тусклая. Под серозной оболочкой определяются многочисленные кровоизлияния от мелкоточечных петехий до петехий диаметром 2–3 см. Как правило, видна реакция окружающих тканей: гиперемия брюшины, покрывающей соседние органы; выпот — от серозного до геморрагического, иногда с хлопьями фибрина.
Среди новообразований женских половых органов опухоли яичников находятся на втором месте. Их диагностика до настоящего времени представляет определенные трудности. Затруднения при дифференциальной диагностике опухолей и опухолевидных образований яичников чаще имеют место у больных со значительным ожирением передней брюшной стенки, а также у женщин, перенесших ранее гинекологические операции.
Ретенционные кисты обычно имеют небольшие размеры, тонкостенную прозрачную капсулу, через которую просвечивает гомогенное содержимое.
Параовариальные кисты различных размеров располагаются межсвязочно или у наружного полюса яичника. Всегда виден яичник: он расположен отдельно, сохранено его дольчатое строение, цвет белесоватый, видны фолликулы, иногда желтое тело.
Эндометриоидная киста яичника представляет собой образование с плотной, гладкой, непрозрачной капсулой голубовато-синюшного цвета. На капсуле и на брюшине малого таза видны отложения гемосидерина в виде коричневых («шоколадных») пятен. Вокруг них просматриваются отек, рубцовая инфильтрация тканей, местами кровоизлияния.
Дермоидная киста имеет неравномерную желтовато-белесоватую окраску, она очень плотная при инструментальной пальпации.
Фиброма яичника — это опухоль округлой или овоидной формы, с гладкой поверхностью, плотной консистенции, скудной васкуляризацией, в капсуле белого цвета.
При раке яичников величина опухоли может быть различной. Форма ее округлая, овальная или неправильная. Опухоль чаще мягкой консистенции, поверхность ее бугристая в виде цветной капусты. Точность лапароскопической диагностики опухолей яичников составляет 96,5%.
В заключение следует подчеркнуть, что диагностика острых воспалительных процессов внутренних половых органов должна основываться на сопоставлении данных анамнеза, клинических симптомов, данных лабораторных исследований и эндоскопической картины. Диагностическая лапароскопия нередко превращается в лечебно-оперативную, так как при многих острых воспалительных заболеваниях органов брюшной полости и малого таза, опухолях и опухолевидных образованиях яичников операции выполняют через лапароскоп. Благодаря этому значительно сокращается число послеоперационных койкодней, уменьшается количество послеоперационных осложнений, и пациенты в кратчайшие сроки возвращаются к обычной трудовой деятельности.
Н. Е. Чернеховская, доктор медицинских наук, профессор Д. П. Черепянцев, кандидат медицинских наук РМАПО, ГКБ № 52, г. Москва
Восстановление после гистероскопии матки
Восстановительный период после проведения гистероскопии делят на два этапа. В раннем восстановительном периоде происходит восстановление поврежденных при проведении процедуры тканей — слизистой оболочки матки, мышечной стенки, цервикального канала. Этот период длится около 2-3 недель.
Второй период занимает около полугода. В это время будет регенерироваться новый эндометрий, который должен отвечать возложенным на него функциям — разрастаться и отторгаться в процессе смены фазы менструального цикла.
Кровянистые выделения после гистероскопии
Умеренные кровянистые выделения возможны в первые 2-3 дня после гистероскопии. Это нормально, поскольку во время процедуры происходит травмирование цервикального канала, эндометрия и мышечного слоя матки. Постепенно выделения осветляются, приобретают желтоватый цвет и продолжаются еще около 2-3 недель. При развитии обильных кровотечений, следует немедленно обратиться к врачу, поскольку это может быть симптомом серьезных осложнений.
Болезненные ощущения после гистероскопии
Слабые и умеренные болезненные ощущения после гистероскопии являются вариантом нормы. Локализуются они внизу живота, могут отдавать в крестец или поясницу. Возникают они из-за растяжения полости матки и травмирования шейки. Для облегчения состояния рекомендуется назначать «сильные» НПВС типа кеторола или индометацина. Если боль нарастает, становится нестерпимой, следует немедленно обращаться за медицинской помощью, поскольку это может быть признаком серьезных осложнений.

Чтобы восстановительный период прошел благополучно, необходимо придерживаться нескольких правил:
- Принимайте все препараты, которые вам назначил врач. Как правило, речь идет об антибиотиках, которые назначаются с профилактической целью для предупреждения развития инфекций.
- Откажитесь от вагинального секса до следующих менструаций.
- На период кровянистых выделений лучше пользоваться прокладками. Тампоны категорически запрещены.
- Также во время восстановительного периода не рекомендуется пользоваться вагинальными свечами, таблетками и кремами.
- Воздержитесь от интенсивных физических нагрузок.
- Не забывайте о личной гигиене. Туалет половых органов должен осуществляться не реже 2 раз в сутки, а в идеале после каждого мочеиспускания и дефекации.
- Для предупреждения развития запоров, соблюдайте режим питания. Не забывайте о своевременном опорожнении мочевого пузыря.
Кольпоскопия
Врач-гинеколог направит пациентку на кольпоскопическую диагностику при неясных или неблагоприятных результатах цитологического исследования мазка, выявит при осмотре в зеркалах патологические очаги на слизистой влагалища, вульвы, шейки матки.
В результате осмотра с помощью кольпоскопа, мини-камера которого передает изображение на подключенный экран с увеличением в десятки раз, даже на ранней стадии выявляются следующие патологии:
- остроконечные кондиломы и папилломы на внутренних половых органах;
- генитальный герпес;
- эрозия, эктопия, эритроплакия, воспаление шейки матки;
- полипы канала шейки матки;
- дисплазия, лейкоплакия влагалища, шейки матки;
- эндометриоз;
- кисты;
- озлокачествление клеток слизистой вульвы и влагалища;
- рак шейки матки.
Достоинство этого диагностического исследования — безопасность для беременных. Беременность вызывает бурную гормональную перестройку, которая может спровоцировать патологию слизистой оболочки матки и вульвы. Кольпоскопическое обследование помогает диагностировать эти процессы на ранней стадии и оказать женщине и будущему ребенку необходимую медицинскую помощь.
Какие осложнения может вызвать гистероскопия
Как и при любом инвазивном вмешательстве, после гистероскопии возможно развитие осложнений. Наиболее грозное и опасное из них — это перфорация стенки матки, которая сопровождается кровотечениями. Для устранения перфорации требуется повторное хирургическое вмешательство для ушивания дефекта. При отсутствии лечения, может развиться перитонит.
Также могут быть и другие осложнения:
- Гематометра — скопление крови в полости матки из-за невозможности ее отхождения. Клинически проявляется нарастающими спазматическими болями внизу живота и ухудшением общего самочувствия. Для лечения могут применяться консервативные методы (назначение препаратов, улучшающих сокращение матки или спазмолитиков при патологическом сокращении шейки матки), или хирургические, при которых проводится повторное вмешательство с эвакуацией внутриматочного содержимого.
- Инфекционные осложнения. Они проявляются нарастанием температуры тела, симптомами интоксикации, болями внизу живота. Чуть позже присоединяются патологические выделения, которые могут иметь зловонный запах.
- Кровотечения. Возможны после лечебной гистероскопии, когда, например, производится удаление миоматозных узлов или полипов. При наличии обильных кровотечений, особенно если они длятся несколько дней, следует проконсультироваться с врачом.
В целом гистероскопия относится к малотравматичным вмешательствам и вероятность осложнений после нее гораздо ниже, чем при других, более обширных методах лечения.
Какие процедуры может выполнить гинеколог во время гистероскопии?
Гистероскопия — диагностическая процедура, однако, во время нее могут быть выполнены некоторые дополнительные манипуляции, в том числе лечебные:
- Биопсия — процедура, во время которой удаляют кусочек патологически измененных тканей и отправляют его в лабораторию для гистологического, цитологического исследования. Это позволяет установить более точный диагноз, подтвердить или исключить наличие в матке злокачественной опухоли.
- Гистероскопия позволяет удалять различные патологические образования, выступающие в полость матки, такие как полипы, миомы.
- Можно устранить источник кровотечения с помощью электрокоагуляции, низкой температуры (криохирургия).
- Установить устройства для контрацепции в маточные трубы.
В клинике «Евроонко» в Москве для женщин действуют специальные комплексные программы, например, гистероскопия с раздельным диагностическим выскабливанием шейки и тела матки. В стоимость услуги входит 6-часовое пребывание в комфортабельном стационаре, питание, и все сопутствующие процедуры.
Лапароскопия
Лапароскопическая гинекология позволяет с высокой точностью проводить диагностику состояния маточных (фаллопиевых) труб, яичников, шейки матки и эндометрия.
Для определения проходимости маточных труб в полость матки вводится окрашенный раствор, по его поступлению в брюшную полость через фаллопиевы трубы оценивается их состояние — наличие или отсутствие спаек, воспалительных образований. Наблюдение ведется с помощью видеокамеры лапароскопа, которая выводит увеличенное изображение на экран.
В ходе диагностической лапароскопии хирург-гинеколог может принять решение о рассечении спаек для восстановления проходимости фаллопиевых труб и тут же провести эту малоинвазивную операцию. При наличии воспалительного процесса, не поддающегося лечению и препятствующему не только зачатию ребенка традиционным путем, но и при помощи экстракорпорального оплодотворения, принимается решение об удалении маточных труб. Операция проводится при помощи лапароскопа под полным визуальным контролем с помощью специального миниатюрного инструментария.
Когда может выполняться гистероскопия?
Чаще всего врачи-гинекологи назначают гистероскопию в следующих ситуациях:
- Обнаружение атипичных клеток по результатам ПАП-теста.
- Вагинальные кровотечения в промежутках между месячными, в постменопаузе.
- Бесплодие — когда не получается забеременеть в течение года регулярной половой жизни.
- Частые выкидыши.
- Необходимость уточнить состояние матки при рубцах, миомах.
- Необходимость подтвердить или исключить определенные диагнозы с помощью биопсии.
Риски гистероскопии
В целом, это безопасная процедура. В течение двух дней после гистероскопии могут беспокоить небольшие кровянистые выделения из влагалища и спазмы в нижней части живота — это нормально. Более серьезные осложнения встречаются очень редко, не более чем в 1% случаев.
В «Евроонко» исследование выполняет высококвалифицированный специалист — Наталья Евгеньевна Левченко, онкогинеколог, профессор, доктор медицинских наук. В клинике применяется оборудование для гистероскопии ведущих мировых производителей, которое позволяет провести исследование максимально комфортно и безопасно.
Какие альтернативы есть у гистероскопии?
Гистероскопию можно заменить некоторыми другими диагностическими процедурами, но далеко не во всех случаях:
- Трансабдоминальное УЗИ органов малого таза через переднюю брюшную стенку помогает выявить заболевания, которые приводят к тазовым болям, нарушениям менструального цикла, вагинальным кровотечениям, бесплодию.
- Трансвагинальное УЗИ выполняется специальным датчиком, введенным через влагалище. Оно позволяет получить более информативные изображения матки и ее придатков.
- Аспирационная биопсия миометрия. Для этой процедуры не требуется гистероскопия: с помощью вагинальных зеркал визуализируют шейку матки и вводят через нее трубку, соединенную с аспиратором.
Все эти исследования не настолько информативны, как гистероскопия. Однако, если начать диагностику с них, в ряде случаев эндоскопическое исследование матки может не потребоваться. Иногда эти методы диагностики применяют как альтернативу, если для гистероскопии по тем или иным причинам имеются противопоказания.
Запись на консультацию круглосуточно
+7+7+78