Ревматоидным артритом болеют миллионы человек по всему миру, но в качестве лечения мы можем предложить пациенту только симптоматическую помощь. Остановить или замедлить разрушение суставов и сделать жизнь пациентов максимально комфортной — вот задачи, которые стоят перед научным и медицинским сообществом. Но для этого необходимо глубокое понимание биологии процесса, сковывающего движения пациентов. В этой статье мы попробуем разобраться в медицинских, биологических и социальных вопросах, которые задает нам ревматоидный артрит.
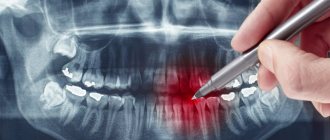
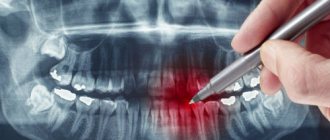
Классификация заболевания по рентгенологическим стадиям
Патогенетическим механизмом развития ревматоидного артрита является аутоиммунная перекрёстная реакция. Антигенная структура гемолитического стрептококка, относящегося к группе В, по своему строению сходна с соединительной тканью организма человека.
При инфицировании микроорганизмом (острый или хронический тонзиллит, пиелонефрит, кишечная патология) возможно повреждение выработанными антителами собственных тканей. В первую очередь страдают суставы. С каждой новой ревматической атакой область поражения расширяется и изменения становятся необратимыми и тяжёлыми.
На ранних стадиях при первых признаках на рентгенограмме можно и не выявить изменений. Но чем дальше прогрессирует процесс, тем явными становятся повреждения. Выделяют четыре рентгенологические стадии патологии.
Первая стадия
Первая стадия характеризуется как самая лёгкая, изменения обратимы и излечимы. Клинически пациент жалуется на утреннюю скованность в движениях кистей, визуально отмечаются отеки в районе мелких суставов пальцев рук. Чаще признаки связывают с недавно перенесённой инфекционной патологией (ангиной, тонзиллитом, инфекцией мочевыводящих путей, стрептодермией и др.).
Первая стадия
Первыми страдают мелкие суставы кистей рук, стоп. Рентгенологические признаки первой стадии ревматоидного артрита:
- преимущественное воспаление мягкотканого компонента, имеющее вид уплотнений структур над поражённым суставом;
- незначительное сужение межсуставной щели, которое не визуализируется на рентгеновском снимке;
- начальные проявления остеопороза в виде локальных просветлений костных структур и разрыхления только суставных поверхностей.
Вторая стадия
Клинически вторая стадия проявляется в виде сильной тугоподвижности рук в течение нескольких часов, преимущественно утром и к вечеру. Изменения более выражены, проявляются в виде отёчности и видимой деформации, манипулятивные движения кистей значительно затруднены (пациенту трудно вдеть пуговицу в петлю, нитку в иголку, завязать шнурки).
Вторая стадия
В области суставов пальпируется уплотнение, часто присоединяются кожные проявления в виде ревматоидных узелков, кожа над ними гиперемирована. Боли в ногах носят острый характер, ходьба затруднена, наблюдается хромота.
Вторая рентгенологическая стадия заболевания разделяется на две подгруппы, в зависимости от степени повреждений в виде эрозии суставной поверхности:
- Какие есть стадии ревматоидного артрита, и чем они отличаются?
- подгруппа А второй рентгенологической стадии характеризуется отсутствием эрозий на суставных поверхностях, на снимке выявляют околосуставной остеопороз в виде кист (локальные просветления костных структур), участков костных уплотнений и более заметное сужение щели между суставными поверхностями;
- подгруппа Б второй рентгенологической стадии патологии помимо основных проявлений характеризуется появлением эрозий поверхностей суставов, не более, чем в четырёх местах.
Третья стадия
Клинически характеризуется полной неподвижностью мелких суставов. Патология распространяется на крупные: лучезапястные, локтевые, коленные, голеностопные, верхний плечевой пояс и даже межпозвоночные сочленения в редких случаях. Пациент испытывает затруднения при ходьбе вследствие выраженного болевого синдрома и тугоподвижности коленных суставов.
Третья стадия
Происходит деформация кистей в виде «плавника моржа» (подвывихи пястно-фаланговых сочленений) или «шеи лебедя» (формирование стойких сгибательных контрактур пястно-фаланговых сочленений и переразгибание межфаланговых суставов), невозможность отведения большого пальца кисти. Больной не может выполнить простейшие манипулятивные действия руками, в том числе испытывает затруднения в удерживании чашки, ложки и так далее.
Кости становятся хрупкими из-за выраженного дегенеративного процесса. Учащаются случаи подвывихов, вывихов, патологических переломов. Заживление повреждений длительное, требует проведения оперативных вмешательств.
Третья степень ревматоидного артрита на рентгене:
- образование единого костного блока в районе мелких суставов кистей;
- более 5 участков эрозии костной ткани;
- сужения суставных щелей мелких и крупных суставов;
- появление остеопорозных кист;
- формирование кальцификатов мягких тканей (ревматоидные узелки), которые на снимке выглядят как участки затемнения округлой формы, диаметром до 2 см в районе мягкотканого компонента вокруг суставов (чаще кисти, локтевые, коленные).
Четвёртая стадия
Терминальная стадия ревматоидного процесса, которая необратимо инвалидизирует больного. Выполнение простейших бытовых действий невозможно из-за выраженного болевого синдрома и стойких контрактур суставов (неподвижность). У пациента атрофируются мышцы из-за отсутствия движений. Человек не может обслуживать себя самостоятельно (поесть, сходить в туалет) и требует регулярной помощи.
Четвёртая стадия
По результатам рентгенографии суставов выявляют следующие изменения:
- отсутствие суставной щели с уплотнением в области сочленения и формированием анкилозов (контрактур суставов) и субхондральных остеосклерозов (из-за усиления трения хрящевых структур при отсутствии суставной щели они кальцифицируются и склерозируются, становятся плотными, теряют амортизационные возможности);
- на суставных поверхностях формируются костные наросты — остеофиты, имеющие заострённую форму;
- остеопороз может перерасти в остеонекроз.
Локализации процесса
При ревматоидном артрите вначале обычно поражаются мелкие суставы кистей, пальцев рук и стоп. Внешний вид верхних х конечностей:
- пальцы кисти деформируются, часто имеют веретенообразную форму, форму «шеи лебедя» или «пуговичной петли»;
- развивается подвывих пястно-фаланговых суставов кисти, отчего она приобретает форму «плавника моржа»;
- при поражении локтевых суставов появляется их сгибательная контрактура (неподвижность);
- в области локтей можно прощупать небольшие безболезненные ревматоидные узелки;
- плечевой сустав обычно поражается вторично, при прогрессировании болезни появляется его припухлость, болезненность, усиливающиеся при движении.
Подробнее про артрит суставов пальцев читайте здесь.
Хруст в суставах — когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Внешний вид нижних конечностей:
Тазобедренные суставы поражаются редко.
Эрозии костей при патологии
Эрозии костных структур делят на три вида:
- Краевая или поверхностная — выявляется уже на второй стадии в суставах, где отсутствует хрящевая структура и трение более жёсткое.
- Компрессионная — происходит из-за усугубления процесса и провала кости в месте повреждения.
- Деформирующая — формируется из-за разрушения костной пластины, визуально наблюдается видимая деформация кости, характерна для 4 стадии патологии.
Единичные эрозии костей запястья
При появлении эрозий костей излечить заболевание практически не удаётся. Длительная многокомпонентная терапия помогает лишь приостановить прогрессирующий процесс.
Лечение и профилактика ревматоидного артрита
Лечением патологии занимается врач ревматолог. Лечение заболевания комплексное и многокомпонентное:
- Диетотерапия. В рационе должны преобладать продукты богатые кальцием (молоко, творог, свежие овощи и зелень), при избыточной массе тела существует необходимость в сбрасывании веса для снижения нагрузки на суставы нижних конечностей. Также полезны продукты, способствующие поддержанию хрящевых структур: желе, агар-агар, холодец, заливная рыба.
- Медикаментозное лечение.
- Патогенетическая терапия. Назначаются противовоспалительные препараты нестероидного («Диклофенак», «Нимесил») и стероидного ряда («Преднизолон», «Дексаметазон»), они помогают купировать болевой синдром и снизить воспаление. Для предотвращения аутоиммунного процесса назначаются цитостатики («Метотрексат», «Циклоспорин»), биологические препараты («Ритуксимаб», «Энбрел»).
- Этиотропная терапия. Применяются антибактериальные средства («Бициллин») для предупреждения рецидива стрептококковой инфекции.
- Симптоматическая терапия. Включает применение хондроитиновых препаратов и препаратов гиалуроновой кислоты для поддержания хрящевых структур, кальций с витамином Д3.
- Физиотерапия и лечебная гимнастика. Позволяет при помощи физических упражнений, электрофореза, магнитной терапии улучшить гемодинамику в области поражения, активизировать процессы регенерации.
- Оперативные методы. Применяются на крайних рентгенологических стадиях (третья и четвёртая) при наличии вывихов, контрактур и анкилозов, патологических переломов.
Профилактикой ревматоидного артрита является своевременное и правильное лечение инфекционных заболеваний и недопущения появления хронических очагов. На начальных стадиях (1-2) необходимо развивать мелкую моторику кистей, рук — это помогает избежать стойких изменений благодаря нормальной гемодинамике.
Таким пациентам рекомендовано начать вышивать, вязать, рисовать. Также требуется правильно питаться для профилактики дегенеративных патологий хрящевых и костных структур.
Ревматоидный артрит — серьёзная патология, которая на крайних стадиях развития приводит к инвалидизации пациента. Развиваться заболевание может как во взрослом, так и в детском возрасте. Прогрессирование приводит к ухудшению общего самочувствия и появлению стойких необратимых изменений в области суставов.
- Ревматоидный артрит: прогноз и продолжительность жизни
Течение и возможные осложнения
Выделяют несколько вариантов течения. У большинства детей ювенильный артрит протекает без осложнений, и наступает длительная ремиссия. При неблагоприятных обстоятельствах в дальнейшем могут быть рецидивы. Иногда юношеский ревматоидный артрит имеет непрерывно-рецидивирующее течение. Но своевременно назначенное лечение приводит к развитию стойкой ремиссии.
Если больному вовремя не будет назначено адекватное лечение, то возможно развитие серьезных осложнений:
- стойкого нарушения подвижности конечности с последующей инвалидностью;
- сердечно-легочной недостаточности;
- тяжелых нарушений зрения вплоть до слепоты, чаще встречается у девочек школьного возраста;
- амилоидоза внутренних органов, в результате длительно протекающего воспалительного процесса нарушается обмен веществ, в органах и тканях происходят изменения — в них откладывается амилоид – белково-сахаридный комплекс, приводящий к утрате органом своей функции (в наше время амилоидоз является редким осложнением);
- инфекционные осложнения – бактериальные и вирусные генерализованные поражения.
Насколько эффективно рентгенологическое исследование при РА
Ревматоидным артритом принято называть воспалительное заболевание суставов, которое является аутоимунным (иммунная система атакует клетки собственного организма, ошибочно воспринимая их как чужеродные и патологические). Причины, в связи с которыми развивается данная болезнь, точно не установлены. Считается, что спровоцировать РА могут:
- перенесенные человеком ранее инфекционные заболевания;
- воздействие на организм токсических веществ;
- частые травмы суставов;
- постоянные переохлаждения.
К факторам риска принадлежат и случаи ревматоидного артрита в семейном анамнезе. Прогрессируя, ревматоидный артрит поражает преимущественно мелкие суставы верхних и нижних конечностей симметрично. Сразу патологический процесс распространяется на синовиальную оболочку, потом – на хрящевые ткани, в итоге формируются множественные эрозии. Суставы деформируются.
Рентгенологическое исследование предоставляет возможность врачу установить степень поражения суставов и определить, насколько деформировались костные и хрящевые ткани. Используя снимок, специалист подсчитывает количество эрозий, которые образовались в костях.
В каких случаях показано и противопоказано рентгенологическое исследование
Рентгенограмма суставов назначается пациенту, если у него на протяжении некоторого промежутка времени имеются такие симптомы:
- болевые ощущения в суставах;
- ограниченная подвижность суставов по утрам;
- припухлость в области пораженного сустава;
- повышенный ревматоидный фактор, обнаруженный при анализе крови;
- наличие ревматоидных узелков (множественных подкожных узловатых образований вблизи костных структур);
- заметная невооруженным глазом деформация суставов.
Поскольку рентгеновское излучение является ионизирующим и способно негативно сказаться на развитии эмбриона в утробе матери и маленького ребенка, рентгенологическое исследование не рекомендуется назначать женщинам в период беременности и детям. Не проводится обследование пациентов, пребывающих в тяжелом состоянии, страдающих от эпилепсии, острых и хронических психических заболеваний. Но перечисленные противопоказания являются относительными.
Если лечащий врач решит, что польза, которую рентгенография принесет пациенту, позволив поставить диагноз, будет превышать возможный вред, он может в порядке исключения назначить процедуру.
Причины
Точные причины начала данного заболевания не установлены. Но известны основные причинные факторы:
- Наследственная предрасположенность
– встречаются случаи семейных заболеваний. - Влияние внутренних (эндогенных) факторов
– у большинства больных женщин и мужчин отмечается низкий уровень мужских половых гормонов; научно подтверждено, что после использования оральных контрацептивов (ОК) риск развития болезни снижается. - Влияние факторов внешней среды (экзогенных).
Возбудители инфекции запускают аутоиммунную реакцию – аллергию на собственные ткани организма. Это связано с тем, что некоторые инфекционные возбудители имеют в составе своих клеток белки, схожие с белками тканей человека. При попадании этих возбудителей в организм иммунная система вырабатывает антитела (IgG), которые по неизвестной науке причине становятся антигенами (чужеродными для организма веществами). На них вырабатываются новые антитела IgM, IgA, IgG (ревматоидные факторы), уничтожающие их. Нарастание количества антител сопровождается усилением воспаления. Некоторые возбудители выделяют вещества, способствующие разрастанию суставной синовиальной оболочки и ферменты, повреждающие ткани.
В результате целого комплекса причин клетки синовиальной оболочки начинают выделять воспалительные цитокины – белковые молекулы, инициирующие и поддерживающие воспаление. Развивается длительно протекающий воспалительный процесс, происходит разрушение хрящевой и костной суставной ткани, деформация конечности. Хрящевая ткань заменяется соединительной, появляются костные разрастания, нарушается функция сустава. Очень часто причиной развивающегося аутоиммунного поражения суставов является герпетическая инфекция – вирусы простого герпеса 1, 2 типа, цитомегаловирус, вирус Эпштейна – Барр (вызывает мононуклеоз) и другие возбудители, например, микоплазмы.
Предрасполагающие (запускающие, триггерные) факторы:
- травмы, заболевания суставов;
- переохлаждения, постоянное пребывание в сыром помещении или в сыром климате;
- нервные перенапряжения, стрессы;
- имеет значение наличие хронических очагов инфекции – тонзиллиты, кариозные зубы, любые инфекционно-воспалительные процессы;
- прием некоторых лекарств с мутагенными свойствами.
Стадии РА согласно классификации Штейнброкера
В современной медицинской практике наиболее часто используется классификация стадий ревматоидного артрита, разработанная Штейнброкером. Он основывался в своих исследованиях на обзорных рентгенограммах кистей и дистальных отделов стоп, выполненных в прямой проекции. С их помощью удалось выделить 4 рентгенологические стадии ревматоидного артрита, которые отражают характер прогрессирования заболевания.
Стадия 1
Данный этап является начальным. Он получил название околосуставного остеопороза (снижение плотности костной ткани). В патологический процесс вовлекаются суставы кистей и плюснефаланговые суставы стоп. На рентгенограмме визуализируется уплотнение мягких тканей, окружающих сустав. Костная ткань истонченная, рыхлая, обладает повышенной пористостью (это и есть признаки остеопороза). В ее структуре уже имеются кистообразные просветления. В числе рентгенологических симптомов первой стадии ревматоидного артрита может быть и сужение суставной щели.
Записаться на прием к ревматологу необходимо человеку, столкнувшемуся даже с незначительным ограничением подвижности суставов в утреннее время (приблизительно в течение 1 часа после пробуждения). На первой стадии могут иметь место также такие симптомы, как легкая припухлость тканей в области пораженного сустава, кратковременная боль в суставе при физической нагрузке.
Околосуставный остеопороз возникает как у взрослых, так и у детей. Заболевание может стремительно прогрессировать, а может остановиться в своем развитии на несколько лет, а затем активизироваться.
Стадия 2
Рентгенологические признаки ревматоидного артрита в начале второй стадии – это усиление остеопороза, множественные кисты в структуре костных тканей, а также уменьшение просвета суставных щелей. Данный этап называется стадией 2А, которая длится до того момента, пока не образуется первая эрозия, то есть повреждение кости. После этого начинается стадия 2Б, продолжающаяся до появления максимум 4 эрозированных участков.
Принято классифицировать все костные эрозии на 3 категории:
- Краевые поверхностные (формируются в тех зонах, где суставные кости не покрыты хрящевыми тканями).
- Компрессионные (сопровождаются провалом участка кости в связи с образованием кисты и прогрессом околосуставного остеопороза).
- Эрозии костной ткани замыкательных пластин (появляются там, где сустав соединяется со связками).
Деформация кисти или стопы на рентгеновском снимке еще не визуализируется.
На второй стадии ревматоидного артрита пациент сталкивается с ограничением подвижности суставов уже в течение нескольких часов в сутки. Во время физических нагрузок происходит усиление болевых ощущений.
Стадия 3
Данный этап развития заболевания характеризуется появлением множественных эрозий (от 5 штук). Вокруг пораженных суставов атрофируются мышцы. Кроме околосуставного остеопороза, уменьшения просвета суставных щелей, кист рентген-признаки ревматоидного артрита кистей рук включают еще вывихи и подвывихи суставов, их расширенную деформацию. К наиболее распространенным типам деформаций принадлежат:
- «пуговичная петля»;
- «лебединая шея»;
- «плавник моржа».
На снимках визуализируются признаки кальцификации (скопления избыточных солей кальция) в мягких тканях, окружающих пораженный сустав. Ими являются круглые и плотные ревматоидные узелки, диаметр которых составляет от 2 до 3 см.
При их пальпации болезненных ощущений у пациента не возникает.
Уровень плотности кальцификатов разный, и это хорошо видно на рентгенограмме. На данной стадии развития заболевания боль в суставах и их малоподвижность настолько прогрессируют, что выполнение многих действий требует значительных усилий.
Стадия 4
Последняя стадия РА проявляется обширным остеопорозом, распространением эрозий не только на поверхность суставов, но и на другие зоны костной ткани. На снимках отчетливо видно, что по краям суставов сформировались остеофиты (костные разрастания), имеющие различную форму (прямолинейную, волнообразную, с коротким или длинным основанием).
Четвертая стадия характеризуется также субхондральным остеосклерозом и анкилозом суставов. Признаком первого является наличие костного уплотнения под суставным хрящом, а второго – сращение сустава, вызывающее его полную неподвижность.
Боль в суставах уже не прекращается. На данном этапе больной может утратить способность самостоятельно обслуживать себя и получить инвалидность.
Лечебная физкультура при артрите коленного сустава
Ежедневная лечебная гимнастика при артрите коленного сустава помогает замедлить развитие заболевания и снизить нагрузку на сустав за счет укрепления мышц и соединительной ткани. Также она снижает боль и дискомфорт, помогает сохранить и даже восстановить подвижность в суставе.
Примеры упражнений при артрите коленного сустава:
- Встаньте ровно, спиной к стене. Поднимите ногу вбок, так, чтобы голень касалась стены, а большой палец был повернут вперед, а затем опустите.
- Сложив руки на груди, сядьте на стул, держа спину прямой. Медленно поднимитесь со стула, а затем также медленно опуститесь.
- Стоя прямо, поднимите лодыжку за спиной так, чтобы пятка касалась ягодиц. Не помогайте себе руками, если это не указано в упражнении при артрите коленного сустава! Через 3 секунды опустите ногу.
- Лягте на бок на полу и подложите согнутую руку под голову. Согните ногу в коленном и тазобедренном суставе примерно на 90° и поднимите колено вверх, насколько возможно.
- Лежа на животе, упритесь предплечьем в пол перед собой. Согните противоположную предплечью ногу в колене и, ухватив рукой щиколотку, медленно потяните ногу наверх. Во время гимнастики при артрите коленного сустава мышцы на передней стороне бедра должны тянуться. Затем перевернитесь на спину и, придерживая ногу под коленом, подтяните ее к груди, ощущая, как тянутся задние мышцы.
- Выполняйте упражнение “велосипед лежа” до появления ощутимых признаков усталости. Избегайте резко выбрасывать ногу вперед — если мышцы ног недостаточно сильные для продолжительной работы, лучше вернитесь к упражнению позже.
Все упражнения при артрите коленного сустава нужно выполнять по 15 раз на каждую ногу или (например, “велосипед”) не менее 1 минуты.
Создание индивидуального комплекса упражнений при артрите коленного сустава и обучение правильной технике выполнения должны проводиться квалифицированным инструктором.
Обратите внимание, что занятия лечебной физкультурой при артрите коленного сустава допускаются только в состоянии ремиссии. При обострении артрита желателен покой.
Отличаются ли рентгенологические признаки РА и других разновидностей артрита
При помощи рентгенограммы врач имеет возможность провести дифференциальную диагностику между различными видами воспалительного заболевания суставов. К примеру, при подагрическом артрите на рентгеновских снимках визуализируются кристаллы уратов (скопления мочевой кислоты).
Местами локализации кристаллов являются периартикулярные ткани, суставная щель.
На концевых частях эпифизов (край трубчастой кости) можно заметить наличие склеротической каймы, в кортикальных слоях – кистообразных дефектов. Мягкие ткани вдоль пораженных суставов увеличены, суставная щель расширена.
Рентгенологические признаки псориатического артрита иные. Остеопороз, который является неотъемлемым спутником РА, в данном случае имеет место только при мутилирующих формах заболевания. Псориатический артрит сопровождается появлением эрозий в дистальных межфаланговых суставах. Образуются такие поражения в краевых зонах суставов, а потом распространяются к центру.
Верхушки терминальных и средних фаланг сточены, суставная поверхность вогнута, в связи с чем возникает визуальный эффект «чашки с блюдцем» или «карандашей в стакане».
Рентгенологические признаки плечелопаточного периартрита (воспаления мягких тканей вокруг плечевого сустава) – это наличие отложений мелких кристаллов кальция (калькулезный бурсит), остеопороз головки плечевой кости (особенно ярко данный симптом выражен при анкилозирующей форме заболевания, связанной со сращением сустава и, как результат, его полной неподвижностью).
Альтернативные методы диагностики ревматоидного артрита
Если классическая рентгенограмма не позволила специалисту поставить диагноз и составить программу лечения, для более четкой визуализации костных тканей может быть назначена компьютерная томография (КТ). Она также основана на использовании рентгеновского излучения, но изображения, получаемые во время этой процедуры, являются не плоскими, а объемными, послойными и более точными. Поэтому на них видны даже минимальные изменения в тканях. Однако КТ связана с большей лучевой нагрузкой на организм пациента.
Для оценки степени вовлеченности в патологический процесс мягких тканей, окружающих пораженный сустав, назначают магнитно-резонансную томографию (МРТ). Она также позволяет, как и КТ, получать объемные снимки, но предусматривает воздействие на пациента магнитным полем и радиочастотными импульсами. Известно, что рентгеновские лучи имеют свойство хорошо накапливаться в костных тканях и беспрепятственно проходить через мягкие. Поэтому если характер изменений последних на рентгене виден плохо, то МРТ отображает их в максимально полном объеме.
Более чувствительно к выявлению эрозий в суставах, по сравнению с рентгенографией, ультразвуковое исследование (УЗИ). Также его назначают тем пациентам, которым нельзя проводить рентген, КТ, МРТ, так как противопоказаний УЗИ не имеет. Таким образом, сказать однозначно, какой из методов обследования при ревматоидном артрите является лучшим, невозможно. Выбор способа диагностики осуществляется лечащим врачом на основании симптоматики, с которой к нему обратился пациент.
Как лечат ревматоидный артрит в клинике «Парамита»
Специалисты нашей клиники разработали собственный подход к лечению ревматоидного артрита. Это сочетание наиболее передовых западных и традиционных восточных методик.
Сначала проводится обследование больного. Применяются лабораторные, инструментальные и восточные методы диагностики ревматоидного артрита. Затем лечащий врач составляет индивидуальный план лечебных мероприятий. В нашей клинике применяются следующие методы лечения РА:
- медикаментозная терапия – используются комбинации самых современных лекарственных средств и передовых методик;
- фитотерапия и отдельные методы народной медицины – умелое их сочетание с медикаментозной терапией позволяет снизить лекарственную нагрузку на организм;
- физиотерапевтические процедуры – ускоряют процесс выздоровления;
- лечебная гимнастика, кинезитерапия, массаж – улучшают кровообращение, предупреждают разрушение сустава и атрофию мышц;
- PRP-терапия (плазмолифтинг) – современный метод стимуляции восстановительных процессов при помощи собственных тромбоцитов пациента, обработанных по специальной методике;
- рефлексотерапия (РТ) – воздействие на активные точки (АТ) на поверхности тела человека, связанные с различными органами и системами; наши специалисты прошли обучение в Китае и владеют всеми методами воздействия на АТ: иглоукалыванием, прижиганием, точечным массажем и многими другими; курсы РТ могут полностью избавить пациента от рецидивов заболевания;
- фармакопунктура – объединяет западные и восточные методы: современные лекарственные препараты вводятся в АТ, что многократно усиливает эффективность лечения.
Результатом такого лечения является длительная ремиссия, положительный прогноз и практически полное восстановление качества жизни пациента.
Совмещаем проверенные техники востока и иновационные методы западной медицины
Подробнее о нашей уникальной методике лечения артритов
Вывод
Рентгенологическое исследование является быстрым, недорогим и весьма информативным методом диагностики, позволяющим не просто выявить ревматоидный артрит, но и точно определить его стадию. Чаще всего рентген используется в качестве первичного обследования пациентов с симптомами РА. При необходимости с целью углубленной диагностики лечащий врач может принять решение о назначении больному иного инструментального метода исследования.
Понять, как далеко зашла болезнь, поможет рентген. Стадии ревматоидного артрита видны на нем, но точно определить проблему может только специалист. На поздних стадиях определить наличие проблемы по внешнему виду может почти любой человек — происходит деформация органов. Однако есть изменения, которые не видны невооруженному глазу.
Это:
- Уменьшение суставных щелей;
- Эрозия костей (то есть их истончение, появление «провалов»);
- Анкилоз (сращивание костей между собой).
Но поскольку болезней костей и суставов существует огромное множество, одного рентгена для постановки диагноза и определения стадии ревматоидного артрита недостаточно. Хороший врач дополняет его анализом крови.
Что будет, если не лечить
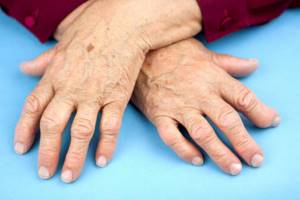
Стадии ревматоидного артрита
Если ревматоидный артрит не начать лечить своевременно, в дальнейшем он начнет быстро прогрессировать, что увеличивает риск развития возможных осложнений:
- деформации и утрата суставных функций, приводящие к инвалидности;
- изменению нервно-мышечной системы с нейропатиями и уменьшением объема мышц;
- поражению сердечно-сосудистой системы в виде васкулитов, эндокардитов, микроинфарктов;
- нарушениям со стороны почек с постепенным формированием хронической почечной недостаточности;
- поражениям органов зрения, в том числе язвенного характера;
- поражению плевры и легких — развитию плеврита и интерстициальной пневмонии;
- развитию анемии и системных тромбозов мелких кровеносных сосудов.
Анализы дополнительно к рентгену
Чтобы поставить диагноз «ревматоидный артрит», делают анализы на маркеры воспаления (то есть маркеры, которые показывают, что организм борется с ним) и на ревматоидный фактор. Однако важно не только сделать анализ, но и правильно истолковать его.
Анализ на маркеры воспаления. При положительном результате это может быть указанием на какую-то другую болезнь, не обязательно артрит. Какую именно — покажут дальнейшие исследования.
Анализ на маркеры ревматоидного артрита. Ставить диагноз по нему стоит с большой осторожностью, потому что он встречается у 5% здоровых людей (и показывает на предрасположенность к болезни, но не саму болезнь), и его нет примерно у 50% больных. То есть он является лишь косвенным доказательством наличия ревматоидного артрита.
Поэтому необходимы анализы и на другие болезни также. Если в результате обследования других возбудителей болезни не обнаружено, а рентген указывает на патологические изменения, врач ставит диагноз «ревматоидный артрит».
Общие клинические рекомендации
Для профилактики обострений ревматоидного артрита необходимо уменьшить активность патологического процесса. Достичь этого можно, если:
- Вести здоровый образ жизни, соблюдать режим дня, избегать стрессов и высоких нагрузок.
- Не курить, не употреблять спиртное.
- Регулярно выполнять упражнения, согласованные с врачом ЛФК.
- Соблюдать рекомендованную диету.
- Своевременно лечить сопутствующие болезни, устранять очаги инфекции.
- Своевременно проводить курсы противорецидивного лечения ревматоидного артрита.
Ревматоидный артрит требует серьезного подхода к лечению не только со стороны врача, но и со стороны пациента, который должен выполнять все врачебные рекомендации. В клинике «Парамита» вы найдете такой серьезный подход к делу. Главное, не затягивать с визитом к врачу!
Литература:
- Ревматология: национальное руководство. / Под ред. Е.Л. Насонова М.: ГЭОТАР–Медиа, 2008. 720 с.
- Каратеев Д.Е. Ретроспективная оценка многолетней базисной терапии у больных ревматоидным артритом // Научно–практическая ревматология. 2003. № 3. С. 32–36.
- Чичасова Н. В., Бродецкая К. А., Иголкина Е. В. и др. 18-месячное применение лефлуномида — клиническая эффективность, переносимость и влияние на прогрессирование эрозивного артрита у больных РА // Научно-практическая ревматология. 2004, № 2. Тезисы «Школы молодых ревматологов. № 11, с. 124.
- Smolen J. S., Landeve R., Breedveld F. C. et al. EULAR recommendation for the management of rheumatoid arthritis with synthetic and biological disease-modifying antirheumatic drugs // Ann. Dis. 2010, 69: 964–975.
- Emery P., Breedveld F. C., Hall S. et al. Comparison of methotrexate monotherapy with a combination of methotrexate and etanercept in active, early, moderate to severe rheumatoid arthritis (COMET): a randomized, double-blind, parallel treatment trial // Lancet. 2008, 372: 375–382.
- Dougados M., Emery P., Lemmel E. M. et al. When a DMARD fails, shoud patients switch to sulfasalazine or add sulfasalazine to continuing leflunomide? // Ann. Dis. 2005, 64: 44–51.
Темы
Суставы, Боли, Лечение без операции Дата публикации: 26.03.2020 Дата обновления: 17.11.2020
Оценка читателей
Рейтинг: 5 / 5 (2)
К чему приводит отсутствие своевременной диагностики по рентгену
Некоторые люди считают, что в связи со своим молодым возрастом не могут болеть ревматоидным артритом, особенно в поздней стадии. И это большая ошибка, потому что болезнь стремительно молодеет и возникает у тех, кому еще только 30 или 20 лет. Причины банальны — ухудшение экологии, неправильное питание, малоподвижный образ жизни.
Большую роль играет наследственность. Если в роду есть люди, болевшие или болеющие ревматоидным артритом, появление его симптомов — очень тревожный симптом.
Этиология (причины)
Этиология болезни полностью не изучена, но считается, что основной ее причиной является наследственная предрасположенность. Это доказывается случаями семейных заболеваний. Имеет значение также окружающая среда, в которой живет заболевший, особенности климата. Чаще развитие болезни происходит в сыром холодном климате. Но климат все же больше играет роль пускового фактора. Им являются и:
- инфекционные возбудители – бактерии, грибки, вирусы (ЮРА развивается через некоторое время после перенесенной инфекции);
- прививки – в ряде случаев заболевание началось начался после прививок от кори, краснухи и паротита;
- суставные травмы;
- переохлаждения;
- длительное пребывание под прямыми солнечными лучами, солнечные ожоги.
Какие признаки ревматоидного артрита видны на рентгене
На рентгеновском снимке врач может увидеть различные признаки болезни, которые не заметны при первом взгляде и осмотре. Делают рентген той части тела, на боль в которой пациент жалуется. Ревматоидный артрит может сконцентрироваться в одной части тела или поразить их все одновременно (кисти рук, пальцы ног, коленные суставы, плечи, локти). Чаще всего проблема начинается с конечностей.
На рентгене можно увидеть эрозию и воспаление. Насколько сильно они будут выражены, зависит от стадии заболевания.
Статистика заболеваемости
Ювенильный ревматоидный артрит (ЮРА) – это особая форма ревматоидного артрита, развивающаяся в возрасте до 16 лет. Он характеризуется острым началом, хроническим прогрессирующим течением, поражением одного-двух крупных суставов и внутренних органов.
Немного статистики:
- распространенность этой патологии в мире — 0,05 — 0,6%;
- число случаев заболевания в год на 100000 детского населения:
- в мире — 2- 19;
- в России 16,2.
В группе риска девочки-подростки 14 — 16 лет.
В России официально придерживаются классификации юношеского ревматоидного артрита по МКБ-10 (код М08).
Определение стадий ревматоидного артрита по рентгену
У врачей есть свои требования к тому, как ставить диагноз, которым они следуют. Так, например, стадию ревматоидного артрита определяют по тому суставу, который пострадал больше всего, судя по рентгену.
То есть, если поражение суставов ног соответствует 2 стадии, а суставов рук — 4, то пациент получит диагноз 4 стадия. Сама по себе она является весьма тяжелой, но, поскольку это касается не всего тела, а отдельных его частей, ситуация не так безнадежна, как может показаться на первый взгляд.
Разумеется, все это не может сделать не специалист, но при соответствующей подготовке человек может примерно понять, в каком состоянии находятся суставы. Однако для точной постановки диагноза и определения стадии нужен врач. Если есть сомнения в квалификации врача (он не заинтересован в лечении, назначает только мази и/или таблетки) можно тот же самый рентген показать другому специалисту.
Не нужно делать новый снимок (только если другой врач не будет на этом настаивать в связи с плохим качеством старого снимка или большим количеством прошедшего времени).
Все-таки каждый рентген — это облучение, хоть и небольшое.
Для вынесения суждения касательно стадии ревматоидного артрита ревматологи анализируют:
- Степень разрушения суставов, костей, хрящей на рентгене;
- Количество эрозий;
- Признаки воспаления на снимке;
- Наличие кист.
Но на очень ранних стадиях или в случае небольших эрозий сложно рассмотреть все подробности ревматоидного артрита на рентгенологических снимках. Тогда применяют МРТ. Разрешение у этого оборудования выше, и можно получить больше подробностей.
Формы ювенильного артрита
По характеру течения и преобладанию тех или иных симптомов выделяют следующие формы:
- Пауциартикулярный ювенильный ревматоидный артрит у детей в возрасте от года до 6 лет.
Самая частая суставная форма. Встречается в основном у девочек. Асимметрично поражаются один – два крупных сустава (почти всегда коленные). Характерно развитие уевита, появление в крови антинуклеарного фактора (АНФ) – антител к белкам клеточного ядра и специфических антител к тканям – ревматоидного фактора (РФ). Часто протекает благоприятно с длительными ремиссиями, но иногда переходит в полиартрит. У 40% детей возможны тяжелые суставные поражения. - Юношеский ревматоидный полиартрит серопозитивный.
Развивается в основном у девочек старше 8 лет. Поражаются суставы разного калибра. Чем ранее начинается заболевание, тем серьезнее прогноз, возможна инвалидизация. В крови обнаруживают РФ и АНФ. - Юношеский ревматоидный полиартрит серонегативный.
Встречается преимущественно у девочек в возрасте до 15 лет. Поражения суставов многочисленные, часто вовлекаются суставы шейного отдела и височно-челюстные. РФ в крови не обнаруживается. По течению эта форма похожа на взрослый вариант заболевания. Чаще протекает благоприятно, но иногда появляются стойкие нарушения функции конечностей. - Ювенильный ревматоидный артрит с системным началом.
Заболеваемость не зависит от пола и возраста. Начало острое с поражением суставов, лимфоузлов и внутренних органов. При системном ювенильном ревматоидном артрите могут одновременно поражаться любые суставы. Высокие концентрации РФ в крови. - Ювенильный идиопатический артрит.
Ззаболевание неустановленной этиологии. Одно из самых частых заболеваний. Диагноз ставится после исключения других форм ЮРА.
Диагностика ювенильных поражений суставов
Как выглядят стадии ревматоидного артрита на рентгене?
Первая стадия самая легкая, но даже ее можно заметить на снимке. Как уже было сказано, ревматоидный артрит чаще начинается с конечностей, поэтому делают снимки кистей, в которых происходят изменения. Признаки первой стадии артрита:
- Мягкие ткани вокруг пострадавших суставов утолщены;
- Сами кости более пористые, даже, можно сказать, рыхлые;
- Суставная щель сужена, но пока еще слабо.
На этой стадии человек чувствует, что ему сложнее двигать конечностями по утрам. Наблюдается легкая припухлость. Этих двух симптомов достаточно, чтобы начать бить тревогу и делать рентген. Причем симптомы могут проявиться как у взрослых, так и у детей. К ограничению подвижности утром может добавляться боль. Если диагностировать ревматоидный артрит на ранней стадии в юном возрасте, можно избежать его стремительного развития во взрослом и пожилом.
Вторая стадия. К уже существующим признакам добавляются кисты. Это наросты на костной ткани, которые деформируют руку и еще больше ограничивают ее подвижность. Суставная щель становится еще меньше. Растет остеопороз (хрупкость и рыхлость костей). Это то, что видно на рентгене. А в реальной жизни уменьшается подвижность и боль проявляется не только утром, но и днем.
Важно отметить, что вторая стадия подразделяется на 2 типа — 2А и 2Б. На этапе 2А ревматоидного артрита на снимке еще нет эрозии — выраженного повреждения кости, а на этапе 2Б они уже появляются. Самый распространенный тип эрозии — краевая, то есть по границе сустава.
Самыми уязвимыми являются участки, где хрящ не закрывает его. Еще один тип — провал участка кости, это называется компрессионная эрозия. Третий тип — разрушение замыкательной пластины (она соединяет связку с суставом). И если определить ревматоидный артрит 1 стадии по рентгену может лишь очень хороший специалист, то со 2 должен справится даже врач средней руки. В реальной жизни пациент страдает от боли при нагрузке.
Третья стадия ревматоидного артрита на рентгене характеризуется большим количество эрозий, а именно — более 5. Также врач отмечает, что мышцы атрофируются из-за ревматоидного артрита, в результате поражения тканей и ограниченной подвижности органа. Межсуставные щели еще уже. Появляются подвывихи и вывихи суставов, они уже зрительно деформируются.
В мягких тканях возле больных суставов на снимках можно увидеть узелки, которые формируются из солей кальция. Это называется кальцификацией. Узелки не только способствуют прогрессу болезни, но еще и вызывают болезненные ощущения при прикосновении. Это что касается рентгена. А в реальной жизни человеку уже приходится прилагать значительные усилия, чтобы выполнить простейшие бытовые операции.
Особенно данная стадия болезненна для тех, кто занимается спортом или физическим трудом, так как лишает возможности иметь полноценную нагрузку.
Все признаки, которые были упомянуты в описании предыдущих стадий, присутствуют и в рентгене 4, но в более выраженной степени. Появляются и новые.
Эрозии. На 4 стадии ревматоидного артрита на рентгене они видны не только на суставах, но и на костях. Суставные щели сужаются настолько, что происходит сращение костей (анкилоз). Возникают остеофиты. Грубо говоря, остеофиты — это наросты по краям суставов. Они имеют разную форму. Поначалу небольшие, а потом разрастаются все больше и больше.
Остеофиты меняют даже видимый невооруженным глазом вид конечности. Под хрящом сустава видно костное уплотнение. Оно называется субхондральным остеосклерозом. На самом деле данном уплотнение является попыткой организма защитить себя от разрушения, поскольку хрящ разрушается, кости начинают тереться друг об друга.
И, чтобы не произошло их полного разрушения, организм провоцирует возникновение таких уплотнений, которые видны на рентгене. В реальной жизни человеку становится еще сложнее выполнять простейшие бытовые операции. Боль очень сильная, и ее сложно вытерпеть без приема обезболивающих.
Симптомы и виды артритов
Существует несколько оснований для классификации артритов, которые используются при постановке диагноза, уточнении причин и симптомов артрита суставов, а также подборе лечения.
По причине происхождения
По причине происхождения выделяют артриты, вызванные:
- Инфекционнымилипаразитарным заражением организма
. Реактивное воспаление суставов и околосуставных тканей, а также другие симптомы артрита могут возникнуть через 4-6 недель после заболевания, как ответ организма на жизнедеятельность самих возбудителей или массивное количество антигенов, выработанных для борьбы с ними. Также к инфекционным артритам относят генерализованные патологии, которые затрагивают больше 3-х суставов и связаны с протеканием хронических инфекций (туберкулез, сифилис, вирусный гепатит, ВИЧ и другие). Спровоцировать инфекционный артрит может и нежелательное разрастание микрофлоры в слепом отделе кишечника в постоперационный период, а также заражение глистами или простейшими. В редких случаях воспалительная патология возникает как ответ на проведенную вакцинацию (обычно встречается у детей). При проникающих ранениях и травмах, которые сопровождаются разрывами кровеносных сосудов, а также при укусах кровососущих насекомых в околосуставную область возможно прямое инфицирование суставной сумки. - Неинфекционными причинами
. Симптомы и причины артрита суставов могут зависеть от наличия в организме таких патологий, как: — новообразования (артрит развивается вследствие метастазирования в суставные или околосуставные ткани или из-за иммунного ответа организма на опухоль); — заболевания крови и кровеносных сосудов (анемия, геморрагии); — панкреатит, рак поджелудочной железы (вследствие влияния ферментов на синовиальную оболочку сустава); — кессонная болезнь вследствие несоблюдения техники безопасности при дайвинге; — метаболические нарушения (сахарный диабет, подагра); — гормональные изменения в организме (гормональные сбои, климакс у мужчин и женщин, возрастные изменения); — аллергия на пищевые продукты, лекарственные препараты, вакцины или химикаты, отторжение организмом протезов; — ушибы, растяжения и разрывы связок, мышц, сухожилий, переломы, а также другие травмы (в т.ч. повторяющиеся микротравмы, например, при работе с виброоборудованием); — износ сустава из-за нестабильности хондроцитов и других патологий хрящевой ткани; — однообразные нагрузки и неблагоприятное влияние климатических и санитарных условий на рабочем месте (в этом случае можно говорить о т.н. доброкачественном артрите, который уходит сам собой при смене условий). - Неуточненными причинами
. Как правило, к ним относят вторичные артриты, которые возникают на фоне аутоиммунных болезней( в т.ч. гепатита, ревматоидного полиартрита, амилоидозе, системных васкулитах и прочих). Поскольку причины этих заболеваний до сих пор не выяснены, сопутствующие им симптомы и виды артритов также имеют неуточненную этиологию.
По клиническим проявлениям
Артрит может затрагивать как мелкие, так и крупные суставы, ограничиваясь одним сочленением или поражая сразу несколько. Поэтому ревматологи подразделяют заболевание на следующие виды:
- моноартрит
(затрагивает только один сустав); - олигоартрит
(наблюдается в 2-3 суставах); - полиартрит
(возникает в 4 и более суставах одновременно).
По симптоматике
По степени выраженности симптомов артрита:
- артрит с острым течением
(характеризуется внезапным началом, сильными болями и быстрым прогрессированием); - артрит с хроническим течением
(развивается медленно, периоды ремиссии чередуются с периодами обострения, боль менее выражена, чем при остром артрите).

Существует множество симптомов артрита
Как распознать ревматоидный артрит на рентгене
Чтобы понять, что на рентгене отображены именно признаки ревматоидного артрита, нужно знать, как расшифровать снимок. Разберем, как выглядят определенные признаки на рентгене.
Уплотнение тканей вокруг пострадавшего сустава. Этот симптом виден еще на снимках 1, 2 стадии ревматоидного артрита. Ткани вокруг больной области выглядят более сглаженными, чем вокруг здоровой. Также они более прозрачны.
Кальцификаты. Это узелки, речь про которые шла выше. На рентгене они выглядят просто как тени или круглой формы образования. Необязательно, чтобы форма была округлой. При ревматоидном артрите могут быть и в виде черточек, и в виде небольших образований на краю сустава. При этом их плотность тоже может быть разной.
Некоторые только формируются, в то время как другие по плотности похожи на кость. Более явно кальцификаты видны на снимке МРТ.
Тендиниты и теносиновиты. Это уплотнение сухожилия или связки в том месте, где они прикрепляются к костям. Данный процесс также виден на рентгене. Дополнительный признак — кальцификаты вокруг таких уплотнений.
Остеопороз. Собственно разрушение кости, увеличение ее хрупкости, слабости. Пораженные остеопорозом участки кости/сустава как будто выглядят более прозрачными. Замыкательные пластинки выглядят более тонкими.
Суженая щель сустава. Определить, что она сужена из-за ревматоидного артрита, можно, только если есть аналогичный снимок здоровой руки. Врач может сделать это и без такого снимка, так как знает, каким точно должно быть соотношение. Однако при более поздних стадиях увидеть, что щель на рентгене значительно сужена, может и неспециалист.
Неровность суставной поверхности. Это могут быть как провалы, так и наросты. В первом случае речь идет об эрозии, во втором — об остеофите. Остеофиты имеют на рентгене разную форму при ревматоидном артрите. Но важно, что они меняют нормальную форму сустава на поздней стадии. Возможно искривление пальцев. Часто это видно и без рентгена, но снимок подтверждает подозрения.
Остеолиз. Встречается редко. Это процесс, при котором кость рассасывается в принципе. Соответственно, на рентгене она отсутствует на некоторых участках. Данный признак свидетельствует о большой проблеме и необходимости серьезного лечения ревматоидного артрита.
Если возникает некроз ткани (ее отмирание из-за недостаточного кровоснабжения), на рентгене этот участок более темный, похожий на тень. При этом данную тень окружает более светлый, чем цвет остальной кости, контур.
Косвенным признаком некроза при артрите является разрастание остеофитов.
Остеофиты. Наросты на краях суставов при ревматоидном артрите, речь о которых уже шла выше. Чем более серьезна стадия, тем больше остеофит. Таким образом, ответ на вопрос, виден ли артрит на рентгене — да.
Нельзя вылечить, но можно облегчить. Современные стратегии лечения ревматоидного артрита
Раз четкую мишень аутоиммунного процесса при ревматоидном артрите найти не удается, то и специфического лечения разработать пока нельзя. Можно лишь достаточно надежно купировать воспаление и стараться максимально долго поддерживать у пациента состояние ремиссии. Основные современные стратегии лечения направлены на подбор максимально эффективных противовоспалительных препаратов [20]. Ниже пойдет речь о различных их вариантах.
Нестероидные противовоспалительные препараты (НПВП), такие как ибупрофен и напроксен, уменьшают воспаление и снижают болевые ощущения. Они подавляют активность ферментов циклооксигеназ, которые способствуют выработке простагландинов — веществ, повышающих чувствительность рецепторов к медиаторам боли. К сожалению, у НПВП, как и у любого лекарства, есть побочные эффекты. В результате длительного приема этих препаратов (особенно если они не селективные — Ред.) может развиться поражение слизистой оболочки желудка и двенадцатиперстной кишки, что приведет к образованию язв и кровотечениям. Диарея и тошнота также иногда могут сопровождать лечение. Кроме того, подавление выработки простагландинов отрицательно сказывается на функционировании эпителия сосудов, что может привести к инфаркту миокарда, тромбозам и — из-за снижения почечного кровотока — к острой почечной недостаточности.
Кортикостероиды — еще один класс препаратов, уменьшающих воспаление и боль. К ним относится, например, преднизолон. Эти лекарства сильнее НПВП и, соответственно, имеют более серьезные и частые побочные эффекты, такие как сахарный диабет 1 типа [21], ожирение и ломкость костей, вызванная потерей ими кальция. В силу этого кортикостероиды назначают только тогда, когда выраженность симптомов ревматоидного артрита усиливается, а старые методы снятия боли уже плохо помогают.
Как обособленную терапевтическую группу обычно рассматривают так называемые базисные противовоспалительные препараты (БПВП). Очень важно для достижения наилучших отдаленных результатов, чтобы пациент начал принимать эти препараты как можно раньше. Дело в том, что эти средства обладают иммуносупрессивными свойствами, то есть способностью подавлять активность и деление иммунных клеток, а также клеток сустава. Соответственно, аутоиммунный процесс, в буквальном смысле съедающий пораженный ревматоидным артритом сустав, может быть ограничен на ранней стадии. Самыми распространенными и эффективными препаратами из БПВП являются метотрексат, лефлуномид и сульфасалазин.
Эффект от приема БПВП наблюдается у 60% пациентов с ревматоидным артритом, но развивается он очень медленно, поэтому курс приема препарата длится минимум шесть месяцев. Если же за время терапии больной не почувствовал улучшения, то ему, как правило, назначают комбинированное лечение сразу несколькими БПВП. Однако с этой тактикой нужно быть осторожным, так как она заметно повышает вероятность побочных эффектов.
Побочные эффекты БПВП, как правило, затрагивают желудочно-кишечный тракт и кроветворную систему. Дело в том, что БПВП подавляют пролиферацию наиболее активно делящихся клеток нашего организма, то есть иммунных клеток (на чём и основан их терапевтический эффект), но также и других клеток крови (например, мегакариоцитов, из которых образуются тромбоциты, и эритроцитов) и клеток эпителия кишечника, страдающих совершенно незаслуженно.
Биологические препараты — сравнительно новый метод лечения ревматоидного артрита. Они представляют собой антитела или же растворимые рецепторы и благодаря этому могут целенаправленно блокировать определенные молекулы, вовлеченные в развитие ревматоидного артрита. Такими «молекулами-мишенями» могут служить провоспалительные цитокины и рецепторы на поверхности иммунных клеток (рис. 6).
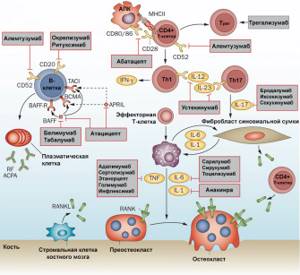
Рисунок 6. Схема иммунного ответа и основные биологические препараты, которые можно использовать в лечении ревматоидного артрита. Чтобы увидеть рисунок в полном размере, нажмите на него.
сайт
Наиболее распространены препараты, блокирующие провоспалительные цитокины, — антитела к фактору некроза опухолей (ФНО), интерлейкину-6 и интерлейкину-1. К первым относятся, например, инфликсимаб и адалимумаб — моноклональные антитела, связывающие ФНО. Для блокировки ФНО используют и этанерцепт — препарат, состоящий из растворимого рецептора ФНО и Fc-фрагмента антитела (IgG1). Терапевтическое антитело тоцилизумаб блокирует рецептор интерлейкина-6, что также способствует снижению воспаления. Анакинра — генно-инженерная версия белка IL1-RA, естественного антагониста рецептора интерлейкина-1. Присоединяясь к рецептору, анакинра блокирует проведение через него сигнала и, следовательно, запуск воспалительной реакции.
Как уже могли догадаться читатели, в терапии ревматоидного артрита просто невозможно было не воспользоваться средствами, блокирующими костимулирующий сигнал Т-клетке от антигенпрезентирующих клеток. На этом основано действие упомянутого ранее абатацепта, состоящего из молекулы CTLA-4 (блокатора костимулирующих молекул на поверхности антигенпредставляющих клеток) и Fc-фрагмента IgG1.
Поскольку не последнюю роль в патогенезе ревматоидного артрита играют В-клетки, то подавление их активности также может быть достаточно эффективной стратегией лечения. Применение ритуксимаба, препарата на основе моноклональных антител к CD20, приводит к селективному удалению зрелых В-клеток (плазматические клетки, вырабатывающие антитела, не затрагиваются) и уменьшению воспаления.
Применение биологических препаратов в сочетании с БПВП взаимно усиливает их терапевтический эффект, поэтому именно эти две группы препаратов стали самыми значимыми в лечении ревматоидного артрита. Увы, так обстоят дела не во всех странах. Высокая цена биологических препаратов сильно тормозит их повсеместное применение. В России стоимость, например, инфликсимаба составляет около 50 тыс. рублей за 100 мг. Этого недостаточно даже в качестве начальной дозы при лечении, которое предполагает получение пациентом препарата как минимум каждые два месяца в течение года и более [20].
К сожалению, биологические препараты тоже не лишены серьезных побочных эффектов, в первую очередь связанных с отсутствием селективности в блокировке молекул, важных для эффективного иммунного ответа. Применение таких препаратов может вызвать ослабление адекватного иммунного ответа при инфекции. Практически все биологические препараты содержат фрагменты антител, а это может вести к развитию аутоиммунного ответа, в котором они будут играть роль антигенов. Адресное действие и снижение иммуногенности самих лекарств — одни из важнейших задач, которые можно будет решить с помощью новых подходов к разработке биологических препаратов.
Постоянное наблюдение за пациентом с ревматоидным артритом и своевременное изменение стратегии лечения в случае неэффективности того или иного препарата может годами и даже десятилетиями поддерживать состояние ремиссии. Без должного лечения воспаление и связанные с ним симптомы развиваются достаточно быстро, и это может довести до хирургического удаления пораженных суставов.
Рентген или МРТ при ревматоидном артрите?
Перед теми, кто подозревает у себя наличие ревматоидного артрита, встает выбор: рентген или МРТ? Идеально применять оба метода в комплексе, дополнив их анализами. На первой стадии болезни рентген практически бесполезен, поскольку на нем слабо видны патологические нарушения. Если беспокоят неподвижность и боль по утрам, лучше обратиться к МРТ.
В то же время МРТ более дорогая процедура. Есть у магнитно-резонансной томографии и другой недостаток — снимок дает информацию о существовании проблемы, но по нему сложно определить, каким именно заболеванием суставов поражен пациент. Для классификации и подтверждения того, что это именно ревматоидный артрит, потребуется также рентген.
Список литературы:
- https://www.rmj.ru/articles/revmatologiya/stadii_rentgenologicheskih_izmeneniy_v_sustavah_pri_revmatoidnom_artrite/
- https://osnimke.ru/kosti-i-sustavy/revmatoidnyj-artrit-rentgen.html
- https://prorentgen.ru/kosti/kak-opredelit-stadiyu-revmatoidnogo-artrita.html
- https://mysustavy.ru/priznaki-i-stadii-revmatoidnogo-artrita-na-rentgene-i-mrt/