Эта информация разъясняет, чего стоит ожидать до, во время и после процедуры переливания крови. Переливание крови — это процедура, при которой кровь или клетки крови вводят в ваш организм. Вам может потребоваться переливание крови, если рак или лечение рака каким-либо образом повлияют на вашу кровь.
Некоторые люди могут не хотеть делать переливание крови по религиозным или другим причинам. У вас всегда есть право отказаться от лечения. Ваш медицинский сотрудник может порекомендовать переливание крови только в том случае, если он сочтет это необходимым. Вы можете потерять большое количество крови во время некоторых операций. Если не восполнить эту кровь, вы можете умереть.
Вернуться к началу
О крови
Кровь состоит из плазмы, красных кровяных телец (эритроцитов), тромбоцитов и белых кровяных клеток (лейкоцитов).
- Плазма — это жидкая часть крови. В ней содержатся все клетки крови. Вам может понадобиться переливание плазмы, если ваша кровь плохо свертывается.
- Красные кровяные тельца переносят кислород по всему организму. Вам может понадобиться переливание красных кровяных телец, если у вас низкое содержание красных кровяных телец (анемия). Это может помочь уменьшить головокружение, одышку или слабость (необычно сильное чувство усталости или утомления).
- Тромбоциты помогают образовывать сгустки и останавливать кровотечение. Вам может понадобиться переливание тромбоцитов, если у вас низкое содержание тромбоцитов (тромбоцитопения). Это может помочь остановить кровотечение или предотвратить слишком сильное кровотечение во время проведения операции или процедуры.
- Белые кровяные клетки противостоят инфекциям. Переливание белых кровяных клеток — редкая процедура, которая выполнятся в исключительных ситуациях.
Вернуться к началу
Какие препараты крови используются для гемотрансфузии?
Донорская кровь в чистом виде переливается редко, только в военно-полевых условиях. Чаще всего используются компоненты крови, а также приготовленные из них препараты:
- эритроцитарная масса, а также эритроцитарная взвесь, «отмытые» эритроциты;
- тромбоцитарная масса;
- лейкоцитарная масса, лейкоцитарная взвесь;
- плазма препараты иммуноглобулинов
Первые два вида обычно используют при массивных кровотечениях, а также при хронических анемиях, при опухолях с обширным разрушением тканей.
Донорские лейкоциты помогают бороться с иммунодефицитными состояниями, при которых риск очень тяжелой сопутствующей инфекции крайне высокий. Лейкоцитарная масса в настоящее время применяется достаточно редко.
Плазма используется для профилактики и лечения последствий массивных кровотечений таких, как ДВС-синдром, а также в комплексном лечении нарушений свертывания крови.
Препараты иммуноглобулинов используются при первичных иммунодефицитах, как ВИЧ, и при вторичных на фоне длительной химиотерапии с угнетением кроветворной функции костного мозга.
Кроме того, гемотрансфузии являются частью активной подготовки пациента к обширным хирургическим вмешательствам, проводимые с целью снижения рисков тяжелых осложнений во время операции.
Мы вам перезвоним, оставьте свой номер телефона
Сообщение отправлено!
ожидайте звонка, мы свяжемся с вами в ближайшее время
О донорской крови
В настоящее время для крови заменителей не существует. Кровь или клетки крови, которые вы получаете во время переливания, обычно сдает другой человек.
Иногда вы можете сдать собственную кровь, которую можно будет сохранить и влить вам в случае необходимости. Это называется аутодонорством. Для получения дополнительной информации ознакомьтесь с материалом Как стать собственным донором крови.
После сдачи крови ее проверяют на принадлежность к определенной группе. Также ее проверяют на:
- сифилис;
- гепатиты B и C;
- ВИЧ;
- вирус, связанный с очень редким видом лейкемии;
- вирус лихорадки Западного Нила;
- Trypanosome cruzi (паразит, вызывающий болезнь Шагаса);
- вирус Зика;
- бактерии (только тромбоциты).
Если по результатам анализов в ней обнаруживается любая из этих инфекций, кровь выбрасывается.
Целевое донорство
Целевое донорство означает, что кто-то сдает кровь или клетки крови специально для вас. Полученная в рамках целевого донорства кровь тестируется теми же способами, что и любая другая. Если по результатам анализов в крови будет обнаружен какой-либо из перечисленных выше вирусов, донор будет уведомлен об этом в частном порядке.
Красные кровяные тельца, сданные в рамках целевого донорства, хранятся в течение 25 дней. Тромбоциты, сданные в рамках целевого донорства, хранятся в течение 4 дней. После истечения этого срока их могут отдать кому-нибудь другому. Кровь также отдадут кому-нибудь другому, если группа крови донора не совпадает с вашей.
Вернуться к началу
Особенности процедуры гемотрансфузии в Международной клиники Медика24 у онкологических больных?
Львиная доля наших пациентов — это пациенты с онкологическими заболеваниями, получающими многократное химиотерапевтическое лечение и, в большинстве случаев, перенесших множество операций, поэтому для них существует особый порядок проведения плановой гемотрансфузии. Нарушения этого порядка мы не допускаем.
Во избежание рисков гемолиза или внутрисосудистого свертывания крови мы обязательно проводим индивидуальный подбор дозы эритромассы и тромбоконцентрата с помощью гелевых тестов в условиях банка крови. Для этого пациент приезжает к нам накануне, за 1-2 дня, и, мы делаем экспресс-тесты крови в присутствии пациента.
Результаты экспресс-тестов позволяют уточнить наличие или отсутствие показаний к гемотрансфузии и предварительной оценки требуемого числа доз препаратов. Кроме того, мы забрав кровь у пациента, и получив предоплату за препараты крови, отправляем образцы крови на гелевые тесты, а также на проверку показателей гемостаза (системы свертывания) крови, и инфекционную безопасность (тесты на сифилис, ВИЧ, гепатиты).
По получению индивидуально подобранных препаратов крови в течение 3-24 часов от момента получения результатов экспресс-тестов, мы проводим пробу на биологическую совместимость каждого отдельного препарата крови и каждой отдельной дозы с кровью пациента. Пробы проводятся как in vitro (в специальной плашке), так и путем введения небольшой, обычно 2-5 мл микродозы крови больному. В случае отсутствия пиретической или аллергической реакции мы вводим первую дозу. Последующие дозы крови вводятся с некоторым интервалом, от 20 до 40 минут, во избежание осложнений.
После окончания процедуры гемотрансфузии мы забираем кровь на контрольное обследование с целью оценки эффективности переливания крови и кровекомпонентов. Обязательно пациента до, во время и после гемотрансфузии осматривает врач-гемотрансфузиолог. Все данные наблюдений заносятся в карту гемотрансфузии.
Еще одним секретом нашей клиники при переливании крови онкологическим больным является активное использование стероидных гормонов для «прикрытия» возможных побочных эффектов гемотрансфузии, а также применение колониестимулирующих факторов — препараты, которые помогают организму производить эритроциты и лейкоциты самостоятельно.
Перед переливанием крови
Перед процедурой переливания мы определим вашу группу крови с помощью анализа, который называется «группа крови и резус-фактор». Для обработки анализа банку крови может потребоваться от 2 до 4 часов. Если у вас есть неожиданные показатели, это может занять больше времени. Основываясь на результатах вашего анализа на группу крови и резус-фактор, ваш медицинский сотрудник сможет удостовериться в том, что кровь или клетки крови, получаемые во время переливания, безопасны для вас.
Ваш медицинский сотрудник также обсудит с вами риски, связанные с переливанием крови. Вероятность возникновения аллергической реакции во время или после процедуры переливания очень мала. Наиболее частыми нежелательным реакциям относятся температура 100,4 °F (38 °C), озноб и сыпь. Их можно устранить с помощью лекарств. Реакции на переливание крови редко бывают опасными для жизни.
Вернуться к началу
Шамрай Владимир Степанович
Врач высшей квалификационной категории, заведующий гематологическим отделом.
Подробнее / Отзывы

ПЕРЕЛИВАНИЕ КРОВИ В ХИРУРГИИ. ПРАКТИЧЕСКОЕ РУКОВОДСТВО. Б.В.ПЕТРОВСКИЙ. БИБЛИОТЕКА ПРАКТИЧЕСКОГО ВРАЧА. МЕДГИЗ. 1954ГОД
Ошибки при определении групп крови, неправильная техника, несоблюдение правил консервации крови, недоучет противопоказаний к трансфузии — все эти погрешности могут вызвать ряд посттрансфузионных осложнений.
Статистики осложнений, наблюдающихся после переливания крови, в печати обычно не приводится, но смертность в связи с гемотрансфузиями опубликована в ряде стран.
Это снижение смертельных посттрансфузионных осложнений в СССР объясняется прогрессом организации переливания крови, усовершенствованием методики консервации, повышением общей квалификации врачей и медицинских сестер.
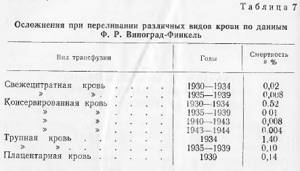
Интересные данные о процентах смертельных посттрансфузионных осложнений, наблюдающихся при переливании свежецитратной, консервированной, трупной и плацентарной крови.
Ниже приведена таблица Ф. Р. Виноград-Финкель об осложнениях при переливании различных видов крови (табл. 7).
ОПАСНОСТИ И ОСЛОЖНЕНИЯ ПРИ ПЕРЕЛИВАНИИ КРОВИ. ПОСТТРАНСФУЗИОННЫЕ РЕАКЦИИ
Таблица 7
Эта таблица свидетельствует о повышенном проценте осложнений после переливаний трупной и плацентарной крови, что отчасти объясняется сложностью организации переливаний этого вида крови. Самым безопасным методом является переливание консервированной крови.
Однако и при этом методе до сих пор еще встречаются отдельные осложнения. Знание их причин, клинической картины и исходов, способов профилактики и лечения абсолютно необходимо для каждого практического врача.
Классификацию посттрансфузнонных осложнений можно представить в следующем виде:
1) гемотрансфузионный шок, связанный с переливанием несовместимой крови;
2) посттрансфузионный шок при переливании совместимой в групповом отношении крови;
3) осложнения как следствие ошибок в технике переливания крови;
4) перенесение инфекции вместе с кровью донора.
Посттрансфузионные реакции должны быть выделены в особую группу и их следует рассматривать как осложнения только в отдельных тяжелых случаях.
Тогда они включаются во вторую группу.
Гемотрансфузионный шок как следствие переливания несовместимой в групповом отношении крови является серьезными весьма опасным осложнением.
В настоящее время, благодаря правильной организации дела переливания крови, риск возникновения гемо- трансфузионного шока почти полностью устранен. Однако при отклонении от правил определения совместимости крови, что может иметь место особенно в учреждениях, где переливание крови производится редко, подобные катастрофы все же наблюдаются. Гемотрансфузионный шок по тяжести проявления клинических симптомов может быть тяжелым, средней тяжести и легким.
Степень тяжести гтотраисфузионното шока зависит от ряда причин, из которых, повидимому, решающее значение имеет количество перелитой несовместимой крови и скорость ее введения. Так, например, количества иногруп- пной крови, не превышающие 20—30 мл, могут не давать особых последствий, кроме сильного озноба и повышения температуры. Однако и эти дозы несовместимой крови при поражении печени или почек могут оказаться смертельными (А. Н. Филатов).
В развитии гемотрансфузионного шока играют роль показания к переливанию крови, а также методика транс- фузии.Так, например, известно, что переливание несовместимой крови в процессе операции, производимой под глубоким наркозом, может вначале не вызвать симптомов несовместимости и только впоследствии проявляется признаками нарушения функции почек и других паренхиматозных органов. В эксперименте это было показано В. П. Березкиным и Т. Зальцманом в лаборатории, руководимой В. С. Галкиным. Опыты с переливанием чужеродной крови собакам, находящимся под наркозом (внутривенное введение 2—5% раствора новокаина), выполненные И. И. Федоровым, также показали отсутствие реакции животных на введение больших доз гетерогенной крови.
Н. И. Блинов (1949) приводит свое наблюдение ошибочной трансфузии 300 мл иногруппной крови больному, находившемуся под пентоталовым наркозом.
Переливание осуществлялось во время операции. Больному, у которого была кровь группы 0 (I), была введена кровь группы А (II). Никакой реакции на эту трансфузию не последовало. Вскоре после определения ошибки больному произведено переливание 300 мл крови группы 0(1) и 300 мл противошоковой жидкости, содержащей 10% спирта. Лицо больного в процессе второй трансфузии покрылось красными пятнами и он проснулся. Никаких жалоб он не предъявлял, однако в течение суток отмечалась гемоглобинурия и наличие белка в моче.
Мы наблюдали подобный случай в 1943 г., когда 200 мл несовместимой крови, введенной во время ампутации бедра, под наркозом, никакого отрицательного действия на больного не оказало. После операции в течение 3 суток отмечалось наличие белка в моче. Больной в хорошем состоянии через 2 недели был эвакуирован в тыл.
У другого больного, которого мы консультировали, после переливания 250 мл несовместимой крови под наркозом наблюдалась сильнейшая реакция, закончившаяся тяжелыми признаками гемотрансфузионного шока.
Таким образом, на основании клинических и экспериментальных наблюдений можно сделать вывод о том, что наркоз, вызывая процессы торможения в коре головного мозга и резко снижая рефлекторную деятельность организма, препятствует проявлению признаков гемотрансфузионного шока. Однако это наблюдается только при очень глубоком наркозе (И. И. Федоров) и, кроме того, несмотря на отсутствие рефлекторных проявлений шока, после трансфузий несовместимой крови под наркозом развивается тяжелая интоксикация, гемоглобинурия, поражение паренхиматозных органов, т. е. тяжелая картина белкового шока (Н. И. Блинов).
Медленный, капельный темп переливания иногруппной, несовместимой крови также замедляет развитие гемотрансфузионного шока и в значительной степени снижает силу проявления его симптомов.
Так, по данным Н. И. Блинова (1952), после быстрого введения иногруппной крови уже через 2—3 минуты появляются симптомы клинической гемолитической реакции у реципиента.
Такие же выводы следуют из работ Н. И. Блинова (1943) и И. Р. Петрова (1951), в которых указано, что клиническая картина гемотрансфузионного шока проявляется в тех случаях, когда производится введение иногруппной крови со скоростью 2—3 мл в минуту. Медленное переливание несовместимой крови не вызывает клинически выраженной реакции. Однако, как только быстрота введения этой крови увеличивается до 2—3 мл в минуту, появляются головокружения, затруднение дыхания и другие симптомы гемолитической реакции. Они опять прекращаются спустя 2—3 минуты после остановки вливания.
Все эти факты в значительной степени подтверждают основную роль нервно-рефлекторных механизмов в развитии гемотрансфузионного шока. Об этом также говорят наблюдения клиники гемотрансфузионного шока и действия лечебных мероприятий при нем.
Гемотрансфузионный шок в настоящее время встречается чрезвычайно редко;
тот, кто видел клинические проявления тяжелого посттрансфузионного шока, никогда не забудет его грозные симптомы. Обычно после введения 30—50 мл иногруппной крови сразу же отмечается ряд субъективных и объективных симптомов. Больной ощущает неловкость в поясничной области, стеснение в груди, звон в ушах. Появляются головные боли, боли в животе и, что особенно характерно, быстро усиливающиеся боли в пояснице. Боли эти могут быть чрезвычайно интенсивными — больной кричит, иногда теряет сознание.
Объективно можно зарегистрировать вначале резкое покраснение, а затем побледнение лица, цианоз губ, акроцианоз, одышку, беспокойство больного, учащение пульса до 100—120 и больше ударов в минуту, а также снижение максимального артериального давления до 70—80 мм. Некоторые авторы (А. Н. Филатов) придают большое значение именно этому признаку, который появляется в самом начале введения несовместимой крови.
При тяжелом шоке вскоре после переливания, через 20—30 минут, а иногда и в процессе его больной теряет сознание, появляется непроизвольная дефекация и мочеиспускание.
В редких случаях молниеносных форм шока смерть может наступить через 10—20 минут после трансфузии. Чаще все же боли утихают, сознание возвращается, улучшается сердечная деятельность, несколько повышается артериальное давление. В этом втором периоде шока отмечается повышение температуры до 40° и выше, лейкопения, сменяющаяся лейкоцитозом, гемоглобинемия (внутрисосудистый гемолиз), появляется желтуха (не всегда). Характерным для данного периода шока является прогрессирующее нарушение функции почек. Олигурия быстро сменяется анурией и затем, если не приняты своевременно меры, больной погибает в течение 1—2 суток при явлениях уремии,
Второй период шока в данных случаях характеризуется медленно наступающей олигурией, с выраженными изменениями мочи (повышение удельного веса, наличие белка, эритроцитов, цилиндров).
Желтуха бывает мало выражена и иногда отсутствует. Если не проводится активное лечение, состояние функции почек и паренхиматозных органов постепенно ухудшается, прогрессирует олигурия и через 3 5 дней больной погибает при явлениях уремии. Некоторые из больных, несмотря на выраженные признаки гемолитического шока, переносят это тяжелое осложнение.
В данном случае больной получил только 100 мл несовместимой крови, что, повидимому, и обусловило благоприятный исход этого тяжелого осложнения.
Легкая степень посттрансфузионного шока отличается от первых двух степеней более замедленным течением и сравнительно поздним проявлением симптомов.
Для примера можно привести следующую историю болезни.
Больная К., оперирована в одной из будапештских больниц в ноябре 1950 г. Под эфирным наркозом произведено кесарево сечение В конце операции перелито 300 мл крови группы AB(IV). Операцию больная перенесла хорошо. На следующий день после опеоации температура повысилась до 38 , отмечена рвота. 3 дня после операции появилась олигурия (мочи 500 мл, в моче белок, цилиндры).
Через день количество мочи уменьшилось до 200 мл за сутки, появились симптомы уремии, резко повысился остаточный азот крови. На 6 е сутки после операции больной было назначено лечение: (капельное массивное вливание изотонического раствора глюкозы, двусторонняя повторная поясничная новокаиновая блокада по Бишневскому). Постепенно стало увеличиваться количество мочи, прошли явления уремии и больная выздоровела.
Подобная слабо выраженная картина гемотрансфузионного шока
вернее посттраисфузионной уремии, ибо шока как такового здесь не было (вероятно, вследствие наркоза), встречается раньше других форм осложнений сравнительно редко. Однако и в этих случаях (если переливание крови не производится во время наркоза) все же удается отметить первые признаки катастрофы, которые регистрируются как необычно сильная реакция, вызывающая озноб неловкость или боли в поясничной области, повышение температуры, тахикардию. В дальнейшем наблюдаются нарушения функции почек, выраженные в большей или меньшей степени, а также связанные с ними уремические явления. Иногда такие степени шока могут проходить незамеченными, о чем имеются сообщения в печати.
Все сказанное о гемотрансфузионном шоке после введения несовместимой крови свидетельствует о том, что его причиной обычно бывает врачебная ошибка в определении группы крови и в методике переливания.
А А Багдасаров и М. С. Дульцин (1952) отмечают, что у некоторых больных с заболеваниями кроветворных органов иногда обнаруживается несовместимость их плазмы с эритроцитами одноименной группы крови донора. В таких случаях бывает трудно отделить ложную агглютинацию от истинной и поэтому подобным больным необходимо вводить капельным способом кровь универсального донора или заменять переливание крови введением плазмы или сыворотки.
Вопрос о наличии «индивидуальной несовместимости белков плазмы донора и реципиента»,
которому придавал большое значение А, А, Богомолец, в настоящее время решается отрицательно. Большинство осложнений при переливании крови зависит не от гипотетической «индивидуальной несовместимости белков», а от реальных причин: несовместимости групп крови, выработки антител при повторном введении резусположительных эритроцитов донора реципиенту с резусотрицательной кровью, трансфузии недоброкачественной, инфицированной крови и пр.
Таким образом, в настоящее время практически отрицается возможность так называемой обратной агглютинации сывороткой донора эритроцитов реципиента.
В последних работах отечественных и зарубежных ученых подтверждается значение резус-фактора в происхождении посттрансфузионных осложнений.
Повторные многократные введения резус-положительных эритроцитов больным, имеющим резус-отрицательную кровь, иногда приводят к образованию в крови реципиента резус-антител, что может вызвать агглютинацию перелитых резус-положительных эритроцитов. Выработка антител в организме реципиента при этом происходит медленно и не зависит от дозировки трансфузии. Длительные промежутки времени между трансфузиями усиливают явления сенсибилизации.
В современной литературе описано много тяжелых реакций,
связанных с повторным переливанием резус-несовместимой крови. Они напоминают гемотрансфузионный шок, вызванный введением иногруппцой крови, но отличаются от него поздним проявлением и стертостью симптомов. Так, по данным Ф. Р. Виноград-Финкель, из 10 тяжелых реакций подобного типа шок зарегистрирован только у 4 больных. Симптомы несовместимости в данных случаях обычно наступают не сразу, а через 30—40 минут, иногда через 2—3 часа и даже спустя 12 часов после трансфузии.
У женщин, имеющих резусотрицательную кровь, беременность резусположительным плодом также может привести к образованию антител. Переливание такой женщине резусположительной крови иногда вызывает явления гемотрансфузионного шока.
Поттер опубликовал (1944) сборную статистику осложнений после введения резуснесовместимой крови. Из 71 случая тяжелых реакций в 60 реципиенты были женщины и только в 11 — мужчины. 10 больных погибли от гемотрансфузионного шока.
В настоящее время профилактика гемотрансфузионного шока должна состоять в следующем.
Прежде всего необходимо, чтобы каждый врач в совершенстве знал все детали определения групп крови и методики переливания крови, лично определял (двукратно по двум сериям стандартных сывороток) группу крови донора и реципиента, даже при переливании консервированной крови. При этом необходимо строго выполнять правила определения совместимости крови: а) методику определения групп крови с тремя стандартными сыворотками, с добавлением физиологического раствора, б) пробу на индивидуальную совместимость и в) тройную оиологиче- скую пробу.
Необходимо подчеркнуть, что проба на индивидуальную совместимость и биологическая проба являются контрольными мероприятиями. Особенно надежна в этом смысле биологическая тройная проба. Для иллюстрации ее значения приведем следующий пример.
Больному Б. в апреле 1950 г. предпринято переливание А (II) одноименной группы крови с целью подготовки его к операции по поводу опухоли желудка. Первые 2 порции крови по 20 мл каждая не вызвали каких-либо последствий. После третьей порции крови (еще 20 мл) появился озноб, одышка, небольшой цианоз, чувство стеснения в груди. Трансфузия была прекращена, произведена проверка групп крови донора и реципиента. Оказалось, что врач, производивший определение группы крови, допустил ошибку принял псевдоагглютинацию за истинную.
При первых признаках необычной реакции, появляющихся во время биологической пробы или после нее, следует прервать переливание крови и еще раз проверить группу крови донора и реципиента.
В целях возможности установления ошибки всегда необходимо оставлять и сохранять в леднике в течение суток несколько миллилитров переливаемой крови.
Для профилактики осложнений, связанных с переливанием резуснесовместимой крови, рекомендуется у всех больных тщательно собирать сведения о произведенных у них ранее переливаниях крови и о том, как эти переливания протекали. При наличии в анамнезе реакций и осложнений, связанных с трансфузией крови, следует определить резус-фактор в крови реципиента и производить резусотрицательному больному введение только резусот- рицательной крови.
Особо осторожно нужно переливать кровь рожавшим женщинам, у которых в анамнезе имеются указания на сенсибилизацию к резус-фактору.
В целях ликвидации осложнений, зависящих от переливаний резуснетвместимой крови, необходимо в леднике, где хранится запас крови, иметь резусотрицательную консервированную кровь. При отсутствии таковой для трансфузии можно применять плазму или сыворотку любого донора.
В случае установления несовместимости крови вскоре после трансфузии нужно принять экстренные энергичные мероприятия, которые разработаны в СССР А. Н. Филатовым и А. В. Вишневским.
Прежде всего тотчас же следует произвести венепункцию и удалить 300—400 мл крови больного с одновременным переливанием ему желательно свежей или свежеконсервированной крови одноименной группы в том же количестве (метод А. Н. Филатова). При этом необходимо учитывать, что венепункция может быть безуспешной вследствие коллабирования вен и повышения свертываемости крови. В этих случаях рекомендуется быстро произвести венесекцию.
Сейчас же после этого мероприятия нужно произвести двустороннюю околопочечную новокаиновую блокаду по Вишневскому.
Больного поворачивают на бок. В область угла, образованного XII ребром и длинными мышцами спины, после кожной анестезии вводят перпендикулярно длинную иглу, которую продвигают на 5—6 см до около- почечной клетчатки. Во время продвижения иглы через нее все время вводят раствор новокаина. Правильное положение конца иглы достигается в том случае, если из нее не вытекает новокаин (раствор распределяется в рыхлой околопочечной клетчатке). Таким путем вводят по 100 мл 0,25% раствора новокаина в правую и левую околопочеч- ные области (рис. 74).
Кроме того, больному назначают внутривенные капельные вливания 4,5% раствора глюкозы в количестве 2— 2,5 л за сутки, а также инъекции морфина, камфоры, атропина.
В случае позднего выявления несовместимости крови после переливания (на вторые и больше сутки) кровопускание в количестве 200 мл следует произвести, но вместо цельной крови лучше ввести сыворотку или плазму (200—300 мл). Новокаиновая поясничная блокада здесь вполне показана. Также рекомендуется осторожное капельное вливание глюкозы (1,5 л за сутки).
Обычно все эти мероприятия бывают эффективными. До этой методики, разработанной советскими авторами, посттрансфузионный шок, по данным мировой литературы, заканчивался смертельно у 50—60% больных. В настоящее время редкие случаи шока, которые все же наблюда-
В последнее время отечественными хирургами и патофизиологами выясняются положительные качества внутривенного вливания раствора новокаина при данном осложнений.
В поздних случаях, особенно у ослабленных больных с нарушением функции печени и почек, прогноз может быть неблагоприятным.
Посттрансфузионный шок при совместимости групп крови донора и реципиента был предметом обсуждения на ряде конференций и съездов. А. А. Богомолец выдвинул оригинальную теорию коллоидоклазического шока, согласно которой белковая несовместимость плазмы донора и реципиента существует при каждом переливании. Каждая трансфузия крови, вполне совместимой в групповом отношении, всегда сопровождается коллоидоклазией. Однако коллоидоклазический шок, как уже было сказано, возникает редко — только в случаях значительно выраженной коллоидоклазии, сопровождающейся резкими изменениями в крови и в жизненно важных органах (А. А. Богомолец).
Мнение А. Н. Филатова о том, что так называемая белковая несовместимость крови практически встречается только при наличии ряда изменений в переливаемой крови (ее инфицировании, перегревании, денатурации), является правильным. Только такая точка зрения вооружает врача необходимыми сведениями о клинике посттрансфузионного шока, его профилактике и лечении.
Причины посттрансфузионного шока при наличии сов местимости групп крови донора и реципиента чаще всего связаны с инфицированием консервированной крови. При переливании свежецитратной крови и при прямом переливании этот вид шока обычно не встречается. Неопытный врач может ошибиться при определении пригодности консервированной крови и это чаще всего и является причиной катастрофы (А. Н. Филатов).
А. Н. Филатову удалось при этом доказать рост непатогенных микробов при бактериологическом исследовании посевов,
взятых из остатка перелитой крови и из крови больного, у которого развился посттрансфузионный шок. Второй причиной этога вида шока может быть перегревание крови (выше 40°) или повторное подогревание консервированной или свежецитратной крови—даже в пределах 38°, определяемых инструкцией. Разрушение белковой фракции крови в данных случаях всегда выражено, что вызывает сильную реакцию или даже шок.
Третьей причиной посттрансфузионного шока может быть изменение плазмы крови в результате недостаточной стабилизации или вследствие неправильного взятия крови, способствующего свертыванию ее (И. Р. Петров и Г. Касумов).
Таким образом, следует подчеркнуть, что все эти факторы, особенно инфекция, резко нарушают качество крови и приводят к тяжелым реакциям и осложнениям.
Имея многотысячные наблюдения над действием перелитой крови, мы могли убедиться, что большой опыт переливания крови коллектива медицинского учреждения приводит к резкому сокращению числа реакций и своевременной ликвидации посттрансфузионных осложнений.
Клинические симптомы посттрансфузионного шока этого типа отличаются некоторыми особенностями. При переливании инфицированной, недоброкачественной крови шок протекает даже более тяжело, чем при несовместимости групп крови. Обычно первые симптомы проявляются не сразу после переливания, а спустя 20—30 минут и позднее, хотя в отдельных случаях их можно бывает отметить в процессе проведения тройной биологической пробы. Первым признаком шока является тяжелый озноб, резко выраженный цианоз, тахикардия с падением артериального давления и повышением температуры до 40—41°. Нередко отмечается потеря зрения. Больной обычно теряет сознание, мечется, отмечается рвота, непроизвольное отделение мочи и кала. Боли в поясничной области у этих больных встречаются реже, чем при гемотрансфузионном шоке после введения несовместимой крови.
Чаще всего тяжелые явления интоксикации, анурия и уремия приводят к смерти этих больных в короткие сроки (через 10—20 часов).
Реже наблюдается торпидное течение белкового шока. Состояние сердечно-сосудистой системы улучшается, сознание возвращается, несколько снижается температура, больной успокаивается. Однако на следующий день температура опять повышается до 40°, что сопровождается потрясающим ознобом. Больной находится в тяжелом, как бы септическом состоянии, окраска кожи становится серо-желтой, резко уменьшается количество мочи, число лейкоцитов повышается до 30 000— 40 000, лейкоцитарная формула приобретает резкий сдвиг влево, появляются юные формы лейкоцитов, токсическая их зернистость. Постепенно, если не принимается решительных мер, наступает анурия и уремия, от которой больной обычно и погибает в течение 2—5 суток.
При переливалии не инфицированной, а денатурированной перегреванием и другими факторами крови все указанные симптомы бывают менее выражены.
Мероприятия, предупреждающие посттрансфузионный шок, описаны в главах, посвященных технике переливания. Прежде всего к «им относится самое строгое соблюдение правил взятия и консервирования крови, а также хранения консервированной крови и ее перевозки. Затем каждый врач, производящий трансфузию, должен обращать особое внимание на признаки пригодности консервированной крови при ее отборе перед переливанием. Врач сам лично должен осмотреть кровь перед трансфузией в при малейшем сомнении посоветоваться со старшим хирургом «ли отложить трансфузию и не переливать сомнительную кровь.
Повторное подогревание крови ни в коем случае допускать нельзя, и вообще кровь, которая была вынута из ледника и находилась в теплом помещении много часов, не подлескит переливанию. Следует строго придерживаться сроков пригодности консервированной крови, особенно в учреждениях, где нет большого опыта в переливании этого вида крови.
Необходимо с осторожностью относиться к крови, в которой имеется большое количество сгустков.
Небольшое количество сгустков не препятствует трансфузии (после фильтрования крови), но эту кровь следует переливать медленно, тщательно наблюдая за реакцией больного.
Наконец, следует подчеркнуть вред разведения крови различными жидкостями, чего нужно избегать вследствие опасности гемолиза.
При наличии первых симптомов посттрансфузионного шока после определения групп крови донора и реципиента и установления их совместимости необходимо сейчас же взять посев из крови донора и реципиента, а также произвести общие клинические исследования у больного.
Срочными мероприятиями в данных случаях являются: кровопускание (200—300 мл крови), капельное внутривенное вливание изотонического раствора глюкозы (2,5—3 л за сутки), новокаиновая поясничная блокада по Вишневскому и массивное введение пенициллина (до 1 000 000 единиц внутримышечно за сутки).
В дальнейшем, в зависимости от развития клинических симптомов, назначают антибиотики, диету, общеукрепляющие мероприятия.
За последнее время в клинической и экспериментальной хирургии широко используется внутривенное и внутриартериальное введение новокаина.
Исходя из данных, полученных многими авторами при введении новокаина в венозное русло (В. С. Галкин, М. А. Бубнов, И. Р. Петров и др.), можно предполагать, что новокаин, введенный в вену, на время уменьшает или даже выключает рефлекторную возбудимость сосудистой стенки. Этот метод в будущем может быть использован для профилактики и лечения посттрансфузионного шока.
Прогноз посттрансфузионного шока при переливании совместимой крови, несвоевременности и малой активности лечебных мероприятий обычно плохой. Применяя активное лечение, удается спасти жизнь самых тяжелых, казалось бы, безнадежных больных.
Аллергические реакции в связи с переливанием крови встречаются сравнительно редко. Они наблюдаются не только после повторных трансфузий, но и после первого переливания в результате сенсибилизации различными белками (А. А. Богомолец). Повидимому, при этом играет роль состояние нервной системы больного перед переливанием, диэта донора (Стюарт), не выясненное из анамнеза введение больному различных сывороток и пр.
В литературе до 1940 г. опубликовано несколько случаев смерти в результате посттрансфузионного анафилактического шока. Наблюдения советских авторов не говорят об особой опасности посттрансфузионной анафилаксии.
Обычно анафилактическая реакция после переливания крови выражается в сильном ознобе, повышении температуры до 38—39°, аллергическом высыпании на коже (крапивница), зуде и чувстве общего недомогания. Со стороны крови отмечается лейкоцитоз (10 000—12 000), повышенное количество эозинофилов (5—8).
Во время переливания крови
Когда все будет готово, медсестра/медбрат получит доступ к одной из ваших вен.
- Если у вас установлен центральный венозный катетер (ЦВК), например туннельный катетер в области грудной клетки или периферически вводимый центральный катетер (ПЦК), медсестра/медбрат использует его для проведения процедуры переливания крови. Это безболезненная процедура.
- Если у вас установлен имплантируемый порт, например MediPort®, медсестра/медбрат будет использовать его для переливания крови. В таком случае будет использоваться игла того же типа, что и для химиотерапии.
- Если имплантированный порт или ЦВК не установлен, медсестра/медбрат установит капельницу внутривенного введения в одну из вен.
После получения доступа к вашей вене, медсестра/медбрат начнет переливание. Эта процедура безболезненная.
Процедура переливания одной дозы красных кровяных телец обычно занимает 2–4 часа. Процедура переливания одной дозы тромбоцитов занимает 30–60 минут. Ваша медсестра/медбрат будет внимательно наблюдать за вашим состоянием во время всей процедуры переливания крови.
Вернуться к началу
Когда следует обращаться к своему медицинскому сотруднику?
Позвоните своему медицинскому сотруднику, если у вас:
- температура 100,4 °F (38 °C) или выше;
- озноб;
- покраснение лица и ощущение того, что лицо «горит»;
- сыпь или сильный зуд;
- затрудненное дыхание или одышка;
- боль в пояснице;
- тошноту (ощущение подступающей рвоты) или рвоту;
- слабость или предобморочное состояние;
- моча темного цвета.
Если у вас появилась боль в груди, сразу же позвоните по номеру 911.
Вернуться к началу