Цель исследования
Второй пренатальный (дородовый) скрининг проводится после 18-ой и до 21- 22 недели беременности и позволяет выявить серьезные нарушения в развитии плода (патологии), если таковы имеются. Исследование включает только УЗИ-диагностику. Анализируется развитие внутренних органов и анатомических структур. Ранняя диагностика патологий позволяет совместно с врачом выбрать наилучшую тактику дальнейших действий. При необходимости назначаются более детальные исследования.
Значение слова «скрининг» можно перевести, как «отбор», в том смысле, что отбираются женщины, которым может потребоваться более тщательное дальнейшее обследование.
По результатам скрининга важно соблюдать рекомендации врача. Некоторые выраженные изменения, выявленные на ранних сроках, спонтанно исчезают, но требуют наблюдения и контроля. Также можно избежать негативного влияния некоторых патологий и обеспечить малышу здоровую жизнь, если знать о них и вовремя оказать помощь.
В отличие от 1-го, 2-й скрининг беременных позволяет также определить пол малыша и еще раз убедиться в соответствии его размеров сроку гестации. Второй показатель дает возможность более точно спрогнозировать примерное время родов.
УЗИ-скрининг второго триместра
На втором плановом УЗИ специалист оценивает ход беременности и определяет, соответствует ли развитие плода параметрам нормы. Дело в том, что именно во втором триместре могут впервые проявляться признаки хромосомных аномалий (тяжелых отклонений в развитии), и врач должен быть очень внимательным, чтобы не пропустить их.
Во втором триместре, на сроке 20 недель, обычно определяется и пол ребенка. Но иногда будущим родителям приходится набраться терпения, чтобы подождать, пока малыш в матке повернется как надо.
Перечень обследований
Стандартный скрининг на II триместре включает проведение УЗИ. Ультразвуковая диагностика на II триместре позволяет исключить или подтвердить множество аномалий, которые не связаны с количеством хромосом. Среди них: пороки редукционного типа (отсутствие конечностей), пороки сердца, нарушения развития почек и ЖКТ, аномалии мозга спинного, головного. Именно на втором триместре формируются все важные функциональные органы и системы, что и позволяет выявить такие отклонения.
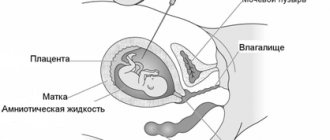
Также по УЗ-исследованию оценивается плацента, ее состояние, место прикрепления, объем околоплодных вод, измеряется длина шейки матки. Последний показатель (цервикометрия) покажет врачу вероятность развития риска преждевременных родов. Эти и другие показатели имеют важное значение в прогнозировании дальнейшего течения беременности.
Пренатальный скрининг: уточняющие тесты
«Плохой» результат пренатального скрининга — не редкость. В соответствии с Рекомендациями FIGO (2015)1, если вычисленный риск рождения ребенка с хромосомной патологией составляет 1:100 и выше, пациентке обязаны предложить проведение уточняющих тестов. Каждый раз, когда мы получаем «плохие» результаты, мы тревожимся вместе с пациенткой, но стараемся объяснить, что плакать пока рано. Уточняющие тесты чаще всего позволяют достоверно доказать, что малыш здоров.
— Там все девочки плакали, я одна была уверена, что все будет в порядке! — рассказывает мне беременная, гордо демонстрируя бумажку с результатом 46XY. У нас родится отличный здоровый мальчик без хромосомной патологии.
Да, вероятность того, что ребенок совершенно здоров, очень высока. Но если плод все-таки имеет генетические отклонения, об этом необходимо знать заранее. Консультирование в таких случаях проводят специалисты по медицинской генетике, которые могут подробно рассказать о результатах уточняющего тестирования и помочь родителям принять решение о сохранении или прерывании беременности.
По сути, уточняющих тестов всего два — инвазивный и неинвазивный
. Инвазивный тест — это вмешательство в окружающий плода мир для получения клеточного материала. Неинвазивный — исследование, которое проводится по крови матери. Безусловно, сдать кровь из вены после 10-й недели беременности — совсем не страшно, но очень дорого и не оплачивается фондом ОМС. Обе методики имеют свои ограничения, поэтому стоит рассмотреть их подробнее.
Инвазивные тесты
Инвазивные тесты выполняются высококвалифицированными специалистами. Задача тестов — получить клетки плода, чтобы изучить его хромосомный набор. В сроке 10–13 недель проводится биопсия ворсин хориона
. Через шейку вводится специальный инструмент, позволяющий отщипнуть небольшие фрагменты плаценты.
Если время для биопсии хориона упущено, в сроке 15–20 недель выполняют амниоцентез
— под контролем УЗИ тонкой иглой выполняют прокол и собирают небольшое количество околоплодных вод.
Обе процедуры имеют свои риски и 1–2%-ную вероятность выкидыша. Именно поэтому инвазивные тесты рекомендованы только в тех случаях, когда вероятность рождения ребенка с хромосомным заболеванием выше, чем 1–2 %.
Клетки, полученные при инвазивных процедурах, могут исследовать разными способами:
- кариотипирование
— исследование выполняют в течение 2 недель, хромосомы плода выстраивают в специальном порядке и убеждаются в том, что в наборе нет лишних или поврежденных; - FISH-метод
— быстрый способ исключить самые распространенные аномалии в 13-й, 18-й, 21-й паре и аномалии половых хромосом X и Y. Если найдены отклонения — обязательно проводится кариотипирование; - расширенный молекулярно-генетический анализ
, который умеет находить микроделеции — небольшие поломки хромосом, приводящие к серьезным заболеваниям; - специфические ДНК-тесты на конкретные заболевания
. Например, если здоровые родители являются носителями гена муковисцидоза, они могут передать ребенку по «больному» гену каждый и ребенок будет страдать тяжелым заболеванием.
НИПТ — неинвазивное пренатальное тестирование
Это совершенно новый метод, который постепенно входит в клиническую практику с 2011 года. Начиная с 9–10-й недели беременности выделяют плацентарные клетки (трофобласты) в крови матери и исследуют их ДНК. Этого оказалось достаточно, чтобы в очень раннем сроке беременности (до стандартного первого скрининга) с высокой точностью диагностировать хромосомную патологию плода.
Новый метод демонстрирует отличную эффективность. По данным исследователей, из 265 женщин с «плохими» результатами стандартного скрининга только у 9 пациенток действительно выявят хромосомную патологию плода2. Если патологию выявили с помощью НИПТ, инвазивные методы подтвердят заболевание у 9 из 10 плодов3.
НИПТ — достаточно дорогое исследование. Высокоточное определение пола ребенка — совсем небольшой бесплатный бонус метода. Конечно, чем больше параметров предстоит изучить, тем дороже анализ. Стандартная панель НИПТ с точностью 99 % позволяет исключить синдром Дауна, Эдвардса, Патау и аномалии половых хромосом (это большая группа заболеваний, когда вместо двух половых половых хромосом находят одну, три и даже четыре).
Самый дорогой вариант — расширенное исследование с микроделециями (маленькими поломками хромосом), позволяющее исключить/подтвердить 22q11.2 делецию (синдром Ди Джорджи), 1p36 делецию (синдром Ангельмана, синдром Прадера – Вилли, синдром кошачьего крика).
Например, 22q11.2 делецию плода у молодых мам выявляют чаще, чем синдром Дауна4, причем эту патологию могут не сразу заметить даже у новорожденных, а для нее характерны врожденные пороки сердца, аномалии строения нёба, задержка развития, шизофрения в молодом возрасте.
Кому стоит делать НИПТ
В интернете можно найти огромное количество показаний для проведения этого теста. Это и возраст матери 35+, и привычное невынашивание беременности, и случаи рождения таких деток в семье. На самом деле единственным показанием для проведения НИПТ является желание женщины
.
FIGO в 2015 году предложила использовать следующий алгоритм диагностики:
- при риске 1:100 и выше проводить сразу инвазивную диагностику, или сначала НИПТ, затем инвазивную диагностику тем, у кого получен аномальный результат;
- при риске от 1:101 до 1:2500 проведение НИПТ носит рекомендательный характер;
- при риске менее 1:2500 — углубленный пренатальный скрининг не показан.
Гораздо важнее понимать, в каких случаях использование НИПТ невозможно или нецелесообразно:
- переливание крови в анамнезе;
- пересадка костного мозга в анамнезе;
- онкологические заболевания матери;
- многоплодная беременность (три плода и более);
- двойня, в которой один из плодов замер;
- донорская яйцеклетка/Суррогатное материнство;
- наличие УЗ-маркеров хромосомных патологий (в этом случае НИПТ уже не нужен).
В этом случае очень сложно разделить, где чья ДНК (матери, одного, или второго, или третьего плода, донора крови либо тканей), поэтому результаты получаются неинформативными.
Неинвазивные тесты имеют различные фирменные названия (Panorama, Prenetix, Harmony, Veracity) и несколько отличаются по технике выполнения. Каждая компания тщательно лелеет свою «придумку» и считает, что их НИПТ гораздо лучше других.
Что надо учитывать?
Если первый скрининг выявил высокий риск хромосомных аномалий, важно понимать, что риск — это не диагноз. Но если женщина категорически против рождения ребенка с хромосомной аномалией (важно понимать, что на сегодняшнем этапе развития медицины такие болезни неизлечимы), проведение инвазивного теста обязательно. Прервать беременность после 12-й недели можно только по решению врачебной комиссии с серьезными аргументами на руках.
Если женщина принимает решение вынашивать беременность в любом случае, она вправе отказаться от дальнейших диагностических процедур. Вместе с тем более определенная информация поможет родителям подготовиться к рождению «синдромного» ребенка: найти группы поддержки в соцсетях, поговорить с родителями, воспитывающими таких детей, заранее составить план медицинского обслуживания.
Что касается выбора между инвазивными методиками и НИПТ, то важно понимать, что материалы инвазивного теста можно исследовать разными способами — и обнаруживать всевозможные заболевания. А методика НИПТ отвечает только на те вопросы, которые сформулированы врачом. Именно поэтому «последнее слово» все еще остается за инвазивной диагностикой, хотя ложноположительные результаты встречаются у любого вида тестирования.
Также родители имеют право полностью отказаться от проведения скрининга или любых уточняющих тестов. В этом случае достаточно подписать информированный добровольный отказ от вмешательства. Однако если женщина передумает и захочет все-таки выполнить тестирование, некоторые из них (те, которые проводятся строго в определенные сроки беременности) сделать уже не получится.
Оксана Богдашевская
Фото istockphoto.com
1. Best practice in maternal-fetal medicine. Figo Working Group On Best Practice In Maternal-Fetal Medicine // Int. J. Gynaecol. Obstet. 2015. Vol. 128. P. 80–82. [PMID: 25481030] 2. Norton M.E., Wapner R.J. Cell-free DNA analysis for noninvasive examination of trisomy // N Engl J Med. 2015. Dec 24; 373 (26): 2582. 3. Dar P., Curnow K.J., Gross S.J. Clinical experience and follow-up with large scale single-nucleotide polymorphism-based noninvasive prenatal aneuploidy testing // Am J Obstet Gynecol. 2014. Nov; 211 (5): 527. 4. Combined prevalence using higher end of published ranges from Gross et al. // Prenatal Diagnosis. 2011; 39, 259-266.
Исследуемые показатели и их нормы
Протокол скринингового УЗИ во втором триместре беременности состоит из нескольких частей:
- сведения о пациентке;
- ультразвуковая фетометрия (параметры плода);
- оценка анатомической структуры плода и эхографических маркёров хромосомных аномалий;
- описание плаценты, количество сосудов пуповины, признаки ротации (обвития) пуповины и количество околоплодных вод;
- заключение.
В этот раз на УЗИ оценивают не только размеры плода, но и его положение, состояние и развитие внутренних органов, костную структуру, (в т.ч. длину трубчатых костей ручек и ножек; бипариетальный размер – БПР – расстояние между буграми теменных костей; лобно-затылочный размер – ЛЗР – расстояние между самыми удалёнными углами лба и затылка), локализацию плаценты, количество околоплодных вод и место крепления пуповины.
Нарушение норм околоплодных вод может наблюдаться из-за наличия у плода генетических заболеваний или инфекционных. Оно также может негативно отразиться на развитии костной структуры крохи и его нервной системы. Нормальным для 20-ти недель беременности считается колебание показателя индекса амниотической жидкости (ИАЖ) – от 86 мм (нижняя граница) до 230 мм. Средний нормальный показатель – 141 мм (для 20-ти недель).
Анализируется место прикрепления плаценты в полости матки. Риск ее отслойки имеется, если плацента крепится в нижней части полости. Еще один важный показатель — длинна шейки матки. В норме на 20-й неделе длина составляет чуть больше 40 мм. и внутренний зев шейки матки закрыт (сомкнут).
Расширенная фетометрия является обязательной составляющей протокола скринингового УЗИ во 2-ом триместре беременности. Данные фетометрических измерений сравниваются врачом с нормативными показателями. Особого внимания заслуживают пациентки, у которых фетометрические данные выходят за нижнюю границу нормативных показателей, что может свидетельствовать о наличии ЗВРП (задержка внутриутробного развития плода).
Биохимический скрининг 2 триместра
Исследование крови не является обязательной составляющей второго перинатального скрининга. Повторно сдать кровь будущей маме рекомендуется в том случае, если результаты скрининга 1 триместра показали риск отклонений. Есть и другие ситуации, когда беременной женщине показано биохимическое исследование крови на 16-20 неделе:
- возраст 35+ у будущих родителей или одного из них – после 35 лет снижается качество половых клеток, растет вероятность генетических мутаций и врожденных отклонений у плода;
- выкидыши и замершая беременность в анамнезе;
- случаи рождения детей с генетическими отклонениями или синдромом Дауна в роду у кого-то из супругов;
В рамках исследования крови анализируются те же показатели, что и в первом триместре.
- Хронический гонадотропин человека (ХГЧ, часто называют гормоном беременности). Уровень выше нормы может быть при синдроме Дауна, пузырном заносе. Слишком низкая концентрация говорит о риске выкидыша и синдрома Эдвардса.
- Альфа-фетопротеин (АФП). К очень низкому уровню этого вырабатываемого ЖКТ плода белка могут привести синдромы Дауна и Эдвардса, гибель плода. Он также свидетельствует о повышенном риске выкидыша. Возможные причины повышенной концентрации – аномалии нервной трубки, синдром Меккеля, атрезия пищевода у плода. С другой стороны, к ней приводят инфекционные заболевания, которые будущая мама перенесла после зачатия.
- Свободный эстриол. Понижение уровня этого стероидного женского гормона говорит о вероятности гидроцефалии у плода, отсутствия головного мозга, синдромах Эдвардса, Дауна, Патау, других нарушениях.
Особенности подготовки и сроки проведения
Исследование не требует какой-то особой подготовки. Можно поесть, однако за три часа до проведения УЗИ не рекомендуется принимать в пищу цитрусовые, морепродукты и газированные напитки. Результаты измерений будут готовы практически сразу после проведения обследования. Буквально в течение нескольких минут после диагностики вам выдадут на руки протокол с полученными данными. Само исследование займёт около получаса времени. При обследовании во втором триместре обязательно учитываются данные первого пренатального скринига с 11-ой до 14-ой недели.
Назад к списку статей
Когда нужно сдавать анализ Пренатальный скрининг II триместра (14-20 неделя)?
1. Возраст старше 35 лет; 2. Наличие наследственных заболеваний у близких родственников; 3. Болезнь Дауна или другие хромосомные патологии плода при предыдущих беременностях; 4. Воздействие радиационного облучения, вредных факторов или приём лекарств с тератогенным эффектом одним из супругов накануне зачатия; 5. при пограничных результатах расчетного риска хромосомной патологии при скрининге первого триместра, а также, если скрининговое обследование первого триместра не было проведено в срок.