31.01.2020
Колесниченко Ю.Ю., врач УЗД, www.uzgraph.ru
По данным публикации в журнале Радиографика (RadioGraphics) за ноябрь 2015 — Normal and Abnormal US Findings in Early First-Trimester Pregnancy: Review of the Society of Radiologists in Ultrasound 2012 Consensus Panel Recommendations / Нормальные и ненормальные результаты УЗИ при ранней беременности в первом триместре: обзор Рекомендаций консенсус-панели Общества радиологов в ультразвуке 2012 г. — https://pubs.rsna.org/doi/10.1148/rg.2015150092
УЗИ органов малого таза и определение уровня бета-субъединицы хорионического гонадотропина (бета-ХГЧ) в сыворотке крови человека являются ключевыми для диагностики ранней беременности и ведения связанных с ней осложнений. Ультразвуковая визуализация на ранних сроках беременности должна быть в основном эндовагинальной, с трансабдоминальной визуализацией, используемой при яичниковых образованиях и документировании количества свободной жидкости. Эти диагностические тесты позволяют различать — маточную (МБ) и внематочную беременности(ВМБ), жизнеспособную и нежизнеспособную МБ, МБ с неопределенной жизнеспособностью и беременность в неизвестном месте — и способствовали заметному снижению смертности от внематочной беременности начиная с 1980х гг. Однако неправильное использование этих тестов и неправильная интерпретация результатов могут привести к непреднамеренному вреду потенциально жизнеспособным беременностям, таким как введение метотрексата при подозрении на внематочную беременность, когда на самом деле имеется недиагностированная МБ, что приводит к гибели эмбриона или клинически значительным врожденным дефектам. Учитывая большое количество беременностей в первом триместре, которые находятся под наблюдением УЗИ, нельзя недооценивать опасность ошибочного диагноза, потенциально наносящего вред жизнеспособным беременностям. В 2012 году Общество радиологов в ультразвуке созвало многопрофильную группу радиологов, акушеров и врачей неотложной медицинской помощи и установило консервативные критерии УЗИ для точного диагноза невынашивания беременности, чтобы минимизировать возможность нанесения вреда потенциально жизнеспособным МБ.
В этой статье рассмотрено нормальное развитие ранней МБ между 4 и 8 неделями гестационного возраста, а также диагностические критерии для нежизнеспособной и МБ с неопределенной жизнеспособностью. Из-за различий в качестве изображений УЗИ, полученных на ранних сроках беременности, стандартного отклонения измерений и отклонений в развитии человека, критерии являются консервативными, и подчеркивается концепция «бдительного ожидания» при потенциально ранней внематочной беременности. Кроме того, эта статья иллюстрирует показатели плохого прогноза и рассматривает ведение беременности в неизвестном месте. Рассмотрена роль последующего УЗИ малого таза и мониторинга уровня бета-ХГЧ.
Задачи УЗ-исследования в период беременности
Содержание статьи
Ультразвуковое исследование — наиболее точная и эффективная оценка состояния беременной и плода на разных гестационных сроках. Женщина проходит его впервые, узнав о беременности, и затем еще несколько раз на протяжении вынашивания.
Беременная женщина должна пройти как минимум три плановых скрининговых УЗИ в обязательном порядке: в период 10-14, 20-24, 32-34 недель.
УЗИ может потребоваться и на более раннем сроке или непосредственно перед родами — внеплановое обследование назначается при сомнительном диагнозе или при повышенных рисках осложнения беременности.
Наблюдая течение беременности по неделям, врач преследует следующие цели:
- подтверждение беременности;
- наблюдение за развитием плода, его размерами и весом;
- оценка жизнеспособности плода;
- выявление патологий на всех этапах беременности;
- определение пола ребенка;
- оценка параметров зрелости, размеров и места прикрепления плаценты;
- вычисление значений амниотической жидкости (околоплодные воды).
УЗИ по неделям беременности — важнейшее обследование при беременности.
Вредно ли УЗИ

Любые ультразвуковые методы исследования, и в частности УЗИ БП, являются абсолютно безопасными и безвредными для организма. Именно такие свойства обуславливают возможность проведения УЗИ даже у детей и беременных женщин.
В Центре андрологии и диагностики «Андромед» установлены современные УЗ-сканеры, дополнительно повышающие качество диагностики. Опытные врачи проведут исследование с комфортом для вас и в кратчайшие сроки предоставят расшифровку полученных результатов.
Что может и что не может выявить УЗИ плода
1 триместр
: УЗИ выявляет следующие патологии:
- пороки ЦНС (например, анэнцефалию – отсутствие мозга);
- отсутствие брюшинной стенки (тяжелейшая патология — гастрошизис);
- аномалии позвоночника — отсутствие, горб и т.д.;
- синдром Дауна;
- пупочную грыжу (диагноз омфалоцеле);
- отсутствие конечностей.
2 триместр
: можно выявить все видимые отклонения, поскольку все органы у плода уже практически сформированы к этому времени.
3 триместр
: подтверждаются или опровергаются пороки, выявленные ранее анализами крови, хорионбиопсии и другими методами.
С помощью ультразвука диагностировать невозможно:
- слепоту и глухоту — УЗИ не может показать качество передачи нервных импульсов к зрительным и слуховым рецепторам
- умственную отсталость, так как это свойства мозга, а не его строение;
- мелкие нарушения развития органов (например, непроходимость протоков печени или дефекты сердечных перегородок);
- некоторые генетические болезни (например, не диагностируются миопатия Дюшена, фенилкетонурия, муковисцидоз);
- сами хромосомные аномалии (синдромы Эдвардса, Патау, Тернера), врач может наблюдать лишь результат их развития.
Изучив перечень проблем, не выявляемых на УЗИ плода, не стоит волноваться — эти патологии не останутся незамеченными. Многие пороки развития плода выявляются анализами крови на патологию плода и др. специальными методами.
УЗИ мочевого пузыря, почек, надпочечников и мочеточников
Ультразвуковое исследование считается одним из ранних и наиболее информативных способов обнаружить заболевание на ранних стадиях. Своевременно проведенная диагностика позволяет назначить лечение незамедлительно, что способствует полному выздоровлению или редким рецидивам.
Проведение УЗИ органов мочевыделительной системы показано при наличии следующих жалоб:
- повышенные цифры артериального давления;
- подозрение на аневризму или новообразование;
- боль и нарушение процесса мочеиспускания;
- изменения в моче (визуальные и лабораторно подтвержденные);
- эндокринные патологии.
УЗИ щитовидной железы
Специалисты настойчиво рекомендуют посетить кабинет ультразвуковой диагностики, если отмечаются следующие симптомы:
- беспричинное учащение сердцебиения (тахикардия);
- постоянное ощущение «комка» в горле;
- отечность;
- проблемы со сном;
- слабость, утомляемость;
- быстрая смена настроения, раздражительность.
С помощью УЗИ можно легко определить структуру щитовидной железы, ее контуры и размеры. Также хорошо видны внутренние изменения органа, наличие очагов поражения и то, как железа воздействует на близлежащие ткани. Благодаря использованию данного способа исследования удается быстро и точно диагностировать такие болезни, как аденома щитовидной железы, тиреоидиты, доброкачественные и злокачественные новообразования.
УЗИ щитовидной железы показано:
- сотрудникам производства с вредными условиями труда;
- женщинам, планирующим беременность;
- пациентам, длительно принимающим гормональные препараты;
- тем людям, у кого среди родственников есть больные сахарным диабетом и заболеваниями щитовидной железы
Как проводится УЗИ по неделям беременности
Доктор выбирает из 2-х способов:
- Трансабдоминально
– обследование проходит с помощью наружного датчика через небольшой слой специального геля, наносимого на живот женщины. Главное условие для проведения процедуры – наполненный мочевой пузырь. За 30-60 минут до УЗИ женщина должна выпить 1-1,5 литра негазированной жидкости и не мочиться; - Трансвагинально
– осмотр происходит с помощью вагинального датчика – трансдьюсера, вводимого во влагалище. Особой подготовки данный вид УЗИ не требует. Необходимо просто опорожнить мочевой пузырь непосредственно перед процедурой.
В основном, обследование проводится абдоминальным методом. Бывает, что на ранних сроках плод плохо визуализируется, поэтому переходят к осмотру через влагалище. Какой из методов выбрать, читайте здесь.
Что такое УЗИ?
Ультразвуковое исследование подходит пациентам всех возрастов, процедура безболезненна и безопасна. В большинстве случаев пациенту не нужно придерживаться диеты, отменять медицинские препараты или проводить подготовительные процедуры.
Ультразвуковые волны высокой частоты проходят сквозь ткани и по-разному отражаются от внутренних органов и структур человека. Именно так формируется изображение на экране, с помощью чего определяется наличие отклонений.
УЗИ позволяет отследить состояние пациентов с хроническими заболеваниями, определить динамику изменений. Также к ультразвуковому исследованию прибегают для оценки послеоперационных состояний: послеоперационные швы и рубцы мягких тканей, структуру внутренних органов.
УЗИ на 3 неделе беременности
УЗ-исследование в этот период необходимо для подтверждения беременности. Сейчас процессы эмбриогенеза только закладываются, однако на УЗИ уже можно увидеть плодное яйцо, закрепленное на стенке матки.
На 3 неделе исследование может быть назначено в отдельных случаях:
- диагностика внематочной беременности;
- пузырный занос – редкая патология плодного яйца, характеризующаяся отсутствием эмбриона при наличии всех симптомов беременности. Причина – структура, необходимая для прикрепления плодного яйца в матке (трофобласт), перерождается в огромное количество мелких пузырьков;
- сомнения по поводу беременности — признаки беременности нечеткие.
Трехмерное (3D) УЗИ при беременности
3D УЗИ при беременности
– трехмерное, объемное изображение плода. Будущие родители уже оценили по достоинству этот вид УЗ-исследования – часто вместо первой фотографии малыша в семейный альбом вклеивается именно 3d снимок.
Тем не менее, с медицинской точки зрения, применение 3d
и даже
4dУЗИ при беременности
, больше похожего на фильм о внутриутробной жизни ребенка, вызывает сомнение. Согласно медицинским показаниям,
3dУЗИ при беременности
проводится только в случае подозрения на наличие аномалий развития лица и конечностей.
УЗИ на 5 неделе беременности
Часто будущие мамы проходят свое первое исследование именно на этом сроке. У женщины происходит задержка менструации (примерно на 3 недели), поэтому она, подозревая беременность, смело направляется к гинекологу.
На 5 неделе гестационного срока еще нельзя выявить патологии, оценить состояние плода или определить пол. Однако в этот период УЗИ позволяет:
- расслышать сердцебиение эмбриона;
- диагностировать нормальную и внематочную беременность;
- уточнить срок беременности;
- выявить причину задержки менструации, если беременность отсутствует.
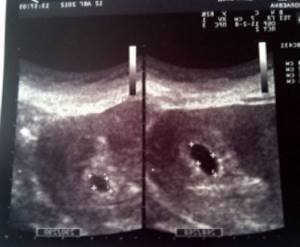
Расшифровка УЗИ при беременности
Очень часто пациентки просят гинекологов ГУТА КЛИНИК расшифровать результаты УЗИ при беременности
. Начнем с того, что снимки УЗИ требуют непосредственной визуальной оценки и, будучи присланными по электронной почте, а затем распечатанными, много теряют в качестве, что существенно затрудняет диагностику.
УЗИ при беременности
– исследование, проводимое в реальном времени и требующее оценки также в реальном времени. Следовательно, расшифровку
УЗИ при беременности
должен осуществлять специалист, проводивший Вам данное исследование.
Грамотная расшифровка УЗИ при беременности
требует от специалиста высокой квалификации и богатого практического опыта работы. Для того, чтобы правильно расшифровать результаты
УЗИ при беременности
, необходимо проведение исследования на современном экспертном оборудовании высококвалифицированным врачом, прошедшим соответствующую подготовку.
Именно такие специалисты работают в медицинском центре ГУТА КЛИНИК. Наши врачи акушеры-гинекологи имеют высокую квалификацию и большой опыт проведения УЗИ при беременности
. Мы используем качественное европейское оборудование, позволяющее проводить не только стандартное
УЗИ при беременности.
Первое УЗИ: на 10-14 неделе (плановое, скрининговое)
Обычно 1 плановое обследование назначается на 12-ю неделю беременности. Уже на этом сроке состояние женщины и как протекает беременность в общем легко оценивается. Более того, УЗИ выявляет патологические изменения плода. Это важно, поскольку при обнаружении отклонений может понадобиться прерывание беременности, а в первом триместре врач назначит медикаментозный аборт — неопасный для здоровья женщины.
Главные задачи первого планового УЗИ:
- Определение специального параметра — толщины воротниковой зоны (область между мягкими тканями, покрывающими позвоночник и внутреннюю поверхность кожи, заполненная жидкостью). Измерение этого показателя позволяет выявить развитие хромосомных патологий — синдрома Дауна и др.;
- Измерение копчико-теменного размера. Показатель определяет размеры плода и точный гестационный срок;
- Диагностика сердечной деятельности плода – основной показатель жизнеспособности;
- Выявление многоплодия;
- Оценка наличия и развития органов ребенка;
- Определение предполагаемой даты родов;
- Установление соответствия размеров плода гестационному возрасту.
Также первое обследование позволяет оценить расположение плаценты и определить состояние и тонус матки. Зачастую первое плановое УЗИ – это знаменательное событие для пары, поскольку они впервые могут увидеть своего будущего ребенка.
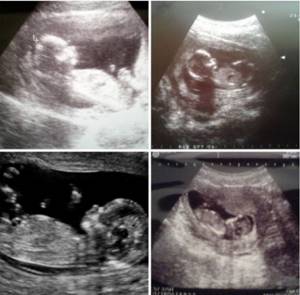
Нормальное развитие ранней МБ на сроке от 4 до 8 недель гестационного возраста
Гестационный возраст рассчитывается с первого дня последней менструации у женщины; однако важно понимать, что зачатие происходит только после овуляции, примерно через 2 недели после последней менструации. Это объясняет 2-недельное расхождение между клиническим и гистологическим гестационным возрастом. Гестационный мешок(*далее плодное яйцо или сокр. ПЯ) может быть впервые визуализирован при эндовагинальном УЗИ на сроке 4,5–5,0 недель гестационного возраста в виде округлой внутриматочной жидкости объемом 2-3 мм. Скорость роста среднего диаметра ПЯ(*СДПЯ см. ) составляет 1,13 мм в день, но часто является переменной. Перед визуализацией желточного мешка или эмбриона, чтобы подтвердить визуализированную жидкостную структуру в качестве истинного ПЯ, можно использовать два признака(*симптома):
1) Интрадецидуальный симптом, определяемый как эксцентрично расположенное ПЯ в пределах эхогенной децидуальной оболочки с относительно неизмененной спавшейся полостью матки, визуализируемой в виде тонкой эхогенной линии;
2) Симптом двойного мешка, состоящий из двух концентрических эхогенных колец, окружающих жидкостное включение и разделенных тонким полумесяцем жидкости эндометрия. Внешнее эхогенное кольцо представляет собой decidua parietalis(*париетальная оболочка), а внутреннее кольцо представляет собой decidua capsularis(*капсульная оболочка) и хорион. Интрадецидуальный симптом виден на более раннем сроке, чем с-м двойного мешка. Визуализация на УЗИ ранних ПЯ является вариабельной, и хотя эти два признака наводят на мысль о ранней МБ, они будут отсутствовать как минимум в 35% ПЯ. Таким образом, отсутствие этих признаков не исключает МБ. Визуализация округлого скопления внутриматочной жидкости, наблюдаемое у беременной пациентки, имеет более чем 99,5% вероятность наличия ПЯ.
Следовательно, на основании гораздо более высокой распространенности МБ по сравнению с внематочной беременностью и того факта, что у меньшинства внематочных беременностей имеются небольшие внутриматочные скопления жидкости, визуализация округлого или овального скопления внутриматочной жидкости представляет собой МБ, пока не доказано обратное
(*Вот только бывает так, что МБ сочетается с ВМБ и в этих случаях факт наличия МБ не исключает ВМБ).
Желточный мешок — это самая ранняя структура внутри ПЯ, которую можно визуализировать при УЗИ, которая может полностью подтвердить МБ. Это первичная транспортная система между матерью и плодом до установления полностью развитого плацентарного кровообращения, и ее можно визуализировать примерно в 5,5 недель гестационного возраста в виде круглой 3-5 мм структуры, обычно эксцентрично расположенной в пределах ПЯ. В ПЯ через 5,0–5,5 недель желточный мешок может иногда появляться в виде двух параллельных линий, представляющих передний край и заднюю стенку, а не в виде дискретного круга(*это уже к вопросу о разрешающих возможностях/частоте используемого датчика и размеров объекта).
Эмбрион впервые виден примерно в 6 недель гестационного возраста в виде 1-2 мм структуры на периферии желточного мешка. Длина зародыша/эмбриона измеряется от головы до копчика, отсюда и термин копчико-теменной размер (КТР), который является наиболее точным измерением гестационного возраста в течение первых 12 недель беременность. Эмбрион должен быть визуализирован, когда СДПЯ составляет не менее 25 мм.
Эмбрион находится в амниотической полости, а желточный мешок — в полости хориона. Амниотическая мембрана тоньше, чем желточный мешок, и хотя ее легче увидеть после 7 недель, ее можно увидеть уже в 6,5 недель гестационного возраста. Между 6,5 и 10 неделями беременности существует линейная зависимость между диаметром амниотической полости и КТР, при этом средний диаметр амниона на 10% больше, чем КТР. При нормальной беременности полость хориона, амниотическая полость и КТР растут пропорционально до начала выделения плодом мочи, примерно после 10 недель. Моча плода непропорционально увеличивает амниотическую полость, которая затем растет быстрее, чем полость хориона, с возможным слиянием амниона и хориона через 14–16 недель.
Сердечная пульсация в двух парных эндокардиальных сердечных трубках начинается примерно на 6 неделе беременности; таким образом, можно наблюдать сердечную активность у эмбрионов размером всего 1–2 мм. Однако отсутствие сердечной деятельности у эмбрионов размером менее 4 мм также может быть нормальным. Чтобы учесть неточности измерений, различные типы оборудования и другие различия в изображениях УЗИ, Общества радиологов в ультразвуке установило измерение 7 мм и более как КТР, при котором должна присутствовать сердечная деятельность. Таким образом, окончательный диагноз нежизнеспособной беременности может быть выставлен только в том случае, если эмбрион имеет длину не менее 7 мм и не имеет признаков сердечной деятельности. Частота сердечных сокращений эмбриона увеличивается в течение первых 6–8 недель беременности, при этом нижний предел нормы составляет около 100 ударов в минуту при 6,2 неделях беременности и 120 ударов в минуту при 6,3–7,0 неделях беременности. Эмбриональная тахикардия, определяемая как частота сердечных сокращений 135 ударов в минуту и выше до 6,3 недель беременности или 155 ударов в минуту и выше при 6,3–7,0 неделях беременности, показала хороший прогноз с высокой вероятностью нормального результата.
Эмбриональная морфология довольно простая до 7–8 недель, когда становится возможным визуализировать позвоночник. Примерно через 8 недель беременности становится возможным визуализировать голову эмбриона, и четыре зачатка конечностей. Ромбэнцефалон, являющийся развивающимся задним мозгом, становится заметным на 8–10 неделе беременности и выглядит как анэхогенная округлая структура в голове. Движения зародыша можно наблюдать уже через 8.0–8.5 недель.
Второе плановое УЗИ: на 20-24 неделе
Обследование во втором триместре – крайне важное мероприятие. К 22 неделе беременности все внутренние системы и органы ребенка практически сформированы и наблюдается его активная двигательная активность, поэтому можно оценить состояние ребенка и детально рассмотреть его со всех сторон. Кроме того, именно тогда будущие родители могут узнать пол ребенка.
Основные цели второго исследования:
- проведение фетометрии – определение биометрических показателей (длина трубчатых костей, окружность головы, живота, бипариетальный и лобно-затылочный размер). По полученным данным вычисляется вес ребенка;
- выявление возможных патологий развития плода;
- оценка размеров, зрелости, структуры и расположения плаценты;
- проведение допплерометрии – исследования маточно-плацентарного кровообращения и кровотока в аорте и среднемозговой артерии плода;
- оценка пуповины – возможно обнаружение обвития вокруг шеи плода, однако на этом сроке это не опасно, поскольку ребенок активно двигается и ситуация может разрешиться сама собой;
- оценка шейки матки. Нормальный размер – не менее 3 см. С приближением родов она укорачивается и сглаживается. Внутренний зев должен быть полностью закрыт. Нарушение этих параметров указывает на истмико-цервикальную недостаточность, требующую наложения швов на шейку матки или введения акушерского пессария.
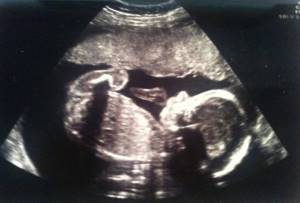
Когда лучше проводить 3D/4D УЗИ плода?
Процедура не вредит плоду на любом сроке вынашивания – проводится трехмерное УЗИ так же, как и обычное, просто изображение получается намного более четким и объемным. Вы можете сделать 3D/4D УЗИ во время скрининга или отдельно пройти УЗ-обследование на любом сроке беременности:
3D/4D УЗИ 1 триместра беременности:
В первом триместре беременности 3D/4D УЗИ лучше проводить на сроке 11-14 недель. Помимо высокой эффективности диагностики на 3D/4D-аппарате, будущая мама получает возможность увидеть кроху целиком, как он двигает маленькими ручками и ножками, машет, кладет ножку на ножку, распрямляет кулачки и сосет пальчик.
3D/4D УЗИ во 2 триместре беременности:
Во втором триместре беременности 3D/4D УЗИ лучше сделать на 18-22 неделе. Плод всё больше становится похож на новорожденного ребенка, у него уже сформировано личико. Во втором триместре у крохи активно развивается мимика — именно сейчас вы сможете увидеть его первую улыбку! Малыш сосет большой палец и хмурится, Вы уже можете распознать его ушки, глазки и носик… на небольшом сроке по-прежнему можно увидеть ребенка во весь рост на 3D/4D-аппарате УЗИ.
3D/4D УЗИ в 3 триместре беременности:
В третьем триместе беременности 3D/4D УЗИ наиболее показательно на сроке 30-35 недель. Это наиболее благоприятное время для 3D/4D ультразвукового исследования, помимо информативности изображение будет представлять больший интерес для мамы. В это время у малыша уже сформированы все жизненно важные системы. Он уже похож на новорожденного ребенка, у него даже есть ресницы, ногти, а иногда и волосы на голове! Он умеет улыбаться и открывать глазки. В третьем триместре у малыша развиты все пять чувств – он видит свет, чувствует вкус и запах околоплодной жидкости, слышит звуки и чувствует прикосновения через мамин живот. Увидеть своего кроху в это время – наивысшее счастье для каждой мамы!
Третье плановое УЗИ: на 32-34 неделе
УЗИ в третьем триместре также крайне важно, поскольку врач определяет, каким образом будет проходить родоразрешение. Помимо этого, оно преследует следующие цели:
- определение положения и предлежания плода. Положение, в котором будет находиться ребенок, уже не изменится до родов. От него и от предлежания будет зависеть способ родоразрешения. Так, при продольном положении и нормальном головном предлежании – это естественные роды, при поперечном или косом положении и тазовом предлежании – кесарево сечение;
- оценка размеров, веса плода;
- оценка размеров, зрелости и локализации плаценты;
- оценка количества, качества околоплодных вод.
Осмотры врачами
| Специалисты | Кратность | Для чего |
| Акушер-гинеколог | Не менее 7 раз в течение всей беременности. | Осмотр с проведением измерений, оценка течения беременности, оценка состояния плода и здоровья беременной. |
| Терапевт | Первый раз — при постановке на учет, второй — в II или III триместрах. | Определяет состояние здоровья матери и наличие у неё хронических заболеваний. При необходимости назначает лечение. |
| Стоматолог | Первый раз — при постановке на учёт, второй — во II или III триместрах. | Осмотр, лечение кариозных зубов и воспаленных дёсен. |
| ЛОР | Один раз при постановке на учёт, далее — по необходимости | Осмотр, лечение заболеваний ЛОР-органов. |
| Окулист | Не позднее 10 дней после первого обращения в ЖК. При хорошем зрении — один раз, отклонениях — чаще. | При изменениях со стороны глаз врач может принять решение о проведении операции кесарева сечения. |
На заметку:
* осмотр эндокринолога необязателен, но рекомендуется;
* консультация генетика — по показаниям, подробнее — https://www.u-mama.ru/read/waiting/pregnancy/2055.html
* посещение других специалистов — по необходимости при наличии проблем со здоровьем.
Внеплановые УЗИ назначаются по необходимости и по желанию пациентки
В некоторых случаях беременной назначается внеплановое УЗИ. Оно может понадобиться для оценки состояния женщины, предотвращения возможных осложнений при возникновении патологий или тревожных симптомов:
- аномальное развитие плода;
- несоответствие размеров матки гестационному сроку;
- боль в брюшной полости;
- кровянистые выделения;
- патологии созревания плаценты;
- отсутствие шевелений и других признаков плода;
- внутриутробная задержка развития ребенка.
Дополнительные исследования могут назначаться специалистом в любой период вынашивания вплоть до родов.
Виды УЗИ в клинике effi
Мы выполняем следующие ультразвуковые исследования:
- Голеностопного сустава – позволяет увидеть состояние сухожилий и связок, хряща, обнаружить жидкость в суставе или костные остеофиты.
- Желчного пузыря – для определения наличия полипов и конкрементов, перегородок или деформации формы, острых и хронических воспалительных процессов, а также оценить реологические свойства желчи.
- Кожи – исследование позволяет обнаружить воспалительные, опухолевые, дегенеративные и другие патологии.
- Коленных и локтевых суставов – на обследовании видно хрящевую поверхность сустава, костную поверхность, оболочки сустава, связки, мышцы и сухожилия.
- Матки и придатков – определяет наличие воспалительных процессов, для контроля лечения миомы матки, а также при любых патологиях женской репродуктивной системы.
- Органов брюшной полости – исследуются печень, селезенка, желчный пузырь, поджелудочная железа, исследование завершается обзорным сканированием для выявления увеличенных лимфатических узлов и других возможных изменений органов брюшной полости.
- Тазобедренных суставов – позволяет свободную жидкость в полости суставной сумки, дегенеративные изменения.
- Суставов кисти рук – используется при обследовании воспалительных и дегенеративных поражениями суставов и костей (артритов и артрозов),и окружающих тканей.
- Слюнных желез – выявляет воспалительные заболевания слюнных желез (сиалоадениты острые и хронические), сиалозы, слюннокаменную болезнь, аденомы и другие опухолевые новообразования.
- Предстательной железы – позволяет определить причины таких проблем, как нарушение мочеиспускания, боли внизу живота при хронических и острых воспалительных процессах в предстательной железе и семенных пузырьках, аденому предстательной железы и другие опухолевые образования.
- Почек и надпочечников – позволяет определить структуру почечной ткани и различные её изменения, воспалительные процессы, конкременты, простые и осложненные кисты, а также новообразования. Обязательным этапом исследования проводится осмотр надпочечников на предмет их увеличения и других изменений структуры.
- Щитовидной железы – метод позволяет обнаружить или заподозрить диффузно-токсический зоб, узловой зоб, тиреоидит (воспаление), новообразования и изменения околощитовидных желез.
- Мягких тканей – исследуются дерма, жировой подкожный слой, сухожилия, мышцы, сосуды и лимфатические узлы. Чаще всего врачи назначают ультразвуковое сканирование мягких тканей после операций, а также для исследования выявленных образований при осмотре различных областей: живота, груди, спины, шеи и конечностей и других зон.
- Мочевого пузыря – позволяет изучить особенности органа –структуру и состояние его стенок, положение, форму и объем органа, наличие конкрементов, дивертикулов, уретероцеле, а также отследить объем остаточной мочи.
- Органов молочной железы – это сканирование тканей груди. УЗИ молочных железможно делать детям, при беременности, в период кормления, пациенткам с установленными имплантатами, при новообразованиях. Репродуктологи или гинекологи назначают данное исследование в период планирования беременности, ЭКО, а также для профилактики. УЗИ делают с целью выявления опасных для жизни патологий и своевременной терапии.
Норма показателей, определяемых на УЗИ. Таблицы по неделям беременности
Размеры плода по неделям беременности
| Срок беременности (недели) | Вес, г | Длина, см |
| 8 | 1 | 1,6 |
| 9 | 2 | 2,3 |
| 10 | 4 | 3,1 |
| 11 | 7 | 4,1 |
| 12 | 14 | 5,4 |
| 13 | 23 | 7,4 |
| 14 | 43 | 8,7 |
| 15 | 70 | 10,1 |
| 16 | 100 | 11,6 |
| 17 | 140 | 13 |
| 18 | 190 | 14,2 |
| 19 | 240 | 15,3 |
| 20 | 300 | 16,4 |
| 21 | 360 | 26,7 |
| 22 | 430 | 27,8 |
| 23 | 501 | 28,9 |
| 24 | 600 | 30 |
| 25 | 660 | 34,6 |
| 26 | 760 | 35,6 |
| 27 | 875 | 36,6 |
| 28 | 1005 | 37,6 |
| 29 | 1153 | 38,6 |
| 30 | 1319 | 39,9 |
| 31 | 1502 | 41,1 |
| 32 | 1702 | 42,4 |
| 33 | 1918 | 43,7 |
| 34 | 2146 | 45 |
| 35 | 2383 | 46,2 |
| 36 | 2622 | 47,4 |
| 37 | 2859 | 48,6 |
| 38 | 3083 | 49,8 |
| 39 | 3288 | 50,7 |
| 40 | 3462 | 51,2 |
| 41 | 3597 | 51,7 |
| 42 | 3685 | 51,5 |
Отклонение показателей в меньшую сторону — признак задержки внутриутробного развития плода, изменения в большую сторону — признак крупного плода, что усложнит естественные роды. В таких случаях врачи отдают предпочтение кесареву сечению.
Размеры головки по неделям беременности
| Срок беременности, нед. | Лобно-затылочный размер (ЛЗР), мм | Бипариетальный размер (БПР), мм | ||
| Средний показатель | Допустимые колебания | Средний показатель | Допустимые колебания | |
| 11 | 17 | 13-21 | ||
| 12 | 21 | 18-24 | ||
| 13 | 24 | 20-28 | ||
| 14 | 27 | 23-31 | ||
| 15 | 31 | 27-35 | ||
| 16 | 45 | 41-49 | 34 | 31-37 |
| 17 | 50 | 46-54 | 38 | 34-42 |
| 18 | 54 | 49-59 | 42 | 37-47 |
| 19 | 58 | 53-63 | 45 | 41-49 |
| 20 | 62 | 56-68 | 48 | 43-53 |
| 21 | 66 | 60-72 | 51 | 46-56 |
| 22 | 70 | 64-76 | 54 | 48-60 |
| 23 | 74 | 67-81 | 58 | 52-64 |
| 24 | 78 | 71-85 | 61 | 55-67 |
| 25 | 81 | 73-89 | 64 | 58-70 |
| 26 | 85 | 77-93 | 67 | 61-73 |
| 27 | 88 | 80-96 | 70 | 64-76 |
| 28 | 91 | 83-99 | 73 | 67-79 |
| 29 | 94 | 86-102 | 76 | 70-82 |
| 30 | 97 | 89-105 | 78 | 71-85 |
| 31 | 101 | 93-109 | 80 | 73-87 |
| 32 | 104 | 95-113 | 82 | 75-89 |
| 33 | 107 | 98-116 | 84 | 77-91 |
| 34 | 110 | 101-119 | 86 | 79-93 |
| 35 | 112 | 103-121 | 88 | 81-95 |
| 36 | 114 | 104-124 | 90 | 83-97 |
| 37 | 116 | 106-126 | 92 | 85-98 |
| 38 | 118 | 108-128 | 94 | 86-100 |
| 39 | 119 | 109-129 | 95 | 88-102 |
| 40 | 120 | 110-120 | 96 | 89-103 |
Увеличенный размер головки плода — признак гидроцефалии – увеличения количества жидкости в мозге. Для постановки такого диагноза также должны быть увеличены желудочки. Иногда патология сопровождается другими отклонениями в развитии, поэтому обязательно необходимо дополнительное тщательное исследование.
Окружность живота, головки плода
| Срок беременности (нед) | Окружность живота, мм | Окружность головки, мм | ||
| Средний показатель | Допустимые колебания | Средний показатель | Допустимые колебания | |
| 11 | 51 | 40-62 | 63 | 53-73 |
| 12 | 61 | 50-72 | 71 | 58-84 |
| 13 | 69 | 58-80 | 84 | 73-96 |
| 14 | 78 | 66-90 | 97 | 84-110 |
| 15 | 90 | 110 | ||
| 16 | 102 | 88-116 | 124 | 112-136 |
| 17 | 112 | 93-131 | 135 | 121-149 |
| 18 | 124 | 104-144 | 146 | 131-161 |
| 19 | 134 | 114-154 | 158 | 142-174 |
| 20 | 144 | 124-164 | 170 | 154-186 |
| 21 | 157 | 137-177 | 183 | 166-200 |
| 22 | 169 | 148-190 | 195 | 178-212 |
| 23 | 181 | 160-202 | 207 | 190-224 |
| 24 | 193 | 172-224 | 219 | 201-237 |
| 25 | 206 | 183-229 | 232 | 214-250 |
| 26 | 217 | 194-217 | 243 | 224-262 |
| 27 | 229 | 205-229 | 254 | 235-273 |
| 28 | 241 | 217-241 | 265 | 245-285 |
| 29 | 253 | 228-278 | 275 | 255-295 |
| 30 | 264 | 238-290 | 285 | 265-305 |
| 31 | 274 | 247-301 | 294 | 273-315 |
| 32 | 286 | 258-314 | 304 | 283-325 |
| 33 | 296 | 267-325 | 311 | 289-333 |
| 34 | 306 | 276-336 | 317 | 295-339 |
| 35 | 315 | 285-345 | 322 | 299-345 |
| 36 | 323 | 292-354 | 326 | 303-349 |
| 37 | 330 | 299-361 | 330 | 307-353 |
| 38 | 336 | 304-368 | 333 | 309-357 |
| 39 | 342 | 310-374 | 335 | 311-359 |
| 40 | 347 | 313-347 | 337 | 312-362 |
Длина костей голени, бедренной кости плода
| Срок беременности (недели) | Окружность живота, мм | Окружность головки, мм | ||
| Средний показатель | Допустимые колебания | Средний показатель | Допустимые колебания | |
| 11 | 5,6 | 3,4-7,8 | ||
| 12 | 7,3 | 4-10,8 | ||
| 13 | 9,4 | 7-11,8 | ||
| 14 | 12,4 | 9-15,8 | ||
| 15 | 16,2 | |||
| 16 | 18 | 15-21 | 20 | 17-23 |
| 17 | 21 | 17-25 | 24 | 20-28 |
| 18 | 24 | 20-28 | 27 | 23-31 |
| 19 | 27 | 23-31 | 30 | 26-34 |
| 20 | 30 | 26-34 | 33 | 29-37 |
| 21 | 33 | 29-37 | 36 | 32-40 |
| 22 | 35 | 31-39 | 39 | 35-43 |
| 23 | 38 | 34-42 | 41 | 37-45 |
| 24 | 40 | 36-44 | 44 | 40-48 |
| 25 | 42 | 38-46 | 46 | 42-50 |
| 26 | 45 | 41-49 | 49 | 45-53 |
| 27 | 47 | 43-51 | 51 | 47-55 |
| 28 | 49 | 45-53 | 53 | 49-57 |
| 29 | 51 | 48-55 | 55 | 50-60 |
| 30 | 53 | 49-57 | 57 | 52-62 |
| 31 | 55 | 50-60 | 59 | 54-64 |
| 32 | 56 | 51-61 | 61 | 56-66 |
| 33 | 58 | 53-63 | 63 | 58-68 |
| 34 | 60 | 55-65 | 65 | 60-70 |
| 35 | 61 | 56-66 | 67 | 62-72 |
| 36 | 62 | 57-67 | 69 | 64-74 |
| 37 | 64 | 59-69 | 71 | 66-76 |
| 38 | 65 | 60-70 | 73 | 68-78 |
| 39 | 66 | 61-71 | 74 | 69-80 |
| 40 | 67 | 62-72 | 75 | 70-80 |
Длина плечевой кости, костей предплечий плода
| Срок беременности (недели) | Окружность живота, мм | Окружность головки, мм | ||
| Средний показатель | Допустимые колебания | Средний показатель | Допустимые колебания | |
| 16 | 15 | 12-18 | 18 | 15-21 |
| 17 | 18 | 15-21 | 21 | 17-25 |
| 18 | 20 | 17-23 | 24 | 20-28 |
| 19 | 23 | 20-26 | 27 | 23-31 |
| 20 | 26 | 22-29 | 30 | 26-34 |
| 21 | 28 | 24-32 | 33 | 29-37 |
| 22 | 30 | 26-34 | 35 | 31-39 |
| 23 | 33 | 29-37 | 38 | 34-42 |
| 24 | 35 | 31-39 | 40 | 36-44 |
| 25 | 37 | 33-41 | 43 | 39-47 |
| 26 | 39 | 35-43 | 45 | 41-49 |
| 27 | 41 | 37-45 | 47 | 43-51 |
| 28 | 43 | 39-47 | 49 | 45-53 |
| 29 | 44 | 40-48 | 51 | 47-55 |
| 30 | 46 | 42-50 | 53 | 49-57 |
| 31 | 48 | 44-52 | 55 | 51-59 |
| 32 | 49 | 45-53 | 55 | 52-59 |
| 33 | 50 | 46-54 | 58 | 54-62 |
| 34 | 52 | 48-56 | 59 | 55-63 |
| 35 | 53 | 49-57 | 61 | 57-65 |
| 36 | 54 | 50-58 | 62 | 58-66 |
| 37 | 55 | 51-59 | 63 | 59-67 |
| 38 | 56 | 52-60 | 64 | 60-68 |
| 39 | 57 | 53-61 | 65 | 60-70 |
| 40 | 58 | 54-62 | 66 | 61-71 |
Значения воротникового пространства (ТВП) в первом триместре беременности
| Срок беременности (недели) | Толщина воротникового пространства, мм | |
| Средний показатель | Допустимые колебания | |
| 10 недель 0 дней – 10 недель 6 дней | 1,5 | 0,8-2,2 |
| 11 недель 0 дней – 11 недель 6 дней | 1,6 | 0,8-2,2 |
| 12 недель 0 дней – 12 недель 6 дней | 1,6 | 0,7-2,5 |
| 13 недель 0 дней – 13 недель 6 дней | 1,7 | 0,7-2,7 |
Если показатели воротникового пространства завышены, женщина должна проконсультироваться с врачом-генетиком и пройти дополнительные обследования по назначению специалиста:
- анализ крови на альфа фетопротеин, хорионический гонадотропин;
- амниоцентез – изучение околоплодной жидкости;
- плацентоцентез – изучение клеток плаценты;
- кордоцентез – изучение крови, взятой из пуповины плода.
Значения копчико-теменного размера 1 триместр беременности
| Срок беременности (нед) | Копчико-теменной размер, мм | |
| Средний показатель | Допустимые колебания | |
| 10 недель | 31 | 24-38 |
| 10 недель 1 дней | 33 | 25-41 |
| 10 недель 2 дней | 34 | 26-42 |
| 10 недель 3 дней | 35 | 27-43 |
| 10 недель 4 дней | 37 | 29-45 |
| 10 недель 5 дней | 39 | 31-47 |
| 10 недель 6 дней | 41 | 33-49 |
| 11 недель | 42 | 34-50 |
| 11 недель 1 дней | 43 | 35-51 |
| 11 недель 2 дней | 44 | 36-52 |
| 11 недель 3 дней | 45 | 37-54 |
| 11 недель 4 дней | 47 | 38-56 |
| 11 недель 5 дней | 48 | 39-57 |
| 11 недель 6 дней | 49 | 40-58 |
| 12 недель | 51 | 42-59 |
| 12 недель 1 дней | 53 | 44-62 |
| 12 недель 2 дней | 55 | 45-65 |
| 12 недель 3 дней | 57 | 47-67 |
| 12 недель 4 дней | 59 | 49-69 |
| 12 недель 5 дней | 61 | 50-72 |
| 12 недель 6 дней | 62 | 51-73 |
| 13 недель | 63 | 51-75 |
| 13 недель 1 дней | 65 | 53-77 |
| 13 недель 2 дней | 66 | 54-78 |
| 13 недель 3 дней | 68 | 56-80 |
| 13 недель 4 дней | 70 | 58-82 |
| 13 недель 5 дней | 72 | 59-85 |
| 13 недель 6 дней | 74 | 61-87 |
| 14 недель | 76 | 63-89 |
Норма частоты сердечных сокращений по сроку беременности
| Срок беременности (недели) | Частота сердечных сокращений, уд. |
| 10 | 161-179 |
| 11 | 153-177 |
| 12 | 150-174 |
| 13 | 147-171 |
| 14 | 146-168 |
Нормальное сердцебиение ребенка ритмичное, возникающее через одинаковые отрезки времени, ясное и отчетливое. Нерегулярные сердечные сокращения могут свидетельствовать о врожденном пороке сердца или гипоксии плода, а глухое звучание – о внутриутробной кислородной недостаточности.
При превышении частоты сердечных сокращений нормы возможен диагноз тахикардия, при снижении до 120 и меньше – брадикардия. Выход за пределы нормы ЧСС зачастую происходит вследствие реакции на уменьшение кислорода в крови – гипоксии плода. В этом случае женщине назначается стационарное лечение, направленное на улучшение маточно-плацентарного кровотока и внутриклеточного метаболизма.
Нормальные значения толщины плаценты по неделя
| Срок беременности (недели) | Средний показатель, мм | Допустимые колебания, мм |
| 20 | 21,96 | 16,7-28,6 |
| 21 | 22,81 | 17,4-29,7 |
| 22 | 23,66 | 18,1-30,7 |
| 23 | 24,55 | 18,8-31,8 |
| 24 | 25,37 | 19,6-32,9 |
| 25 | 26,22 | 20,3-34 |
| 26 | 27,07 | 21-35,1 |
| 27 | 27,92 | 21,7-36,2 |
| 28 | 28,78 | 22,4-37,3 |
| 29 | 29,63 | 23,2-38,4 |
| 30 | 30,48 | 23,9-39,5 |
| 31 | 31,33 | 24,6-40,6 |
| 32 | 32,18 | 25,3-41,6 |
| 33 | 33,04 | 24,6-40,6 |
| 34 | 33,89 | 25,3-41,6 |
| 35 | 34,74 | 26-42,7 |
| 36 | 35,59 | 28,2-46 |
| 37 | 34,35 | 27,8-45,8 |
| 38 | 34,07 | 27,5-45,5 |
| 39 | 33,78 | 27,1-45,3 |
| 40 | 33,5 | 26,7-45 |
Если значения толщины плаценты превышают допустимые значения нормы, это может свидетельствовать о воспалении плаценты (плацентит).
В норме плацента должна быть прикреплена к задней стенке матки (редко – к передней или в области дна). Она должна отстоять от внутреннего зева шейки матки на 6 и более см. Низкое прикрепление, краевое или центральное предлежание с перекрытием внутреннего зева – это опасная патология, угрожающая жизни и здоровью как матери, так и ребенка. Зачастую она возникает у женщин, которые неоднократно рожали, прерывали беременность, имеют воспаление или миому матки. В этом случае женщина нуждается в тщательном стационарном наблюдении или на дому при полном покое. При полном предлежании плаценты рождение ребенка возможно только путем кесарево сечения. При низком – возможны естественные роды, но есть большой риск кровотечения.
Степень зрелости плаценты
| Срок беременности (недели) | Степень зрелости |
| до 30 | 0 |
| 30-34 | 1 |
| 35-39 | 2 |
| после 39 | 3 |
Причиной позднего созревания плаценты может быть курение беременной или наличие у нее хронических заболеваний, а преждевременного – гестоз, внутриутробные инфекции, эндокринные патологии, прерывание прошлой беременности и также курение.
При выявлении такого отклонения у женщины ей необходимо пройти допплерографию и сдать анализы на инфекции. После чего назначается курс терапии, направленный на лечение гипоксии плода, витаминизирование, снижение тонуса матки и избавление от инфекции (при необходимости).
Индекс околоплодных вод (амниотической жидкости)
| Срок беременности (недели) | Средний показатель, мм | Допустимые колебания, мм |
| 16 | 121 | 73-201 |
| 17 | 127 | 77-211 |
| 18 | 133 | 80-220 |
| 19 | 137 | 83-225 |
| 20 | 141 | 86-230 |
| 21 | 143 | 88-233 |
| 22 | 145 | 89-235 |
| 23 | 146 | 90-237 |
| 24 | 147 | 90-238 |
| 25 | 147 | 89-240 |
| 26 | 147 | 89-242 |
| 27 | 146 | 85-245 |
| 28 | 146 | 86-249 |
| 29 | 145 | 84-254 |
| 30 | 145 | 82-258 |
| 31 | 144 | 79-263 |
| 32 | 144 | 77-269 |
| 33 | 143 | 74-274 |
| 34 | 142 | 72-278 |
| 35 | 140 | 70-279 |
| 36 | 138 | 68-279 |
| 37 | 135 | 66-275 |
| 38 | 132 | 65-269 |
| 39 | 127 | 64-255 |
| 40 | 123 | 63-240 |
Отклонение показателей в меньшую или большую сторону говорит о маловодии или многоводии соответственно. При многоводии женщине назначается обязательное лечение антибиотиками и препаратами для улучшения маточно-плацентарного кровотока. Маловодие указывает на тяжелый порок развития плода – полное отсутствие почек. В этом случае проводится соответствующая терапия для поддержания ребенка.
Важным показателем является качество амниотической жидкости. В норме она должна быть прозрачной, без мути, слизи, хлопьев. В противном случае это может быть признаком развития инфекционного процесса.