- Гинекологическая лапароскопия: показания к проведению
- Преимущества методики
- Лапароскопическая операция в гинекологии: подготовка к операции
- Инструменты и оборудование для проведения лапароскопии
- Как делают лапароскопию в гинекологии: ход процедуры
- Перечень абсолютных и относительных противопоказаний
- Реабилитационный период
- Диагностическая лапароскопия в гинекологии: цена
- Лапароскопия в гинекологии: отзывы пациенток
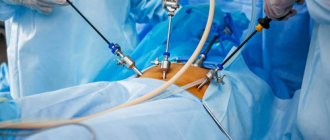
Лапароскопия в гинекологии – современная оперативная методика, позволяющая обходиться без послойного разреза брюшной стенки. Большая часть гинекологических операций, которую раньше осуществляли открытым доступом, теперь проводят лапароскопическим методом. Чаще всего его используют при патологиях внутренних органов брюшной и тазовой полости. Рассмотрим подробнее, в чем особенность методики и как ее осуществляют.
Как проходят лапароскопические операции?
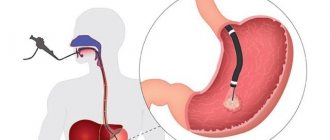
В районе пупка делают крошечный прокол (диаметром 4-7 мм). Через него в полость малого таза, предварительно заполненную специальным газом, вводят лапароскоп. Этот инструмент выглядит как тоненькая трубочка и снабжен подсветкой и крошечной видеокамерой на конце.
Камера лапароскопа позволяет врачу увидеть все органы и ткани малого таза на экране компьютера. Врач может увеличить изображение каждого фрагмента на экране в 40 раз, чтобы рассмотреть его во всех подробностях.
Если обнаруживается киста, миома или иная патология, чего не должно быть в здоровом организме, врач с помощью роботизированных инструментов для лапароскопической хирургии, которые вводятся через тот же прокол, может удалить образование или взять пункцию для анализа.
Лапароскопия кисты яичников
Киста — это патологическая полость (новообразование) в органах или тканях, которая имеет стенку и содержимое. Фолликулярные или функциональные кисты гормонозависимы. Они возникают в определенный период цикла, а затем самостоятельно рассасываются. Сложнее обстоят дела с эндометриоидными образованиями, которые поддаются консервативному лечению только на начальной стадии. При несвоевременной терапии они растут, затем сливаются (поликистоз). Такая патология редко поддается консервативному лечению, требуется хирургическое вмешательство. Для таких опухолей характерен быстрый рост. Это может грозить разрывом яичника (если образование расположено внутри органа), снижением шансов забеременеть или бесплодием, атипией (преобразование доброкачественных клеток в злокачественные).
Показания для лапароскопии кисты яичников.
- Большие размеры новообразования (более 5 см., когда образование давит на региональные ткани и органы, препятствует их функционированию).
- Развитие патологии внутри яичника, независимо от его размеров и прироста. Несвоевременное удаление грозит разрывом.
- Особенности строения. Образованиям на ножке свойственно перекручиваться под воздействием определенных факторов. В результате наступает некроз тканей.
- При подозрении на озлокачествление клеток.
«Операция через замочную скважину» проводится через три небольшие проколы (диаметром 1,5 см) в брюшной стенке. Для обеспечения доступа к очагу и избегания повреждения расположенных рядом органов полость «накачивают» газом. Через третье отверстие вводят инструмент, которым и проводят иссечение или резекцию. После удаления опухоли на проколы накладывают швы. Преимущества лапароскопии по удалению кисты яичника:
- минимальный уровень травматизма;
- сокращенные сроки реабилитации;
- эстетичные швы;
- отсутствие осложнений во время операции.
Подготовка к плановой лапароскопии
Перед выполнением исследования пациентка должна сдать ряд анализов:
- Определение группы крови и резус-фактора;
- Биохимический анализ крови;
- Клинический анализ крови;
- Кровь на гепатиты В и С, ВИЧ и сифилис;
- Коагулограмма (анализ на свертываемость крови);
- Общий анализ мочи;
- Исследование влагалищной флоры;
- ЭКГ.
Кроме того пациентки, у которых есть сопутствующее патологии, должны проконсультироваться с узкими специалистами, а накануне операции — с анестезиологом.
В центре репродукции и планирования семьи «МЕДИКА» после операции пациенты находятся в комфортных палатах современного стационара, под наблюдением опытного и заботливого медперсонала. Благодаря этому пациенты быстро восстанавливаются и возвращаются к обычной жизни.
Преимущества методики
В современной гинекологии все реже прибегают к оперативным вмешательствам с полостным разрезом тканей, отдавая предпочтение усовершенствованной методике – лапароскопии. Среди ее основных достоинств:
- непродолжительный восстановительный период 7-14 дней
- большой перечень показаний;
- отсутствие послеоперационных рубцов (достойный косметический эффект);
- минимальный уровень травматизма (доступ через небольшие проколы, а не разрезы);
- отсутствие сильного дискомфорта и болезненности в послеоперационном периоде ;
- высокая информативность по сравнению с другими способами диагностики;
- минимальные кровопотери в ходе операции;
- сохранение репродуктивной функции;
- быстрое проведение методики;
- минимальные риски появления осложнений.
- восстановление трудоспособности в более короткие сроки без ущерба для качества лечения
Определение проходимости маточных труб
Диагностика бесплодия в обязательном порядке требует проверки проходимости маточных труб. Лапароскопический метод такой проверки называется хромогидротубацией.
В полость матки вводят подкрашенный раствор и наблюдают, проходит ли он через трубы и с какой скоростью. В зависимости от результатов исследования решают, что делать дальше.
Хромогидротубация — это очень важное исследование, поскольку часто именно нарушение проходимости маточных труб мешает зачатию. Иногда бывает достаточно убрать спайки, чтобы проходимость восстановилось и зачатие произошло. Если же восстановить проходимость невозможно, трубы следует удалить, чтобы патологические выделения из них не помешали ЭКО.
Техника проведения диагностической лапароскопии. Информация для специалистов
Диагностическую лапароскопию в гинекологии проводят под местной анестезией, внутривенным или интубационным наркозом. Выбор анестезии зависит от соматического, психологического состояния больного, предполагаемой операционной тактики. Однако релаксация мышц передней брюшной стенки желательна, так как улучшает обзор и повышает диагностическую ценность процедуры.
Для осмотра и выполнения любой манипуляции в брюшной полости необходимо создать адекватный пневмоперитонеум. Пункцию брюшной полости лучше осуществлять в умбиликальной области – самом тонком месте на передней брюшной стенке. Разрез может быть сделан либо в поперечном, либо в вертикальном направлении, в зависимости от кожных складок больной и привычки хирурга. В отличие от некоторых авторов (Розин Д. и др.), мы считаем, что локализация разреза не влияет на риск развития гнойных осложнений и косметический эффект. При введении иглы Вереша, снабженной пружинкой и защитным тупым наконечником, необходимо приподнять переднюю брюшную стенку, используя с каждой стороны от пупка бельевые цапки в качестве держалок или захватывая ее одной рукой в складку. Способ выполнения этого этапа не принципиален и индивидуален, важно лишь в первом случае не приподнимать переднюю брюшную стенку слишком высоко, поскольку при этом брюшина и предбрюшинная клетчатка смещаются вниз, и происходит как бы ее утолщение. Захватывая брюшную стенку рукой, возможно приподнять все ее слои в области пупка. Пальпация брюшного отдела аорты у худых женщин помогает уточнить угол введения иглы. У тучных больных вводить иглу следует вертикально, а после прохождения брюшины ее необходимо перевести в наклонное положение.
Подтвердить нахождение иглы в брюшной полости можно с помощью пробы с физиологическим раствором (на отверстие иглы Вереша при открытом винте наносят каплю жидкости), а затем — измерив внутрибрюшное давление с помощью инсуффлятора (оно должно быть менее 3-4 мм.рт.ст.). В случаи нахождения иглы в брюшной полости при проведении капельной пробы жидкость свободно стекает в нее, в противном случае — остается на том же уровне. Давление в начале инсуффляции выше указанной нормы служит сигналом неправильного положения иглы, что может быть обусловлено прижатием дистального отверстия к сальнику или внутренней поверхности передней брюшной стенки, закрытием его застрявшей тканью при прохождении через слои брюшной стенки. Преодолеть это можно, слегка приподняв переднюю брюшную стенку и подвигав центральной частью иглы в различных направлениях. При неэффективности проведенных мероприятий предпринимают повторную попытку введения иглы с осмотром ее кончика.
Далее производят инсуффляцию газа до тех пор, пока при перкуссии не появляется тимпанит. Каких-либо конкретных указаний по количеству вводимого углекислого газа не существует, обычно требуется около 3-4 л. Во избежание проблем, связанных с нарушением венозного возврата, внутрибрюшное давление не должно превышать 15 мм.рт.ст. Эта цифра выставляется на передней панели инсуффлятора и постоянно поддерживается.
Если предполагается наличие спаек в области пупка, следует вводить иглу по средне-ключичной линии, на 2 пальца ниже угла реберной дуги, или использовать технику открытого введения первого троакара, предложенную в 1971 г. Н.М. Hasson. В последнем случае выполняют разрез в умбиликальной области и под контролем глаза рассекают апоневроз настолько, чтобы после введения троакара он охватывал инструмент герметично. Затем на апоневроз с обеих сторон накладывают по одному шву. Возможно использование видеотроакара «Visiport» («Auto suture», США), имеющего автоматически выбрасывающееся лезвие-нож, который под контролем зрения рассекает ткани на глубину 1 мм. По мере рассечения и расслоения тканей при продвижении оптического троакара, хирург имеет возможность идентифицировать различные слои брюшной стенки, прилежащие к прозрачной брюшине органы, и степень их фиксации к ней.
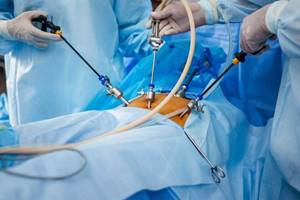
После наложения пневмоперитонеума в брюшную полость через тот же самый разрез, приподнимая брюшную стенку за цапки или руками, вводят 5- или 10-мм — в зависимости от диаметра используемого лапароскопа — троакар. Бесспорно, перпендикулярное расположение инструмента по отношению к передней брюшной стенке обеспечит наибольший объем движений лапароскопа. Важно помнить, что ниже места введения главного троакара находятся жизненно важные анатомические структуры. Это бифуркация аорты, внутренние и наружные подвздошные сосуды, воронкотазовые сосуды и мочеточники, которые проходят поверх наружних подвздошных артерий. В связи с этим, В.И. Кулаков с соавт. рекомендует вводить троакар под углом 45-60° к плоскости передней брюшной стенки в направлении к крестцовой впадине. Фиксация указательного пальца хирурга на патроне троакара помогает ограничить глубину его проникновения. Кроме того, использование инструментов, снабженных пружинящими защитными лепестками, позволит повысить безопасность манипуляции. Для уменьшения вероятности травм, связанных со «слепым» введением главного троакара, J. Hulka, H. Reich, G. Phillips предложили методику с применением пневмоперитонеума высокого давления (до 30 мм.рт.ст), снижаемого сразу же после подтверждения атравматичности проникновения в брюшную полость.
Введение дополнительных троакаров для манипуляторов осуществляется под эндовидеоконтролем, как правило, латеральнее прямых мыщц живота. Следует помнить о топографии нижних надчревных сосудов, ранение которых сопровождается значительным кровотечением. Они проходят в латеральной пупочной связке, образующей латеральную пупочную складку брюшины на передней брюшной стенке. В нижних отделах брюшной стенки, надчревные сосуды проходят латерально от прямых мыщц живота. Приблизительно на середине пути, вдоль передней брюшной стенки, они переходят под прямые мышцы живота, примерно от уровня пупка проходя по их средней линии. Для того, чтобы избежать ранения нижних надчревных сосудов, разрезы в надлобковой области и введение троакаров сбоку от срединной линии необходимо выполнять либо медиальнее облитерированной пупочной связки, либо латеральнее круглой связки. При введении нижнего латерального троакара важно не повредить бедренные сосуды, идущие на уровне паховой связки. Введение троакаров по средней линии живота, как правило, безопасно для сосудов передней брюшной стенки, поскольку срединная линия представляет собой бессосудистую зону.
Панорамный осмотр органов брюшной полости начинают в горизонтальном положении больного, что позволяет получить общее представление об их состоянии, подтвердить наличие жидкости (кровь, гной, серозный выпот), фибрина, спаечного процесса, диссеминации злокачественной опухоли. Иногда уже на этом этапе возможно установление предварительного диагноза и определение дальнейшей тактики лечения. Прицельный осмотр позволяет уточнить диагноз, произвести биопсию. Для прицельного осмотра того или иного органа, управляя операционным столом, создают положение Тренделенбурга, Фаулера, на правом или левом боку. В некоторых случаях необходимо использование дополнительного 5-мм троакара и инструмента (зажима, диссектора), позволяющего приподнять или отвести ткани, аспирировать жидкость, взять материал для биопсии. Биопсию яичника, пораженного участка брюшины или других патологических образований выполняют биопсийными щипцами или ножницами. Кровоточащий участок коагулируют би- или монополярными щипцами.
Осмотр брюшной полости проводят по часовой стрелке, начиная с правого верхнего квадранта живота. Для удобства ревизии брюшную полость условно делят на 6 секторов.
1 сектор – правый верхний квадрант живота: правая доля печени, правая половина диафрагмы, желчный пузырь, двенадцатиперстная кишка, часть большого сальника, расположенные в этой зоне петли кишечника. Слева эта область ограничена серповидной и круглой связками печени.
2 сектор – левый верхний квадрант живота: левая доля печени, передняя стенка желудка, левая половина диафрагмы, часть большого сальника и кишечника, селезенка.
3 сектор – брюшина левой половины живота.
4 сектор – малый таз и расположенные в нем органы (в положении Тренделинбурга).
5 сектор — брюшина правой половины живота.
6 сектор – тонкая и толстая кишка, большой сальник, слепая кишка, червеобразный отросток.
Рационально, на наш взгляд, первоначально осмотреть органы, расположенные в проекции умбиликальной области, куда «слепо» вводили иглу Вереша и основной троакар.
В лапароскопии существуют так называемые слепые зоны: место введения лапароскопа, задняя стенка брюшной полости, некоторые органы, расположенные мезо- и ретроперитонеально.
После окончания осмотра выбирают дальнейшую лечебную тактику: завершение процедуры, биопсия или дренирование, лапароскопическое оперативное вмешательство или переход к лапаротомии.
Показания к выполнению
Показаниями к проведению лапароскопии являются:
- диагностическое исследование органов малого таза;
- миома матки;
- генитальный эндометриоз;
- идиопатическое бесплодие;
- хронические тазовые боли;
- патологии яичников (кисты, объемные образования, склерокистоз);
- патологии маточных труб (непроходимость, гидросальпинкс, сактосальпинкс, трубная беременность и т.д.), а также перевязка труб с целью стерилизации;
- пролапс тазовых органов;
- истмико-цервикальная недостаточность;
- спаечная болезнь малого таза.

Противопоказания
К абсолютным противопоказаниям относятся:
- онкологическое заболевание яичника или маточной трубы;
- хронические заболевания сердечно-сосудистой или дыхательной систем в стадии декомпенсации, а также острая почечная и печеночная недостаточность;
- нарушения свертываемости крови, не поддающиеся коррекции;
- ожирение III и IV степени;
- любые нарушения, препятствующие тому, чтобы пациент во время операции находился в так называемой позе Трендельбурга, при которой таз приподнят по отношению к голове (скользящая грыжа диафрагмы, патологии сосудов головного мозга);
- геморрагический шок.
Кроме того, существуют относительные противопоказания, к которым относят выраженный спаечный процесс в малом тазу, острые инфекционные заболевания и некоторые другие нарушения.
Возможные осложнения после лапароскопии в гинекологии
Непосредственно после лапароскопии яичников или маточных труб женщины могут предъявлять жалобы на ощущение ломоты в области шеи, живота, плеч. Это связано с тем, что в ходе операции в брюшную полость нагнетается газ. Такие ощущения устраняются с помощью несложных упражнений. Риск развития осложнений после лапароскопии гораздо ниже, чем после проведения полостной операции, поскольку она является малоинвазивным методом. Как следствие, меньше травмируются ткани и отсутствуют послеоперационные рубцы. Однако нужно иметь в виду, что проведение лапароскопии требует от хирурга большого мастерства. Хотя делают лапароскопию во многих клиниках Москвы, обращаться рекомендуется только в медицинские центры, специализирующиеся на лечении бесплодия. Это поможет избежать потенциальных осложнений, связанных с недостаточной квалификацией врача (повреждения сосудов и внутренних органов, инфицирования, ожога тканей). В частности, все оперирующие гинекологи Нова Клиник имеют многолетний успешный опыт проведения таких операций. Осложнения после лапароскопии могут развиваться и из-за того, что пациент не выполняет предписаний врача. Поэтому строго следуйте рекомендациям доктора и в течение определенного времени соблюдайте ограничения, связанные с физической активностью, диетой и интимными отношениями.
Лапароскопия при эндометриозе
Лапароскопия позволяет выявить очаги эндометриоза еще на самой ранней стадии и своевременно удалить их. Оперативное лечение эндометриоза направлено на иссечение эндометриоидных очагов и инфильтратов, и лишь при начальных формах развития возможно использовать лазерную вапоризацию, электрокоагуляцию и другие.
Для подтверждения диагноза «наружный генитальный эндометриоз», необходимо получить патологическую ткань, что можно сделать только посредством операции.
Особенности восстановительного периода
В работу онкогинекологического отделения УКБ 4 внедрены элементы ускоренной реабилитации. Одним из аспектов «fact track» хирургии является ранняя активизация пациентки, которая при подобной операции проводится через 5-6 часов после завершения операции. Пациентке разрешают садиться, вставать (первый раз под контролем медицинского персонала) и при хорошем самочувствии ходить.
С целью снижения интенсивности и купирования болевого синдрома применяются внутримышечные инъекции нестероидных противовоспалительных препаратов, которые также способствуют ускоренной реабилитации. Поскольку, лапароскопические операции в сравнении с хирургическими вмешательствами, проводимыми путем чревосечения, сопровождаются менее выраженным болевым синдромом, в большинстве случаев, применение наркотических анальгетиков не требуется.
Данные мероприятия позволяют снизить риск послеоперационных тромбоэмболических и воспалительных осложнений, а также риск формирования спаечного процесса.
Кроме того, всем пациенткам для профилактики тромбоза вен нижних конечностей назначается их эластическая компрессия (ношение компрессионных чулок или эластичных бинтов). В зависимости от степени риска тромбоэмболических осложнений в послеоперационном периоде могут быть назначены низкомолекулярные гепарины или антиагреганты, которые позволяют снизить свертываемость крови.
В рамках реабилитационной терапии применяются антибактериальные препараты, а также средства нормализующие перистальтику кишечника и устраняющие тошноту (приее возникновении).
Важным моментом является соблюдение правильного режима питания: в день операции есть не разрешается (можно пить негазированную воду), следующие 2-3 дня назначают щадящую диету до восстановления функции кишечника.
В этот период не разрешены следующие продукты:
- -сырые овощи и фрукты;
- -сладости;
- -хлебо-булочные изделия;
- -соки, сладкие напитки, кофе, газированные напитки;
- -сладкие кисло-молочные продукты.
В случае, если оперативное лечение не связано с внематочной беременностью и не сопровождается вмешательством на яичниках (например, удалением кисты), менструация наступает в положенный срок (согласно календарю).
Однако, 1-2 дня после хромосальпингоскопии могут быть небольшие выделения, связанные с выходом контрастного вещества.
В стационаре пациентка проводит несколько дней (4-6 дней), после чего ее выписывают домой (при отсутствии осложнений).
В течение 21 дня после лапароскопии рекомендуется ограничить усиленные физические нагрузки. Срок полового покоя устанавливает лечащий врач, зависит от вида и объема оперативного вмешательства.
Кроме того, не рекомендуют сидячие ванны, бани, сауны, бассейн, купание в море примерно в течение 2 недель, но срок может меняться в зависимости от объема операции и заживления швов.
Швы снимают на 5-7 сутки после лапароскопии (день операции в расчете не учитывается). После этого можно принимать душ полностью, в том числе мочить послеоперационные рубцы.
Сначала рубцы имеют розовый цвет, затем постепенно бледнеют и становятся практически незаметны.
Соблюдение всех предписаний врача во время восстановительного периода после лапароскопии способствует снижению вероятности осложнений и успешной реабилитации.