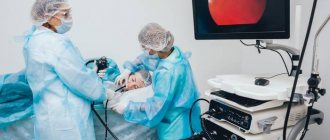
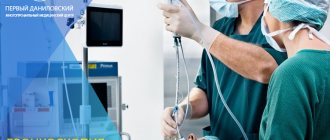
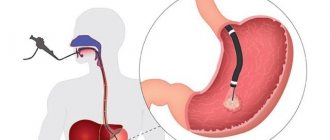
Трахеобронхоскопия (полное название процедуры) – современный лечебно-диагностический метод визуализации внутренних поверхностей трахеи и бронхов.
Обследование выполняется специальным оптическим прибором – фибробронхоскопом. По сути своей это многофункциональный эндоскоп, который состоит из гибкого кабеля с источником света и видео/фотокамерой на конце и ручкой управления с дополнительным манипулятором.
Суть метода
Осмотр слизистых оболочек бронхов, трахеи посредством бронхоскопа называется бронхоскопией.
Специальный аппарат (бронхоскоп), в котором есть видеокамера и подсветка, вводят в дыхательные пути пациента для исследования. В результате него у врача скапливаются точные (до 97%) данные. Используют бронхоскоп в целях диагностики различных патологий:
- Бронхит;
- Пневмония;
- Онкология легких.
Применим бронхоскоп и для терапии, для чего его оснащают необходимыми приспособлениями.
Что можно и нельзя делать после процедуры?
Пациент может испытывать чувство онемения после применения анестетика, поэтому желательно на время отложить прием воды и пищи, чтобы не поперхнуться. Через 1-2 часа после процедуры можно выпить несколько глотков воды. Если глотание восстановилось, и процесс не вызывает дискомфорта, можно начинать есть и пить.
В течение 2 часов после бронхоскопии следует воздержаться от курения.
Необходимо узнать у врача, когда можно будет приступить к приему лекарств.
Если исследование проводилось «во сне», то в течении 24 после наркоза пациент не сможет управлять транспортным средством, и ему потребуются сопровождающие лица для того, чтобы добраться домой.
Немного истории
Надо отметить, что бронхоскопия не изобретение сегодняшнего дня. Впервые она была применена в конце 19 столетия. На тот момент, да и на долгие десятилетия позже она была болезненной, сопряженная с травмами, вызывала значительные осложнения.
Первые модели были снабжены линзами и зеркалами, с помощью которых доктор мог рассмотреть дыхательные пути больного.
В середине 50-х был разработан первый безопасный бронхоскоп, хотя он и оставался жестким. Но уже в конце 60-х появился первый гибкий. Прошло еще 10 лет, и новые технологии позволили добиться значительного увеличения изображения. Таким образом, врачи получили уникальную возможность детально видеть любые изменения.
Показания к проведению бронхоскопии
Бронхоскопия – чаще всего диагностическая процедура, которую делают для диагностики болезней легких, опухолей, хронического кашля, инфекций. В зависимости от состояния и заболевания пациента, во время бронхоскопии можно найти: кровь, слизь, признаки инфекционного процесса, припухлость, отечность, наличие инородного тела, опухоль.
Показания к проведению бронхоскопии:
- для обнаружения причины проблемы (например, кровотечение, хронических кашель, затрудненное дыхание);
- для взятия образцов тканей, когда другие тесты, такие как рентген грудной клетки или КТ, показывают проблемы с легким или с лимфатическими узлами в грудной клетки;
- для диагностики заболевания легких путем сбора образцов ткани или слизи (мокроты);
- для определения степени рака легких;
- для удаления инородных тел, которые блокируют дыхательные пути;
- для проведения брахитерапии;
- для диагностики туберкулеза бронхов (бронхоскопия проводится для дифференциальной диагностики с другими заболеваниями).
Виды бронхоскопии
Если говорить о том, какой процедура может быть, нужно отталкиваться от целей ее проведения. А цель эта бывает:
- Диагностическая;
- Лечебная.
При диагностической врач производит осмотр дыхательных путей и берет биоптат для изучения. Такой вид показан для обнаружения:
- Патологий развития дыхательной системы;
- Заболеваний инфекционного и воспалительного характера;
- Опухолей;
- Причин кровохарканья.
Основной целью терапевтической процедуры является проведение таких манипуляций, как:
- Остановка кровотечения;
- Удаление опухолей;
- Изъятие инородных тел;
- Адресное введение лекарств и т.д.
Биопсия яичка
Какие осложнения и последствия могут быть после бронхоскопии?
При бронхоскопии риск осложнений увеличивается с возрастом пациента. Поэтому до назначения процедуры врач тщательно оценивает состояние здоровья каждого пациента, взвешивает пользу и возможные риски.
После бронхоскопии пациента в течение нескольких дней может беспокоить першение в горле, охриплость голоса. Часто на следующий день после бронхоскопии, присутствует желание откашляться. Эти явления проходят самостоятельно.
В редких случаях бронхоскоп может травмировать окружающие ткани, что становится причиной боли в горле, затруднения глотания, может вызывать охриплость или кашель, провоцировать носовые кровотечения, крайне редко возникает травма гортани.
Если пациенту была проведена биопсия, то откашливание в первые пару дней после бронхоскопии может происходить с небольшим количеством крови. При появлении сильного кровотечения требуется срочно обратиться к врачу. Остановка таких кровотечений проводится при помощи эндоскопа.
Жесткий и гибкий аппараты
Сегодня в медицинской практике используют как жесткие, так и гибкие бронхоскопы. У тех и других есть свои достоинства, а также область применения.
Бронхоскоп жесткий:
- Главным образом его используют для терапии. В отличие от аппарата гибкого, он расширяет просвет бронхов, с его помощью можно удалять тела инородные;
- Через аппарат можно вводить и гибкий бронхоскоп, что важно для исследования бронхов более тонких;
- С помощью аппарата врач может устранить обнаруженные патологии;
- Широко используют в реанимационных целях, например, при утоплении;
- Необходим общий наркоз, тогда у пациента нет страха и неприятных ощущений.
Бронхоскоп гибкий:
- Менее травматичен;
- Доходит до недоступных для жесткого аппарата отделов бронхов;
- Используют в педиатрии;
- Общая анестезия не требуется.
Манипуляции с аппаратом гибким
Сегодня чаще используют бронхоскоп гибкий, особенно это касается диагностики.
За шесть часов до процедуры нельзя пить и принимать пищу.
Процедуру проводят с соблюдением высокой стерильности.
Пациенту, который находится в положении лежа на спине либо сидя. Для расслабления вводят препарат, например, Эуфилин. Расслабленность организма пациента важна для продвижения аппарата.
Пациент должен дышать поверхностно, часто: это нивелирует рвотный рефлекс.
Вводят аппарат через рот либо ноздрю. В момент глубокого вдоха его проводят через голосовую щель. Затем вращениями продвигают в бронхи.
Пациент может почувствовать давление в дыхании, однако не боль.
Вначале исследуют гортань и голосую щель, затем – трахею и бронхи. Тонкие бронхиолы и альвеолы легких для аппарата недоступны.
Врач получает возможность:
- Промыть бронхи;
- Удалить их содержимое;
- Провести биопсию и т.п.
С полчаса после процедуры пациент чувствует онемение. В ближайшие два-три часа ему нельзя курить и принимать пищу, восемь-десять часов управлять автотранспортным средством.
УЗИ при беременности
- Подготовки не требуется.
УЗИ органов брюшной полости (печень, желчный пузырь, поджелудочная железа, селезёнка)
- Убрать из рациона продукты, вызывающие повышенное газообразование (бобовые, чёрный хлеб, капуста, молоко, яйца, газированные напитки, включая пиво, шампанское).
- При метеоризме рекомендовать настой ромашки 2 раза в день или активированный уголь по 1–2 таблетки х 4 раза в день. Исследование проводится строго натощак.
УЗИ органов малого таза (мочевой пузырь, матка, придатки)
- Исключить из рациона за 2-3 дня до исследования продукты, вызывающие газообразование (бобовые, черный хлеб, капусту, молоко).
- Исследование проводится натощак.
- Если УЗИ проводиться трансабдоминально, то в день исследования за 2-3 часа до УЗИ пациент должен выпить около 1,5 литров негазированной жидкости (чай, вода, сок), не мочиться до исследования.
УЗИ простаты
- Накануне не употреблять в пищу сырые овощи, фрукты, молоко.
- При наличии вздутия в животе для лучшей визуализации желательно принять эспумизан по 5 капсул 3 раза в день и 6 капсул утром в день исследования. Если накануне исследования эспумизан не принимался, то за 3 часа до исследования принять 10 капсул одномоментно.
- Прийти с полным мочевым пузырем (за 2 часа перед обследованием выпить 0,3 литра жидкости).
УЗИ прямой кишки
- Накануне исследования выпить любое слабительное, вечером и утром по 2 очистительные клизмы.
- За час до исследования выпить 500—600 мл жидкости для наполнения мочевого пузыря.
УЗИ почечных артерий
- Проводится натощак.
- Желательно накануне не употреблять в пищу газообразующие продукты (бобовые, черный хлеб, капусту, молоко).
Рентгенологическое исследование почек (экскреторная внутривенная урография):
- Исключить из рациона продукты, способствующие газообразованию (овощи, фрукты, сладости, молоко, чёрный хлеб). По назначению врача-карболен, активированный уголь.
- Ограничить приём жидкости до 1 литра со второй половины дня накануне исследования.
- Очистительные клизмы утром и вечером.
Рентгенологическое исследование мочевыводящих путей:
- За три дня до исследования исключить из пищи: овощи, фрукты, чёрный хлеб, молочные продукты. Стул должен быть регулярным (если есть проблемы со стулом, откорректировать приёмом слабительных средств).
- Ограничить приём жидкости за сутки до исследования до 1,0-1,5 литров. Эспумизан за 2 дня до исследования по схеме, смотреть в аннотации.
- В день исследования, утром лёгкий завтрак.
Компьютерная томография с контрастированием
При проведении компьютерной томографии с контрастированием или с болюсным контрастированием необходимы следующие обследования:
- Биохимия крови (креатинин, мочевина)
- Консультация аллерголога (аллергия на йодсодержащие препараты)
При проведении исследования органов малого таза обратится предварительно к врачу для консультации.
Компьютерная томография брюшной полости, забрюшинного пространства
- Перед исследованием обязательно покушать.
- За 15 минут до исследования пациенту предлагается выпить йодосодержащий неионный контрастный препарат, после чего контраст вводится внутривенно.
- Если пациенту выполнялось рентгеновское исследование пищеварительного тракта с контрастированием бариевой взвесью — компьютерная томография может быть выполнена не ранее, чем 7 суток.
Бронхоскопия
Бронхоскопия (от др.-греч. βρόγχος — дыхательное горло, трахея и σκοπέω — смотрю, рассматриваю, наблюдаю), называемая также трахеобронхоскопией — это метод непосредственного осмотра и оценки состояния слизистых трахеобронхиального дерева: трахеи и бронхов, при показаниях и гортани при помощи специального прибора — фибробронхоскопа или видеобронхоскопа — последнего поколения эндоскопов. Современный бронхоскоп — это сложный прибор, состоящий из гибкого стержня с управляемым изгибом дальнего конца, рукоятки управления и осветительного кабеля, связывающего эндоскоп с источником света, оснащён видеокамерой, а также манипуляторами для проведения биопсии и удаления инородных тел.
Является одним из наиболее информативных инструментальных методов исследования трахеи и бронхов, при необходимости гортани, применяется с целью визуальной оценки состояния трахеобронхиального дерева, выявления эндоскопических симптомов заболеваний легких, получения материала для лабораторного исследования. Бронхоскопия проводится: больным при подготовке к операции на легких, во время лечения бронхолёгочных заболеваний для уточнения диагноза, выработки лечебной тактики, контроля за эффективностью лечения. При бронхите с обильной мокротой применяют лечебные БС для удаления содержимого из бронхов и введения лекарств. Бронхоскопия имеет важное значение в диагностике ранних форм рака гортани, трахеи, бронхов, активно используется для выявления и удаления инородных тел из бронхиального дерева при случайном вдыхании (аспирации) их.
Подготовка к исследованию:
Перед бронхоскопией должно быть выполнено рентгенологическое исследование или компьютерная томография органов грудной клетки, либо флюорография, ЭКГ — эти анализы и амбулаторную карту принести с собой. Врач — эндоскопист должен быть осведомлён о наличии у обследуемого пациента заболеваний (например, сахарный диабет, ишемическая болезнь сердца, инфаркт в анамнезе, гормонотерапия, лечение антидепрессантами) и о наличии аллергии на лекарственные препараты. Бронхоскопия проводится строго натощак, чтобы избежать случайного заброса остатков пищи или жидкости в дыхательные пути при рвотных движениях или кашле, поэтому последний прием пищи должен быть не позже 19.00 накануне исследования. В день исследования не пьют воду. О приеме обязательных лекарств (сердечные, для снижения АД) следует посоветоваться с врачом, назначившим бронхоскопию, предупредив об этом эндоскописта. Бронхоскопия проводится в специально предназначенных для этого кабинетах. Рекомендуется взять с собой полотенце, так как после процедуры возможно отхаркивание слизи.
Во время исследования:
- будет сделано все возможное, чтобы Пациент перенес ее как можно легче.
- необходимо снять зубные протезы, а также украшения для пирсинга.
- больным с бронхоспастическим компонентом (хронический обструктивный бронхит, бронхиальная астма) непосредственно перед началом анестезии при необходимости дают вдохнуть аэрозоль (сальбутамол) из индивидуального дозатора.
- необходимо снять верхнюю одежду или ослабить воротник (расстегнуть пуговицы).
- выполняется местная анестезия слизистой носовой полости и ротоглотки для устранения болезненных ощущений при проведении эндоскопа через нос и подавления кашлевого рефлекса. Бронхоскопия проводится в положении сидя. Врач вводит эндоскоп в дыхательные пути под контролем зрения, постепенно осматривая нижележащие отделы трахеобронхиального дерева с обеих сторон. Аппарат обычно вводится через носовой ход, но в некоторых случаях может быть введен в дыхательные пути и через рот. Диаметр эндоскопа существенно меньше просвета трахеи и бронхов, поэтому затруднений дыхания быть не должно. Врач рассматривает поверхность, глотки, гортани, трахеи и бронхов. Затем бронхоскоп извлекается.
Возможные осложнения:
- предстоящее Вам исследование является инвазивным инструментальным вмешательством и, несмотря на относительно низкий уровень побочных эффектов и максимально щадящее выполнение, всё же несёт в себе риск возникновения некоторых осложнений: среди них отмечаются повреждение стенки бронха, пневмоторакс, кровотечение после биопсии, бронхоспазм, пневмония, аллергические реакции.
При возникновении вышеперечисленных осложнений может потребоваться госпитализация и оперативное лечение.
После окончания вмешательства:
- остается чувство онемения, небольшой заложенности носа, чувство «комка» в горле и небольшое затруднение проглатывания слюны, возникающие вследствие анестезии. Эти ощущения проходят в течение часа.
- принимать пищу можно после того, как полностью пройдет ощущение онемения языка и глотки, чтобы предотвратить попадание пищи и жидкости в трахею. Если выполняли биопсию, то время приема пищи определит врач.
Фиброколоноскопия
Колоноскопия – это самый точный и достоверный метод диагностики изменений слизистой оболочки толстой кишки с помощью эндоскопа – видеоколоноскопа; истинный характер патологического процесса устанавливается практически в 100% случаев. Колоноскоп – гибкий длинный зонд со встроенным видеочипом, позволяющим передавать цветное изображение изнутри кишечника на монитор, даёт возможность увидеть изменённые участки слизистой оболочки, детально рассмотреть и оценить их строение, дать заключение о предположительном диагнозе и, при необходимости, взять кусочек для гистологического исследования (биопсия). Исследование проводится по показаниям, определяемым лечащим врачом или врачом-консультантом.
Показания:
- выявление воспалительных изменений, дивертикулов, полипов
- подозрение на опухоль толстой кишки
- диагностика (с целью скрининга) при отсутствии жалоб
- в качестве предоперационной подготовки
- с целью наблюдения в динамике — после консервативного или оперативного лечения.
Подготовка к исследованию:
Колоноскопия является ведущим методом исследования толстой кишки, поэтому подготовка кишечника к колоноскопии играет ключевую роль при исследовании наряду с методикой введения эндоскопа и осмотра. Только при хорошей подготовке кишечника к исследованию во время процедуры можно выявить мельчайшие, едва заметные изменения слизистой оболочки и поставить диагноз на ранней стадии, что способствует полному излечению от самых грозных заболеваний.
За 2-3дня до очистки толстой кишки назначается бесшлаковая диета: нельзя принимать богатую клетчаткой растительную и плохо перевариваемую пищу; можно — рафинированные и легко перевариваемые нежирные белковые продукты, жидкость прозрачную в неограниченном количестве (бульоны, соки без мякоти, чай, кисель без ягод)
1. Подготовка накануне исследования возможна: 2-мя способами
- Современный метод очистки путём приёма одного из препаратов:
- Фортранс — 1 пакет на 20кг веса,1 пакет развести в 1л питьевой воды. принять за 1час дробно, можно с соком цитрусовых; если исследование после 12 часов дня, то 2л вечером, 2л утром; если исследование до 12 часов дня, то весь объём принять с 16 до 20часов. Внимательно читать инструкцию.
- Мовипреп — в упаковке 2 пакета А и 2 пакета Б. 1А и 1Б развести в 1л питьевой воды, принять за 1час + 500мл любой прозрачной жидкости, через час повторить то же самое с остальными пакетами. Следовать инструкции.
- Флит фосфо-сода — утром и вечером по 1 флакону 45мл флит фосфо-сода в смеси с водой, в течение дня принять не менее 2л прозрачной жидкости, внимательно читать инструкцию.
- Пикопреп – 2 пакета растворяют в воде (в 150мл каждый) и запивают прозрачной жидкостью, согласно инструкции.
2. Традиционный метод подготовки слабительными и клизмами: в 15-16часов 30-45мл (не более 70мл) касторового масла или любого другого слабительного (таблетки сенны, бисакодил, 25% водный раствор сульфата магнезии (200мл); вечером после отхождения стула сделать 2 очистительные клизмы по 1,5-2л каждая, утром не позднее, чем за 2 часа до осмотра ещё 2 очистительные клизмы по 1-2л с интервалом в 1час.
Внимание! Приём обязательных препаратов (гормональных, для снижения АД, сердечных и других) отменять не следует! Препараты железа отменить за 3-4дня до колоноскопии. При хронических запорах или после ирригоскопии бесшлаковую диету начать за 5 дней до исследования!
С собой необходимо иметь простынь, амбулаторную карту (обязательно выписки, заключение ирригоскопии если делали.
Время исследования в среднем составляет 30минут, однако его длительность зависит от многих факторов, таких как качество подготовки толстой кишки, анатомические особенности органа, перенесённые ранее операции, индивидуальная непереносимость исследования. Время процедуры может увеличиться из-за проведения дополнительных вмешательств – диагностических или лечебных.
Колоноскопия начинается в положении лёжа на левом боку, в процессе исследования возможно изменение положения тела — поворот на спину или на правый бок. Аппарат проходит через задний проход в прямую кишку, затем в ободочную и слепую. В ходе исследования в просвет кишки нагнетается воздух, это обеспечивает расправление просвета и складок толстой кишки, чёткую видимость рельефа стенок, слизистой оболочки, сосудистый рисунок и др. Осмотр толстой кишки выполняется как при введении аппарата, так и при его выведении. Иногда во время процедуры могут возникнуть неприятные болевые ощущения. Это может быть вызвано рядом причин: перенесённые ранее операции на брюшной полости и наличие спаечного процесса, анатомические особенности кишки — наличие «резких» изгибов и дополнительных петель, удлинение органа (долихосигма, долихоколон).
Возможные осложнения: предстоящее Вам эндоскопическое исследование является инвазивным инструментальным вмешательством и, несмотря на относительно низкий уровень побочных эффектов и максимально щадящее выполнение, всё же несёт в себе риск возникновения некоторых осложнений, среди них отмечаются:
- травматическое повреждение стенки кишки (перфорация) с возможным вторичным инфицированием;
- разрыв дивертикула при дивертикулезе (возможен как при подготовке, так и во время исследования);
- кровотечение;
- со стороны сердечно-сосудистой системы (сердцебиение, ↓ или ↑ АД, одышка, онемение рук, головокружение);
- вздутие живота, отрыжка воздухом;
- заворот аппарата с ретроградным внедрением его в стенку органа;
При возникновении вышеперечисленных осложнений может потребоваться госпитализация с возможным оперативным вмешательством.
После окончания исследования:
- некоторое время может ощущаться вздутие живота;
- пить и принимать пищу можно через 30минут;
- если выполнялась биопсия, то исключить физические нагрузки в течение суток;
- после внутривенной анестезии нельзя управлять машиной, механизмами в течение суток;
- в случае появления необычных симптомов и любых тревожащих Вас обстоятельств в течение первых часов, дней после колоноскопии, необходимо обратиться в учреждение где делали исследование к врачу.
Заключение колоноскопии врач выдаёт в этот же день, если брали биопсию, то результат будет готов через 2 недели, сотрудники объяснят, когда и где забрать результат.
Эзофагогастродуоденоскопия (ЭФГДС)
Эзофагогастродуоденоскопия, ЭГДС или гастроскопия— одна из разновидностей эндоскопического обследования – осмотр пищевода, полости желудка и двенадцатиперстной кишки при помощи специального аппарата — фиброгастроскопа, вводимого в желудок через рот и пищевод. Во время осмотра выявляются возможные патологические изменения слизистой оболочки.
Эндоскопия внутренних органов является одним из наиболее точных и объективных методов исследования и широко используется в работе специалистов всех основных направлений. В отличие от других способов диагностики она позволяет увидеть, как выглядят полые органы изнутри. Это те места, где могут развиваться новообразования, которые на начальной стадии протекают без специфических симптомов. Чтобы опухоль появилась на рентгенограмме или экране УЗ-аппарата, она должна быть уже достаточно большой. А эндоскопическая диагностика позволяет заметить подозрительные признаки серьезной патологии на начальной стадии, при необходимости взять кусочек для исследования под микроскопом (биопсия).
Подготовка:
- проводится строго натощак — полностью исключается прием пищи и курение за 8-10-12 часов до исследования.
- если Вы постоянно принимаете жизненно важные препараты, приём которых прерывать нельзя, не нарушайте режим, но предупредите об этом врача.
- просим Вас прибыть для выполнения процедуры в назначенное время с медицинскими документами (выписки, предыдущие заключения), полотенце.
В отделении Вас встретят медицинская сестра и врач; они помогут Вам подготовиться к исследованию, и квалифицировано выполнят его.
Во время исследования: будет сделано все возможное, чтобы Пациент перенес ее как можно легче. Необходимо снять зубные протезы, а также украшения для пирсинга. Чтобы снизить чувствительность при глотании, Пациенту могут побрызгать раствором местного анестетика в горло (при переносимости его). Между зубами Пациента попросят зажать загубник, через который и проводится эндоскоп. Пациента попросят расслабить горло, затем сделать один глоток, во время которого врач под контролем зрения введет прибор в пищевод. Доктор внимательно рассмотрит внутреннюю поверхность желудка, при необходимости возьмет кусочек слизистой оболочки для дальнейшего исследования (биопсия). Это тоже безболезненная процедура. Врач-эндоскопист должен знать о наличии у обследуемого пациента заболеваний (например, сахарный диабет, гипертоническая болезнь), о наличии аллергии на препараты.
Возможные осложнения:
предстоящее Вам эндоскопическое исследование является инвазивным инструментальным вмешательством и, несмотря на относительно низкий уровень побочных эффектов и максимально щадящее выполнение, всё же несёт в себе риск возникновения некоторых осложнений:
- перфорация органа — травматическое повреждение органов с вторичным инфицированием;
- кровотечение;
- функциональные нарушения органов и систем (затруднение дыхания, остановка сердца);
- сердечно-сосудистые расстройства;
- аллергическая реакция, развитие анафилактического шока;
- повреждение зубов;
- флебит; обострение хронического заболевания;
- петлеобразование эндоскопа и ретроградное внедрение его конца в исследуемый орган;
- другие, описанные в специальной медицинской литературе;
При возникновении вышеперечисленных осложнений может потребоваться госпитализация и оперативное лечение.
После окончания вмешательства: в течение 30минут Вам не следует ничего есть и пить; если выполнялась биопсия, то употребляйте охлажденную пищу в течение суток. Не рекомендуется водить машину, управлять какими-либо механизмами в течение 1 часа. Проинформируйте врача о появлении необычных симптомов и любых тревожащих Вас обстоятельств в первые часы и дни после исследования. Возникающее у некоторых пациентов неприятное ощущение в горле обычно проходит через 24-48 часов.
Спирография
- Как минимум за час до исследования рекомендуется воздержаться от курения и употребления кофе.
- За 8-10 часов до исследования следует воздержаться от приёма бронхорасширяющих препаратов.
- Обследование проводится утром натощак, после 15-20 минут отдыха.
Велоэргометрия
- Как минимум за 3 часа до исследования необходимо воздержаться от приёма пищи.
- Велоэргометрия не проводится после стрессовых ситуаций и больших физических нагрузок.
ЭКГ
- Гигиенический душ перед исследованием.
- Для мужчин с выраженным волосяным покровом на груди необходимо сбрить волосы (уточнить у врача).
- Перед ЭКГ не рекомендуется плотный прием пищи.
- Обследование проводится после 15-20 минут отдыха.
Суточное мониторирование
- Рекомендуется принять душ, т.к. после установки электродов в течение 24 часов нельзя будет принимать водные процедуры.
- Мужчинам удалить (при необходимости) волосяной покров с передней поверхности грудной клетки.
Биохимическое исследование крови
Взятие крови проводится натощак. За 12 часов до исследования необходимо воздержаться от приема пищи, алкоголя и курения, прием препаратов оговаривается с лечащим врачом. За 20-30 минут ограничить физическую и эмоциональную активность. Не рекомендуется проводить забор крови для исследований непосредственно после физиотерапевтических процедур, рентгеновского обследования, после приема алкоголя, наркотиков (за исключением специального обследования на присутствие этих компонентов в крови). Очень важно, чтобы Вы точно следовали указанным рекомендациям т.к. только в этом случае будут получены достоверные результаты исследований крови.
Исследование мочи Утром необходимо подмыть наружные половые органы и промежность тёплой водой с мылом в определённой последовательности (область лобка, наружные половые органы, промежность, область заднего прохода) и вытереть насухо кожу в таком же порядке. После гигиенической процедуры пациент должен выпустить начальную порцию мочи в унитаз, а затем собрать в банку 150-200 мл мочи (так называемая средняя порция струи мочи). Наиболее информативным является анализ мочи, собранной утром после сна, т. к. первая утренняя порция мочи обычно самая концентрированная. Ёмкости с крышкой для сбора мочи должны быть подготовлены заранее: вымыты раствором детергента или мылом, ополоснуты не менее 3 раз для удаления остатков моющего вещества и тщательно высушены. Собранная для исследования моча должна быть доставлена в лабораторию не позднее чем через 1 ч после сбора. Хранение мочи до проведения анализа допускается только в холодильнике максимум в течение 1,5 часов. Особенности сбора мочи при различных методах исследования:
- Общий анализ мочи: после гигиенической процедуры в чистую ёмкость собирают среднюю порцию мочи (150-200 мл).
- Проба по Нечипоренко: после гигиенической процедуры в чистую ёмкость собирают среднюю порцию мочи (40 мл).
- Проба Зимницкого: пациент должен в 6 ч утра помочиться в унитаз, после этого последовательно собирать мочу в пронумерованные ёмкости, меняя их каждые 3 ч. Если мочи в течение 3 ч не оказывается, ёмкость остаётся пустой. Все восемь ёмкостей должны быть промаркированы с указанием номера порции и времени сбора мочи:
- 06.00-09.00;
- 09.00-12.00;
- 12.00-15.00;
- 15.00-18.00;
- 18.00-21.00;
- 21.00-24.00;
- 24.00-03.00;
- 03.00-06.00.
- Бактериологическое исследование мочи: после гигиенической процедуры собрать 10-15 мл мочи из средней порции в стерильную пробирку и немедленно закрыть её пробкой.
- Сбор суточной мочи: пациент должен в 8 ч утра помочиться в унитаз, затем собирать мочу в градуированную ёмкость или трёхлитровую банку в течение суток до 8 ч утра следующего дня включительно. Если планируется анализ суточной мочи на глюкозу, белок и др., после сбора мочи нужно измерить общее количество мочи и указать его в направлении, затем тщательно размешать деревянной палочкой всю мочу и отлить во флакон 100-150 мл мочи для лаборатории.
Исследование мокроты Мокрота представляет собой патологический секрет, выделяющийся из дыхательных путей при кашле. Чтобы собрать мокроту, пациент должен в 8 ч утра натощак почистить зубы и тщательно прополоскать рот кипячёной водой. Затем нужно сделать несколько глубоких вдохов или дождаться позыва на кашель, после чего откашлять мокроту (в объёме 3-5 мл) в заранее приготовленную чистую сухую градуированную банку и закрыть её крышкой. Для сбора мокроты с целью бактериологического исследования выдают стерильную ёмкость; в этом случае нужно предупредить пациента, чтобы он не касался краёв посуды руками или ртом. При сборе мокроты на атипичные клетки необходимо немедленно доставить материал в лабораторию, так как опухолевые клетки быстро разрушаются.
Сбор кала осуществляется в чистые сухие пластиковые или стеклянные контейнеры с герметично закрывающимися крышками. Недопустимо доставлять кал на исследование в спичечных или картонных коробках. Правила сбора кала Кал не должен содержать посторонних примесей (мочи, отделяемого мочеполовых органов). Нельзя собирать фекалии после клизм. Если необходимо знать точное количество испражнений, то пустую емкость перед сбором и после сбора материала взвешивают. Пациенту рекомендуется помочиться в унитаз, далее путем естественной дефекации в подкладное судно или горшок собираются испражнения (следить, чтобы не попала моча). Для исследования достаточно 10-15 г кала. Кал, взятый из разных мест, в количестве 1 г, собирается в чистую, сухую емкость. Для паразитологических исследований кала специальной подготовки не требуется. Ложечкой собирают 10-15 гр. теплого кала, взятого из разных мест. Кал следует доставить в лабораторию в течение 8 ч после сбора (в условиях стационара — в течение 1 ч). Исследуют кал не позднее 8-12 ч после его выделения, а до этого его сохраняют при температуре от 3 до 5 °С. Наиболее точное представление о функциональном состоянии пищеварительного тракта даёт трёхкратное исследование фекалий.
Противопоказания
Они связаны с общим состоянием человека. Если оно тяжелое, процедуру откладывают.
Нельзя проводить процедуру при:
- Серьезной аритмии, не поддающейся коррекции;
- Дыхательной недостаточности острой формы.
С тщательной осторожностью процедуру проводят пациентам с:
- Гипертензией легких;
- Синдромом полой вены;
- Тяжелой уремией;
- Проблемами со свертываемостью крови.
Явных осложнений после проведения процедуры практически нет. Однако они могут возникнуть у людей преклонного возраста, а также у лиц с тяжелыми заболеваниями.