Ультразвуковое исследование беременности — важный и обязательный метод обследования пациенток в положении, отмечают гинекологи. «Обычно во время беременности мы проводим 2-3 раза УЗИ-исследование плода, которое иначе называется сканированием. Иногда сделать УЗИ беременной требуется большее количество раз, например если выделяются какие-то проблемы, или врач хочет что-то перерассмотреть, или есть сомнения», — говорит акушер-гинеколог Ангелина Брайнина.
C помощью ультразвука можно не только изучить состояние беременности, но и по результатам ультразвукового исследования плода определить имеющиеся пороки.
Статья по теме Многоплодная беременность и УЗИ: особенности проведения процедуры
Когда могут появляться пороки?
Как отмечает Ангелина Брайнина, для появления пороков развития плода есть несколько причин. В их числе, говорит специалист:
- наследственность;
- возраст матери старше 35 лет, отца — старше 40 лет;
- неблагоприятные условия среды, например дефицит йода или каких-то других важных микроэлементов и веществ;
- работа с химическими веществами у родителей, например на вредном производстве;
- вредные привычки — курение, злоупотребление алкоголем, наркотическая зависимость;
- перенесенные матерью вирусные или бактериальные инфекции, особенно если они выпали на первый триместр (к числу опасных относят грипп, краснуху, токсоплазмоз и т. д.);
- прием ряда медикаментов;
- сильные психоэмоциональные стрессы.
Поэтому, говорит Ангелина Брайнина, крайне важно планировать ребенка, чтобы еще на этом этапе можно было исключить большую часть проблем.
Доплер УЗИ при беременности: особенности, показания, результаты Подробнее
Какие же основные синдромы выявляет НИПТ
- Синдром Дауна (трисомия 21)
Частота встречаемости — 1:600 родов. Причем, риск трисомии 21 у плода увеличивается с возрастом женщины. Одна из форм геномной патологии, при которой чаще всего кариотип представлен 47 хромосомами вместо нормальных 46, поскольку хромосомы 21-й пары, вместо нормальных двух, представлены тремя копиями. Существует ещё две формы данного синдрома:транслокация хромосомы 21 на другие хромосомы (чаще на 15, реже на 14, ещё реже на 21, 22 и Y-хромосому) — 4% случаев, и мозаичный вариант синдрома — 5%. Характерные особенности, сопутствующие синдрому Дауна: «плоское лицо», аномальное укорочение черепа, кожная складка на шее у новорожденных, короткие конечности, открытый рот и другие признаки, которые может точно диагностировать врач-генетик.
- Синдром Эдвардса (трисомия 18)
Хромосомное заболевание характеризуется комплексом множественных пороков развития и трисомией 18 хромосомы. Описан в 1960 году Джоном Эдвардсом. Популяционная частота по миру 1:5000 на 2021 г. Дети с трисомией 18 чаще рождаются у пожилых матерей, взаимосвязь с возрастом матери менее выражена, чем в случаях трисомии 21 хромосомы. Основные признаки синдрома Эдвардса: малый вес, аномалии форм черепа, пороки сердца, дефекты межжелудочковой перегородки, умственная отсталость.
- Синдром Патау (трисомия 13)
Частота – 1:16000 родов. Характерны нарушения развития нервной системы, глаз, выраженная деформация лица, пороки развития сердца и других внутренних органов. Характерна глубокая задержка умственного развития. 90% детей умирают в возрасте до 1 года.
Ультразвуковое исследование плода: какие пороки можно увидеть?
Развитие плода на УЗИ — важный пункт изучения состояния беременности. В протоколе УЗИ по беременности может появиться описание разных аномалий. Ангелина Брайнина выделяет несколько групп пороков развития ребенка, которые можно увидеть еще внутриутробно.
- Аномалии развития нервной трубки плода, то есть сбои в развитии нервной ткани, головного и спинного мозга. Здесь речь идет про такие заболевания, как отсутствие полушарий мозга, гидроцефалия, грыжа головного мозга, микроцефалия.
- Пороки развития позвоночника.
- Патологии сердца.
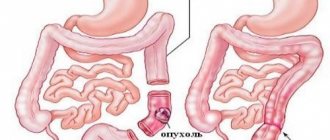
- Аномалии развития желудочно-кишечного тракта у детей, например проблемы с желудком, двенадцатиперстной кишкой, передней брюшной стенкой, когда в результате формирования плода ее попросту нет, а внутренние органы, тот же кишечник, выходят в околоплодные воды.
- Врожденные аномалии почек — недоразвитие органа, наличие только одной почки, поликистоз. Также могут отмечаться структурные изменения мочевыводящих путей.
- Много- и маловодие.
Также УЗИ показывает замершую беременность или внутриутробную гибель плода.
Младенец в 3D. Запретят ли УЗИ во время беременности? Подробнее
Пороки развития нервной трубки, отмечает Ангелина Брайнина, чаще всего диагностируются на УЗИ в первом триместре беременности — на 10-12-й неделях. «Иногда просят переделать ультразвук на более позднем сроке — чаще всего речь идет про 18 недель. Здесь уже достаточно хорошо можно увидеть патологии развития нервной трубки», — говорит акушер-гинеколог. Что касается аномалий развития позвоночника, их чаще обнаруживают на УЗИ во втором триместре беременности — на сроке 15 недель, в среднем на сроке 15-20 недель.
Врожденные пороки сердца и желудочно-кишечного тракта также можно увидеть на УЗИ во втором триместре беременности — в 20 недель. Что касается проблем с брюшной стенкой, их можно рассмотреть довольно рано — на УЗИ в первом триместре беременности, на сроке 12 недель. Проблемы с мочевыделительной системой отмечаются на исследовании в 18-20 недель.
Также многих волнует генетические отклонения в развитии плода. «Заключение УЗИ при беременности на 100% не может диагностировать генетические патологии. Обычно врачи по ряду признаков могут заподозрить наличие каких-то отклонений. Поэтому сейчас существуют так называемые скрининги — комплексные исследования, в которые входит изучение показателей крови, УЗИ-скрининг плода», — объясняет Ангелина Брайнина. Результат УЗИ-скрининга беременности вкупе с анализами крови рассчитывается по специальным программам в зависимости от одного и другого параметра, вследствие чего подсчитывают риск рождения ребенка с хромосомными патологиями. УЗИ-скрининг беременных и анализ крови выполняются дважды. Один — в первом триместре (9-13-я неделя), другой — во втором (13-24-я неделя). «В эти же сроки осматривают и плод полностью, а также околоплодные воды на предмет их достаточности», — говорит специалист.
Ну как ты там? Для чего беременным УЗИ Подробнее
Пренатальная диагностика подразделяется на инвазивную и неинвазивную.
- Инвазивные методы диагностики – такие как биопсия хориона, амниоцентез (забор околоплодных вод), кордоцентез (забор крови из пуповины).
- Неинвазивные методы диагностики более щадящие. К ним относят неинвазивный пренатальный тест на частые хромосомные аномалии, которые совместимы с жизнью, но такие хромосомные аномалии как синдромы Дауна, Эдвардса и Патау сопровождаются множественными пороками развития и не поддаются излечению. НИПТ надежнее биохимического скрининга, так как относится к прямым методам исследования плодной ДНК. При этом, у будущей мамы нет риска напрасной тревоги при беременности при попадании в группу риска по хромосомным аномалиям, нет риска спонтанного прерывания беременности. НИПТ одобрен во многих странах и включен в систему добровольного медицинского страхования (такие развитые страны как Швейцария, США, Канада, Нидерланды, Германия).
Виды пренатального скрининга по срокам проведения исследований
В период беременности женщина должна пройти пренатальный скрининг трижды. Каждое обследование имеет свои особенности и направлено на выявление заболеваний и патологий эмбриона.
Первый
Ранний скрининг проводится на 11 – 13 неделе. Нет смысла проходить обследование раньше 11 недели, поскольку не удастся пройти тщательное, полноценное исследование плода. Первый скрининг проходит в два этапа: проведение УЗИ и биохимическое обследование (анализ крови).
Ранее УЗИ имеет большое значение для будущей роженицы. С помощью него можно установить дату родов, оценить уровень физического развития эмбриона, определить количество плодов при многоплодной беременности, а также выявить возможные патологии и генетические аномалии.
Показатели, которые учитываются во время УЗИ:
- размер эмбриона от теменной части до копчика;
- бипариетальный размер – расстояние от виска и до виска плода;
- толщина воротничкового пространства;
- частота сердечных сокращений;
- размер носовой кости;
- величина хориона, амниона, желточного мешочка;
- величина шейки майки;
- объем околоплодный вод.
Какие-либо отклонения показателей могут свидетельствовать о возможных патологиях и дефектах эмбриона. Однако для окончательного диагностирования понадобится проведения дополнительных обследований.
Биохимический анализ крови проходит в тот же день, что и УЗИ. Кровь необходимо сдавать натощак. Анализ крови помогает установить развитие возможных патологий у эмбриона. При выявлении аномалий у плода потребуется прохождение дополнительного генетического обследования.
Второй
Второй пренатальный скрининг проводится на сроке 18-22 недели. Обследование проходит в виде УЗИ. Второй скрининг также имеет большое значение и помогает установить следующие показатели:
- расстояние между висками;
- окружность головы;
- величина бедренной кости;
- длина плечевой кости;
- размер шейки матки;
- объем околоплодный вод;
- локализация плаценты;
- место прикрепления пуповины.
Биохимический анализ сдается наряду с УЗИ только в том случае, если по каким=либо причинам беременная не сдала анализ в первый скрининг.
Третий
Третий скрининг проводится незадолго до родов на 30-34 неделе. Целью диагностики является установление развития эмбриона, определение возможных рисков родоразрешения. Результаты исследования определяют, как будут проходить роды – естественно или посредством кесарева сечения.
Здоровье плода
Сегодня получить исчерпывающую информацию о пороках развития плода и внутриутробных инфекциях может каждая будущая мама. Интернет, журналы и книги подробно описывают причины и следствия таких заболеваний. Лабораторная диагностика, в свою очередь предлагает целый ряд обследований «на любой случай». Но нужно ли сдавать их все? На каком сроке они наиболее информативны? И как разобраться в изобилии тестов на «здоровье плода»?
Внутриутробные инфекции
Внутриутробные инфекции (ВУИ) занимают ведущее место среди причин появления пороков развития. А самыми распространенными возбудителями опасных инфекций признаны представители группы «TORCH»:
- T — toxoplasmosis – токсоплазмоз;
- Оther – другие инфекции (вирусные гепатиты, хламидиоз, уреаплазмоз, микоплазмоз и прочие инфекции, провоцирующие неблагоприятные исходы беременности);
- R – rubella – краснуха;
- C – cytomegalovirus – цитомегаловирусная инфекция;
- H – herpes – герпес I и II типа.
Опасность TORCH-инфекций обусловлена их повсеместным распространением, высокой контагиозностью (заразностью) и часто скрытым течением (кроме краснухи). Инфицирование (первая встреча с инфекцией) на сроке:
- до 12-16 недель может закончиться самопроизвольным выкидышем;
- с 16 до 28 недель – формированием тяжелых пороков развития;
- более 28 недели – развитием инфекции и воспалительных процессов у плода
Будущая мама может и не подозревать об инфицировании, в то время как для плода – это серьезная угроза.
Оценить риски инфекций можно как на этапе подготовки к беременности, так и уже «в положении». Кровь на антитела к возбудителям TORCH-инфекций – простой диагностический тест, позволяющий выявить и текущий, и перенесенный инфекционный процесс.
Антитела IgM появляются в крови примерно через 2 недели от инфицирования и «говорят» о высоком риске осложнений для плода.
Антитела IgG – маркер перенесенного инфекционного процесса, наличия иммунитета к возбудителю или его носительства. А его выявление требует уточнения «давности» инфицирования.
Анализ крови на авидность антител IgG позволяет рассчитать «как давно» антитела появились в крови. Чем выше процент авидности, тем «старее» инфицирование, а значит безопаснее для плода.
Каждый из указанных показателей можно сдать по отдельности, а также в составе комплексов:
«TORCH-комплекс скрининг»
Включает в себя определение только IgG к представленным возбудителям (токсоплазме, вирусам герпеса, краснухи, цитомегаловирусу), применяется в период подготовки к беременности для обоих партнеров.
«TORCH-комплекс базовый»
Подходит для обследования беременных и включает в себя определение IgG и IgM к возбудителям TORCH-инфекций (токсоплазмоза, краснухи, герпеса и ЦМВ — цитомегаловируса).
«TORCH-комплекс с авидностью»
Позволяет определить наличие острых или перенесенных TORCH-инфекций у беременной, а также давность инфицирования и риск для плода.
«TORCH-комплекс расширенный»
Включает в себя определение IgG и IgM ко всем вышеуказанным инфекциям, включая хламидии, что позволяет получать максимально полную информацию.
Генетическая патология плода
Еще совсем недавно возможности выявления генетических «поломок» у плода ограничивались рамками пренатального скрининга или анализом биоматериала плода, полученного инвазивными методами (кровь из пуповины, околоплодные плоды и другие).
В то же время хромосомные аномалии и микроделеционные синдромы угрожают грубыми пороками развития, ассоциированными с гибелью или глубокой отсталостью ребенка.
В большинстве своем патологии количества хромосом (моно-, ди-, трисомии) имеют связь с возрастом матери. Тогда как микроделеционные синдромы никак не привязаны к возрасту. Частота распространения обоих вариантов «поломок» в среднем составляет 1 на 1000 новорожденных, что обуславливает одинаковые риски для беременных как до, так и после 30 лет.
Сегодня исключить до 18 синдромов единовременно можно с помощью всего одного исследования – НИПС (Геномед).
Неинвазивные пренатальные тест основаны на анализе ДНК плода по крови матери и обладают высокой точностью (99,8%).
В отличие от программы пренатального скрининга PRISCA («двойной» и «тройной» тесты), заключение по НИПТ строится на количестве и качестве хромосом малыша, а не на косвенных признаках патологии (размеры плода и уровень гормонов). Такой результат позволяет делать максимально точный прогноз риска генетического отклонения
Среди хромосомных нарушений, диагностируемых с помощью НИПТ Panorama, базовая панель (Natera):
- синдром Дауна (трисомия по 21 хромосоме),
- синдром Эдвардса (трисомия по 18 хромосоме),
- синдром Патау (трисомия по 13 хромосоме),
- отсутствие одной хромосомы (моносомия по Х хромосоме = синдром Шерешевского-Тернера),
- «лишняя» Х хромосома у плода мужского пола (синдром Клайнфельтера),
- триплоидии.
Микроделеционные синдромы можно дополнительно увидеть с помощью теста НИПТ Panorama, расширенная панель (Natera) (скрининг хромосом: 13, 18, 21, X, Y, триплоидии и микроделеционные синдромы:
- синдром Прадера-Вилли,
- синдром Ангельмана,
- синдром Кри-дю-ша («кошачьего крика»),
- синдром 1р36,
- синдром 222.
Кроме того, некоторые тесты линейки НИПТ, например, тест НИПС (Геномед) позволяет помимо основной хромосомной патологии выявить носительство наиболее частых мутаций у матери, приводящих к генетическим заболеваниям плода:
- Муковисцидоз (аутосомно- рецессивный тип наследования, поиск мутации гена CFTR)
- Нейрональный цероидный липофусциноз (аутосомно- рецессивный тип наследования, поиск мутации гена TPP1)
- Фенилкетонурия (аутосомно- рецессивный тип наследования, поиск мутации гена PAH)
- Галактоземия (аутосомно- рецессивный тип наследования, поиск мутации гена GALT)
- Тугоухость (различные типы наследования, поиск мутации генов SLC26A4, GJB2)
Исследование не требует особой подготовки, нужно просто сдать кровь на сроке полных 10 недель беременности.
Есть некоторые ограничения для использования теста:
- сроке беременности менее 10 недель,
- количество плодов более 2-х,
- имеются признаки замершей беременности,
- производилась трансплантация органов, тканей и стволовых клеток,
- имеются онкологические заболевания,
- производилось переливание цельной крови в течение 6 месяцев до сдачи анализа.
Анализы можно провести как «на родине» теста – в лаборатории «Natera» (США), так и по лицензии компании на трансфер технологии в России (партнер — лаборатория «Геномед»). Необходимость в транспортировке за рубеж или отсутствие таковой, а также курс доллара обуславливает ценовую политику исследований. В остальном – качество анализов, проведенных в РФ находится под контролем «родительской» компании.
Таким образом, линейка исследований НИПТ (неинвазивные пренатальные тесты) — это максимально точные, безопасные и быстрые способы исключения тяжелых генетических аномалий уже на самых ранних сроках беременности.