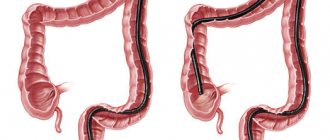
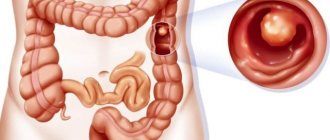
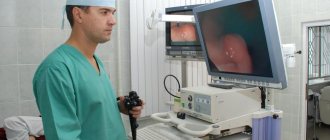
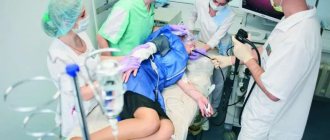
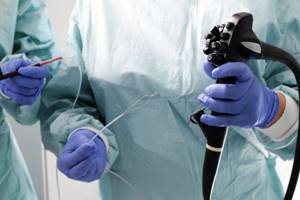
Колоноскопия — метод диагностики, который применяется для оценки состояния слизистой оболочки толстой кишки. Исследование проводится с помощью специального инструмента — колоноскопа. Он представляет собой тонкую гибкую трубку с видеокамерой на конце. Колоноскоп вводят в кишечник через анальное отверстие.
- Цели выполнения колоноскопии
- Подготовка к колоноскопии
- Диета перед колоноскопией
- Показания и противопоказания
- Диагностическая колоноскопия
- Лечебные манипуляции во время колоноскопии
- Колоноскопия в состоянии медикаментозного сна
- Методика проведения колоноскопии
- Запись процедуры на видео
- Восстановление после колоноскопии
- Возможные осложнения
- Альтернативы колоноскопии
- Результаты колоноскопии
Цели выполнения колоноскопии
С помощью колоноскопа врач может обнаружить язвы, полипы, очаги воспаления, опухоли, источники кишечных кровотечений. Кроме того, в ходе колоноскопии можно получить образцы тканей из кишечника для гистологического и цитологического исследования, а также удалить полипы или другие образования.
Первую колоноскопию рекомендуют выполнить в 50 лет. Далее рекомендации даются индивидуально, в зависимости от результатов исследования. К сожалению, большинство опухолей толстой кишки выявляются на поздних стадиях. Причина здесь только одна — запоздалая диагностика опухоли. Единственная возможность выявить опухоль на ранней стадии —регулярное обследование толстой кишки, позволяющее выявить предопухолевую патологию и удалить ее, либо провести другое необходимое лечение для того, чтобы она не переродилась в рак. Ключом к излечению от рака является его ранняя диагностика. Раннюю диагностику можно осуществить с помощью колоноскопии.
Проведение колоноскопии под наркозом в Москве
В ЦКБ РАН колоноскопия выполняется с помощью современного оборудования. Тонкие эндоскопы и качественная оптическая аппаратура позволяют получить точные данные с минимумом дискомфорта для пациента. Для анестезии используются безвредные препараты, которые полностью устраняются из организма уже через несколько часов после обследования.
Высококачественная новейшая аппаратура и работа опытных врачей позволяют:
- проводить процедуру максимально аккуратно и бережно;
- при необходимости выполнять забор образцов ткани или эндоскопическое лечение;
- правильно интерпретировать результаты исследования.
Высокое качество предоставляемой услуги позволяет лечащему врачу получить правильную информацию о состоянии пациента, поставить точный диагноз на ранней стадии развития патологии и незамедлительно приступить к лечению.
Преимущества обращения в медцентр РАН:
- внимательное и чуткое отношение к каждому пациенту;
- использование современной аппаратуры;
- возможность проведения процедуры под наркозом или местным обезболиванием;
- возможность исследования труднодоступных отделов кишечника;
- правильная и точная интерпретация результатов исследования опытными высококвалифицированными специалистами.
Противопоказания к колоноскопии под наркозом:
- гипертоническая болезнь 3 степени;
- состояние после инсульта;
- выраженная легочная и сердечная недостаточность;
- тяжелые формы болезни Крона и язвенного колита (повышен риск прободения кишечника);
- спаечная болезнь;
- перитонит.
Обязательно предупредите врача о следующих факторах риска:
- беременности;
- эпилепсии в анамнезе;
- аллергии на анестезирующие препараты;
- психиатрических или неврологических заболеваниях;
- нарушении свертываемости крови.
Диета перед колоноскопией
Важной составляющей подготовки к колоноскопии является правильная диета в предшествующие дни и в день исследования. В общих чертах рекомендации выглядят следующим образом:
- За несколько дней до процедуры нужно перейти на рацион с низким содержанием клетчатки, сократить употребление свежих овощей и фруктов, сухофруктов, орехов, цельнозерновых продуктов.
- За 1–3 дня до колоноскопии и в день процедуры нужно отказаться от твердой пищи. Разрешаются бульоны, прозрачные фруктовые соки (например, осветлённый сок из яблок, белого винограда), чай и кофе, желе. Накануне рекомендуется пить больше жидкости.
- За 2–4 часа до процедуры нельзя ничего есть и пить. Проводить процедуру в условиях медикаментозного сна можно только натощак.
Параллельно с диетой, накануне во второй половине дня проводится подготовка кишечника к процедуре с помощью слабительных средств. Рекомендации по поводу видов препаратов и схем их приема могут различаться у разных врачей.
Показания и противопоказания
Показаниями к колоноскопии считаются:
- кровь и слизь в стуле;
- наличие родственников с онкологическими заболеваниями толстой кишки;
- предыдущие операции на толстой кишке;
- хронические боли в животе неясной этиологии;
- подозрения на онкологические заболевания, язвенный колит, болезнь Крона;
- повышенная температура в течение длительного периода времени, сопровождающаяся анемией и потерей веса.
Регулярное проведение колоноскопии также рекомендуется всем людям старше 50 лет для раннего выявления новообразований, полипов и других заболеваний толстой кишки.
Противопоказания к колоноскопии — активная стадия болезни Крона или язвенного колита.
Показания к проведению колоноскопии под наркозом
Этот вид обследования назначается при подозрении на патологические изменения в толстой кишке. Также процедура может быть рекомендована при хронических заболеваниях верхних отделов ЖКТ (язве желудка, гастрите, холецистите), которые способны вызвать осложнения, связанные с состоянием кишечника.
Врач может принять решение о необходимости данного вида обследования, если у пациента есть жалобы и симптомы, указывающие на заболевания толстой кишки:
- кровь или слизь, обнаруженные в кале самим пациентом или в ходе лабораторного исследования;
- болезненность при дефекации;
- частое ощущение неполного опорожнения кишечника;
- сильные спазмы, боль, резь в животе, возникающие перед дефекацией или после нее;
- частые запоры;
- частое чувство переполненного кишечника;
- частая диарея;
- наличие в стуле непереваренных кусочков пищи;
- боль при пальпации;
- твердый живот;
- вздутие живота;
- повышение количества онкомаркеров в крови;
- анемия;
- аллергические реакции или интоксикация неясного происхождения;
- повышенная температура, сочетающаяся с болезненностью в области кишечника.
Колоноскопия бывает необходима в ходе подготовки к гинекологическим операциям, если у пациентки есть неудаленные полипы или новообразования, диагностирован эндометриоз.
Регулярное проведение диагностической процедуры требуется пациентам:
- старше 45 лет;
- с генетической предрасположенностью к онкозаболеваниям кишечника;
- с хроническими болезнями ЖКТ, негативно влияющими на кишечник;
- ведущим преимущественно сидячий образ жизни и допускающим нарушения в режиме питания;
- имеющим в анамнезе операции в абдоминальной области;
- с диагностированной болезнью Крона.
Диагностическая колоноскопия
Диагностическую колоноскопию проводят, чтобы выявить те или иные патологические образования в кишечнике. Существуют две специальных разновидности диагностической колоноскопии:
- Скрининговая колоноскопия рекомендуется всем людям старше 50 лет, даже если у них нет никаких симптомов. При некоторых заболеваниях кишечника начинать скрининг нужно в более молодом возрасте. Этот вид скрининга применяют для ранней диагностики полипов, способных переродиться в злокачественную опухоль, и рака кишечника.
- Контрольные колоноскопии периодически проводят у людей, имеющих в анамнезе полипы, рак толстой кишки, воспалительные заболевания кишечника.
Обнаружив в кишке патологическое новообразование, врач удаляет его с помощью специального инструмента, вставленного через колоноскоп, и отправляет в лабораторию для гистологического, цитологического исследования. Эта процедура называется биопсией.
В клиниках «Евроонко» в Москве и Санкт-Петербурге действует акция «Гастро- и колоноскопия под внутривенной седацией». В стоимость комплексной услуги входят эндоскопические исследования желудка и толстой кишки, легкий наркоз (седация, «медикаментозный сон»), предварительный прием врача-специалиста (к.м.н. или д.м.н.), трехчасовое пребывание в комфортабельной палате. Подробнее о программе.
Лечебные манипуляции во время колоноскопии
Во время эндоскопического исследования толстой кишки врач может выполнить некоторые лечебные манипуляции:
- Удалить полип.
- Остановить кишечное кровотечение, например, с помощью электрокоагуляции или клипирования.
- Устранить стеноз (сужение просвета кишечника), вызванный злокачественной опухолью или другими причинами. В суженный участок вводят специальный баллон и раздувают его, чтобы расширить просвет, а затем устанавливают стент — трубочку с сетчатой стенкой из металла или пластика (эта процедура называется стентированием).
За время работы отделения эндоскопии в «Евроонко» было выполнено более ста эндоскопических стентирований толстой кишки под руководством врача-эндоскописта, доктора медицинских наук Михаила Сергеевича Бурдюкова. Эта малоинвазивная процедура помогает восстановить проходимость кишечника при неоперабельном раке.
Нередко колоноскопию изначально проводят как диагностическую процедуру и при обнаружении патологических изменений она переходит в лечебную.
Колоноскопия в состоянии медикаментозного сна
Колоноскопия, как правило, проходит безболезненно, но пациент может испытывать дискомфорт от ощущения вздутия живота (оно проходит сразу после процедуры) и продвижения зонда по петлям кишечника. В клиниках «Евроонко» возможно проведение процедуры в состоянии медикаментозного сна. В этом случае пациенту вводится специальное седативное средство, под действием которого он погружается в глубокий сон. Спустя приблизительно 40 минут действие препарата заканчивается, и уже через 5–10 минут после пробуждения пациент может ходить и разговаривать, а через час — отправиться домой.

Преимущества колоноскопии под наркозом

Несмотря на информативность метода, процедура является достаточно болезненной для пациента. Из-за этого в ходе обследования он может двигаться, препятствуя прохождению зонда, что крайне нежелательно. Поэтому теперь колоноскопия обычно проводится под наркозом. Это позволяет:
- избавить пациента от психологического дискомфорта и болевых ощущений;
- ускорить проведение процедуры;
- повысить точность исследования.
Во время процедуры пациент лежит на боку, притянув колени к груди. С помощью внутривенного наркоза он погружается в поверхностный сон. Врач-анестезиолог контролирует состояние больного на протяжении всей процедуры. Колопроктолог вводит эндоскоп в кишечник только после того, как пациент уснет.Так как для обезболивания применяется легкий наркоз, то сразу же после окончания его действия можно отправляться домой, пребывание в стационаре не требуется. По завершении процедуры можно получить консультацию проктолога, который интерпретирует результаты исследования.
В отдельных случаях после колоноскопии под наркозом пациент может испытывать легкий дискомфорт, обусловленный тем, что во время обследования в кишечник иногда подается небольшое количество воздуха для улучшения видимости. Однако работа опытного врача и применение современной аппаратуры позволяют минимизировать все неприятные ощущения.
Методика проведения колоноскопии
Диагностическая колоноскопия в среднем продолжается 30 минут. Если требуются лечебные манипуляции, время процедуры увеличивается.
Чтобы пациент перенес процедуру без боли и дискомфорта, применяется седация — пациента погружают в состояние «медикаментозного сна».
Пациент должен быть полностью раздет ниже пояса. Его укладывают на левый бок, при этом ноги согнуты, колени приведены к животу. Врач смазывает колоноскоп вазелином, аккуратно вводит его через задний проход и медленно продвигает, осматривая слизистую оболочку кишки. При этом кишечник раздувают газом, чтобы обеспечить лучший обзор. В «Евроонко» для этого применяется углекислый газ, потому что он действует как спазмолитик, быстрее, чем кислород и азот, всасывается через стенки кишки и выводится из организма.
Изображение с камеры колоноскопа транслируется на экран аппарата. Видео с ходом исследования записывают и сохраняют на компьютере.
После того, как кишечник осмотрен, врач аккуратно извлекает колоноскоп. Исследование завершено.
Восстановление после колоноскопии
Госпитализация необязательна, колоноскопию можно выполнять в амбулаторных условиях. Пациент может уехать из клиники, как только отойдет после наркоза. Но самостоятельно садиться за руль в этот день не разрешается. Нужно взять в клинику кого-нибудь из родственников, чтобы вас проводили домой.
Замечания и рекомендации по поводу восстановительного периода после колоноскопии:
- Когда действие седации ослабнет, может появиться ощущение спазмов, наполненности кишечника. Вскоре оно пройдет. Для того, чтобы газ быстрее покинул кишечник, рекомендуется походить.
- В течение 24 часов после процедуры нужно избегать приема алкоголя, вождения автотранспорта и работы, во время которой требуется концентрация внимания.
- Если врач не дал иных рекомендаций, сразу после завершения действия седации можно начинать питаться, как обычно. Специальную диету назначают после удаления полипов и других хирургических манипуляций.
- В течение одного дня после исследования рекомендуется отдохнуть, потом можно заниматься всеми привычными делами без ограничений, выйти на работу.
- Если во время колоноскопии была проведена биопсия, в течение 1–2 дней после нее можно заметить небольшие примеси крови в стуле.
- Если вам нужно постоянно принимать препараты для профилактики тромбов или другие лекарственные средства, спросите врача, через какое время после колоноскопии можно возобновить их прием.
- Так как ваш кишечник был очищен перед колоноскопией, очередная дефекация может произойти через несколько дней. Это зависит от рациона питания. Если стула после процедуры нет очень долго, обратитесь к врачу.
Нужно немедленно обратиться за медицинской помощью, если появились такие симптомы, как высокая температура, кровотечение из заднего прохода, боли в животе.
Колоноскопия кишечника
Колоноскопия – это метод диагностики кишечника при помощи гибкого зонда с видеокамерой высокого разрешения. На изображении с увеличением до 10 раз визуализируется состояние тканей, наличие образований, воспалений, источников кровотечения. В ходе обследования кишечника врач может взять биоматериал для гистологического исследования, купировать кровотечения, удалить полипы.
Показания к обследованию
- Возраст старше 55 лет. По статистике колоректальная онкология занимает 10-11% от общего числа диагностированных случаев рака. Наибольшее число заболевших относятся к возрастной группе старше 55 лет. Опасность локализации новообразований в кишечнике в том, что на первых стадиях могут отсутствовать симптомы, либо проявления могут быть нехарактерными. Чтобы диагностировать патологию на ранней стадии, рекомендуется делать колоноскопию кишечника ежегодно.
- Боли в кишечнике. Если беспокоят боли, причины которых не установлены в ходе других обследований, пациенту показана колоноскопия. Болевые ощущения могут быть тянущими, резкими или спазмообразными.
- Регулярные запоры и нарушения стула. Излишние потуги и тугой стул могут привести к травмированию кишечника, образованию очагов воспаления. Кроме того, запоры могут быть следствием других патологий, которые также требуют диагностики и лечения.
- Наличие крови в кале. При интенсивных кровотечениях появляются хорошо заметные прожилки. Это может быть симптомом кровотечения в сигмовидной или прямой кишке. Также присутствие крови в стуле может быть выявлено анализом.
- Наличие гноя, слизи в каловых массах. Этот признак говорит об инфекционном процессе – абсцессе, распадающейся опухоли, туберкулезе или остром воспалении язвы. Такие симптомы требуют незамедлительного обращения к врачу.
- Регулярные расстройства стула неинфекционного характера. Это одно из проявлений нарушений работы тонкого кишечника. При этом не усваиваются полезные вещества из пищи, развивается мальабсорбция, нарушается метаболизм.
- Потеря веса при нормальном питании и неизменных физических нагрузках. Если масса тела снижается без видимых причин, необходимо обследовать пищеварительную систему, в том числе, провести колоноскопию.
- Непроходящая на фоне медикаментозной терапии анемия и повышенная скорость оседания эритроцитов (СОЭ). Это признаки постоянной потери крови или патологий системы кроветворения. Потери крови могут быть признаком скрытого кровотечения, в том числе в кишечнике.
Кроме того колоноскопия кишечника показана тем, у кого в анамнезе есть полипы, появление новообразований разной локализации. Если среди родственников есть те, то перенес онкологию кишечника, рекомендуется проводить обследование раз в год вне зависимости от возраста. Помимо планового исследования, процедура может быть назначена по экстренным показаниям:
- Наличие инородного предмета в кишечнике.
- Кровотечение вследствие образования выпячиваний на стенках кишечника с дальнейшим их разрывом.
- Нарушение проходимости, сужение просвета кишечника.
При экстренной колоноскопии обследование совмещается с лечебными процедурами. Врач может оказать первую помощь и спланировать дальнейшую терапию.
Противопоказания к колоноскопии
Несмотря на деликатность процедуры, обычно колоноскопия хорошо переносится пациентами. Но есть ряд состояний, когда исследование откладывается или провести его невозможно:
- При острых респираторных заболеваниях, инфекционных заболеваниях кишечника, перитоните, выраженном плохом самочувствии.
- При обострении хронических заболеваний сердечно-сосудистой системы, декомпенсированных эндокринных заболеваниях.
- При нарушении свертываемости крови. Если принимаются кроворазжижающие препараты необходимо сообщить об это врачу для оценки рисков при проведении процедуры.
- При хроническом или обостренном дивертикулите, крупных грыжах.
- При колитах, язвенных поражениях кишечника в острой стадии, гранулематозном воспалении ЖКТ.
- При обильном кровотечении, анальных трещинах, обострении геморроя.
- После операций на кишечнике.
В период беременности целесообразность проведения колоноскопии оценивается индивидуально по состоянию пациентки.
Важно:
при плохо очищенном кишечнике проведение исследований затрудняется. В этом случае врач может прерывать процедуру и перенести ее на другой день.
Как проводится колоноскопия
Для обследования используется эндоскопический аппарат, который позволяет врачу видеть состояние кишечника и выполнять манипуляции.
Эндоскоп состоит из гибкой трубки длиной около 2 метров. Трубка изготовлена из мягкого гипоаллергенного материала, что повышает безопасность колоноскопии кишечника.
На конце трубки расположена видеокамера, отверстия ирригационного и инструментального каналов, подсветка.
- Видеокамера имеет высокое разрешение и светочувствительность, что позволяет получать четкое изображение в условиях недостатка освещенности.
- Подсветка улучшает качество видео, помогает работать с инструментами.
- Ирригационный канал нужен для подачи воздуха. Это облегчает прохождение зонда, в некоторых случаях позволяет купировать стеноз.
- Инструментальный канал нужен для введения внутрь кишечника биопсийных шприцов, инъекционных игл, проволочных петель, клипсовых зажимов и других приспособлений.
Во время эндоскопии врач контролирует зонд при помощи блока управления, этот же блок позволяет проводить манипуляции в кишечнике с помощью инструментов.
Изображение с камеры поступает на монитор в увеличенном масштабе, что позволяет увидеть даже небольшие образования (около 1 мм), очаги воспаления и другие патологические процессы.
Во время процедуры пациент лежит на кушетке на левый бок с поджатыми коленями. В этой позе колоноскопия кишечника проводится максимально комфортно и информативно.
Врач обрабатывает эндоскоп и область вокруг анального отверстия дезинфицирующим составом. Для облегчения скольжения на дистальный конец зонда наносится смазка.
Когда пациент готов, врач вводит эндоскоп в анальное отверстие и начинает продвигаться вдоль кишечника. Из ирригационного канала подается воздух, чтобы расправить складки и облегчить прохождение зонда. При этом пациент может ощущать вздутие или чувство распирания. Это нормальная реакция, которой сопровождается процедура.
Обследование длится около 30 минут, что позволяет оценить состояние прямой кишки и полости толстого кишечника. Если требуется проведение медицинских манипуляций, то колоноскопия займет больше времени.
После завершения исследования и лечебных операций, врач аккуратно извлекает эндоскоп. Если во время процедуры не использовалась общая анестезия, то пациент может сразу вставать, но следует избегать резких движений. Допустимо чувство вздутия, переполненности кишечника.
Если колоноскопию проводили в медикаментозном сне, то пациента будят, оценивают его самочувствие и также разрешают встать.
Пребывания в стационаре не требуется, после колоноскопии можно покинуть клинику. Результаты обследования могут предоставляться в виде заполненного врачом бланка и на электронном носителе с записью видео.
Лечение во время колоноскопии
Если во время обследования кишечника обнаружены патологии, то часть из них можно устранить эндоскопическим методом:
- Аденомы и полипы кишечника. Новообразования, которые могут перерасти в злокачественную опухоль. Обычно их размер не превышает 1 см. Они могут встречаться единично или образовывать конгломераты. Помимо вероятности перехода в онкологию, образования затрудняют проходимость каловых масс. Если аденомы оказываются травмированы при прохождении крепкого стула, то есть риск воспалительного процесса. При колоноскопии возможно удаление образований небольшого размера с использованием петлевого зажима и электрода для коагуляции.
- Кровотечения. Травмы тканей кишечника без лечения могут воспалиться. При колоноскопии можно купировать кровотечения с применением электрокоагуляции или наложением клипс. Также возможно лечение ангиодисплазии (патологии сосудов) слизистой оболочки.
- Новообразования размером больше 1 см. При обнаружении опухоли такого размера колоноскопия совмещается с забором образцов для гистологического исследования.
- Извлечение посторонних предметов. Манипуляционный зажим позволяет удалить из кишечника твердые предметы.
Биопсия, удаление полипов и аденом, коагуляция сосудов проводятся с применением местной анестезии или под общим наркозом.
Использование анестезии при колоноскопии
Обычно анестезия или седация используются при лечебных процедурах, но в ряде случаев они нужны и для колоноскопии:
- При низком болевом пороге у пациента. Для снятия дискомфорта может наноситься наружный препарат с анестетиком.
- При наличии сильных воспалений или спаек может возникнуть резкая боль в ходе процедуры. В зависимости от ситуации врач оценивает возможность продолжить исследование под наркозом.
- Если у пациента есть психические нарушения, возникают неконтролируемые движения, то клоноскопия проводится под общей анестезией.
- Если человек чувствует себя некомфортно, то процедуру также можно провести во сне.
Возможные осложнения колоноскопии
Процедура считается безопасной, атравматичной. Исследование нормально переносится большинством пациентов. После колоноскопии могут отмечаться:
- Вздутие живота, которое проходит в течение дня.
- Небольшой дискомфорт в области анального отверстия, проходит через несколько часов.
- Если проводилась резекция полипов или биопсия, допустимы боли в животе и повышение температуры в пределах 38,0°С. Симптомы должны пройти в течение 1-3 дней.
Важно:
Успешное проведение колоноскопии зависит от опыта врача. При неправильной технике или неаккуратной работе инструментами возможно повреждение кишечника и кровотечение.
Также во время исследования могут развиться аллергические реакции на наркоз и другие препараты. Для предотвращения подобных осложнений врач собирает анамнез перед проведением колоноскопии. Если у пациента есть аллергия, об этом необходимо обязательно сообщить.
Если после обследования у пациента появилась слабость, головокружение, снизилась способность концентрироваться, открылась рвота с примесями крови или диарея, то обратиться за помощью нужно незамедлительно. Это может быть признаком того, что колоноскопия спровоцировала внутреннее кровотечение.
Что показывает обследование
Во время колоноскопии могут быть диагностированы такие патологии кишечника:
- Новообразования. На видео можно дифференцировать полипы, аденомы, опухоли на ранней стадии.
- Колиты. При этом заболевании стенки изъязвлены, из них может сочиться кровь, выделяться гной. Вне обострения слизистые могут быть гиперемичны, без выраженного сосудистого рисунка.
- Дивертикулез. Это выпячивание стенки кишки в сторону с образованием внутри полости. В полости накапливаются и застаиваются каловые массы, при этом ткани истончаются, вплоть до разрыва. Такая патология недостаточно точно определяется на УЗИ, но колоноскопия позволяет диагностировать и провести лечение грыжевых элементов.
- Спайки и инородные тела. Образование спаек и попадание инородных тел часто провоцируют непроходимость. Колоноскопия точно определяет причину нарушений.
- Туберкулез. Заболевание может развиться вследствие туберкулеза легких. При колоноскопии врач увидит поражение тканей специфическими гранулемами.
- Ишемию. Нарушения кровообращения могут возникнуть из-за сосудистых патологий. Ткани при этом не получают питания, вследствие чего развиваются некротические процессы, появляются язвы.
При обследовании могут быть выявлены и другие заболевания. В некоторых случаях после колоноскопии пациент направляется на дополнительную диагностику: УЗИ, КТ, МРТ, ирригоскопию и другие исследования.
Подготовка к процедуре
От качества подготовки зависит возможность проведения колоноскопии и ее информативность. Основная задача – очистка кишечника, чтобы твердое содержимое не мешало продвижению зонда и не затрудняло визуализацию тканей.
Общая схема подготовки:
- За 7-10 дней прекращается прием кроворазжижающих препаратов (если иное не согласовано с лечащим врачом), лекарств для поднятия уровня гемоглобина, активированного угля.
- Если колоноскопия будет проводиться с применением наркоза, то за 10 дней нужно сдать анализы на сифилис, ВИЧ, гепатиты В и С, общие анализы крови и мочи.
- За 2-3 дня до колоноскопии нужно перейти на рацион, препятствующий образованию шлаков и газов. Исключаются бобовые, орехи, фрукты, сырые овощи, мучное, газированные напитки, сладкое. Также нельзя есть и пить продукты и жидкости с красной и фиолетовой окраской (свекла, вишневый нектар и так далее). Основу питания при подготовке к колоноскопии могут составлять прозрачные бульоны, кисели, светлые соки без мякоти.
- В течение всего периода подготовки рекомендуется пить как можно больше простой воды.
- Последний прием пищи перед колоноскопией допустим за 20 часов до обследования.
Подготовка к колоноскопии включает прием послабляющих средств. Накануне вечером за (3-4 часа до сна) и утром за 5 часов до обследования необходимо очистить кишечник с помощью препарата Фортранс или аналогов.
- 2 пакетика порошка растворяются в 2 литрах воды, после чего принимается по 200 мл препарата каждые 7-10 минут.
- Действие препарата продлится в течение последующих трех часов. В этот период рекомендуется находиться дома, так как будет происходить частое испражнение.
Чтобы улучшить вкусовые качества приготовленного раствора, можно охладить его несколько часов и заменить 100 мл воды на 100 мл свежевыжатого сока лимона или апельсина. После отжима сок нужно отфильтровать, чтобы мякоть не попала в раствор.
Во время очистки рекомендуется обильное питье (вода, вода с лимоном), последний прием жидкости – за 2 часа до обследования.
Следует выбрать свободную удобную одежду, не сдавливающую область живота. Не рекомендуется курить накануне и в день колоноскопии, так как никотин вызывает спазмы сосудов и делает их хрупкими, повышая риск развития осложнений в виде кровотечения.
При наличии в анамнезе хронических заболеваний, аллергии на продукты и пищу, подготовка к колоноскопии согласовывается с врачом. Отмену принимаемых препаратов, использование микроклизм, замену действующего вещества в слабительном также следует обсудить со специалистом.
Важно:
правильная подготовка к колоноскопии позволит эндоскописту максимально тщательно изучить состояние слизистых и обнаружить образования размером 1 мм. При недостаточно хорошо проведенной очистке диагностика затрудняется.
Капсульное исследование или колоноскопия: в чем разница?
Альтернативой колоноскопии является капсульная диагностика. Миникамера встроена в капсулу, которую пациент проглатывает. По мере продвижения капсула ведет съемку, данные передаются на приемник, закрепленный на теле пациента. Выходит капсула естественным путем.
Метод не требует предварительных мероприятий, комфортнее с психологической точки зрения и позволяет обследовать весь ЖКТ.
Но существенным преимуществом колоноскопии является возможность задержаться на нужных участках для более детального изучения, провести лечение. Кроме того, стоимость эндоскопической диагностики значительно ниже.
Главное о колоноскопии
- В отличие от лучевых диагностических методов, при колоноскопии возможно визуально изучить состояние слизистых и совместить обследование с лечением.
- Корректность результатов зависит от тщательности подготовки. Нужно отнестись серьезно к этому этапу. Колоноскопия может быть отложена из-за скопления каловых масс в кишечнике.
- Пациент должен находиться в спокойном состоянии. Если возникли психологические затруднения и нервное состояние не проходит, лучше провести колоноскопию под седацией.
Большое значение играет квалификация и опыт эндоскописта. Проходить колоноскопию нужно в клинике с хорошей репутацией, качественным современным оборудованием и зарекомендовавшим себя штатом врачей.
Возможные осложнения
Колоноскопия — безопасное исследование. Риск осложнений при проведении диагностического осмотра толстой кишки минимальный. Риски при проведении оперативной эндоскопии толстой кишки составляют менее одного процента, что с уверенностью позволяет говорить о ее безопасности. Осложнения во время эндоскопического исследования толстой кишки встречаются очень редко, включая такие, как:
- Аллергические реакции на лекарственные препараты для седации.
- Кровотечение после биопсии, удаления полипа.
- Перфорация (разрыв стенки) кишечника.
Противопоказания
Независимо от того, какое обследование планируется выполнить — рентгенологичесское исследование кишечника или колоноскопию — обе методики имеют сходные противопоказания, причем с барием они не связаны, так как это контрастное вещество хорошо переносят практически все больные. К наиболее серьезным противопоказаниям относятся:
- Беременность.
- Тяжелые заболевания сердечно-сосудистой системы, нарушения свертываемости крови.
- Глубокие язвы кишечника, сопровождающиеся обильным кровотечением.
Важно
учитывать, что при ирригоскопии имеется определённая лучевая нагрузка на организм, поэтому процедуру нельзя назначать слишком часто.
Альтернативы колоноскопии
Помимо колоноскопии, для ранней диагностики злокачественных опухолей толстой кишки также могут использоваться другие исследования:
- Анализ кала на скрытую кровь (ежегодно). Точность исследования составляет 62–79%. Из 10 людей, страдающих раком толстой кишки, положительный результат анализа будет только у 6–8. Возможны ложноположительные результаты, если пациент недавно ел красное мясо, пищу, богатую витамином C, принимает препараты из группы нестероидных противовоспалительных средств. Если анализ показал положительный результат, требуется колоноскопия для уточнения диагноза.
- Гибкая сигмоидоскопия (раз в 5 лет) — эндоскопическое исследование прямой кишки и нижней трети толстой кишки. Проводится так же, как колоноскопия, но во время нее осматривают меньшую часть кишечника. Помогает выявить 70–80% полипов и злокачественных опухолей в прямой кишке и нижней части толстой кишки.
- Анализ фекальной ДНК в сочетании с анализом стула на скрытую кровь (раз в 3 года). Может выявить до 92% злокачественных опухолей и до 42% предраковых состояний.
- Виртуальная колоноскопия (КТ-колонография) (раз в 5 лет) — мультиспиральная компьютерная томография (МСКТ), во время которой толстую кишку заполняют воздухом. Частота выявления с помощью этого исследования опухолей размерами более 1 см — 94%, полипов размерами 6–9 мм — 65%. Полипы менее 6 мм не обнаруживаются. Если во время КТ-колонографии обнаружен полип, чтобы его удалить, всё равно придется проводить колоноскопию.
Таким образом, именно колоноскопия является самым точным и информативным методом скрининга рака толстой кишки, при этом она дает возможность сразу же провести биопсию инекоторые лечебные манипуляции.