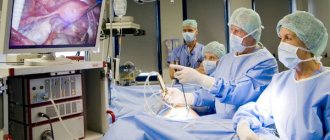
Лапароскопия – один из методов хирургического вмешательства в полость живота. Процедура может проводиться как с целью диагностики, так и для удаления органов частично или полностью, и для извлечения конкрементов, в них содержащихся. Так, например, удаление камней из жёлчного пузыря, или удаление самого органа происходит, чаще всего, именно во время лапароскопического вмешательства. Лапароскопия органа считается более безопасным для пациента оперативным вмешательством, нежели полноценная полостная операция, а точность и успешность её проведения напрямую зависят от уровня квалификации хирурга.
Как работает жёлчный пузырь, чем опасны заболевания и патологии органа
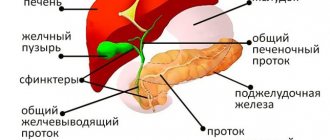
Жёлчный пузырь является полым органом в виде мешочка грушевидной формы. Он располагается в брюшной полости, в специальной выемке на поверхности печени, с которой образует тесную функциональную взаимосвязь. Орган непосредственно принимает участие в процессе переваривания пищи: он отвечает за накопление жёлчи. В свою очередь, жёлчь вырабатывается печёночной паренхимой. Пока печёночные структуры производят жёлчь, она собирается в пузыре.
Содержание:
- Как работает жёлчный пузырь, чем опасны заболевания и патологии органа
- Суть метода лапароскопии: как и для чего проводится
- Преимущества лапароскопического вмешательства перед лапаротомией
- Показания к процедуре: в каких случаях назначают лапароскопию
- Когда запрещено осуществлять операцию на жёлчном пузыре
- Требования по подготовке к процедуре
- Как происходит удаление камней из полости пузыря
- Лапароскопия жёлчного пузыря: как удаляется орган
- Что происходит после операции
- Жизнь пациента после удаления жёлчного пузыря
- Последствия и возможные осложнения после операции
Когда в организм поступает еда, жёлчный выбрасывает в двенадцатиперстную кишку собранную жидкость, где она, вместе с ферментами кишечника и поджелудочной железы, начинает процесс переваривания пищевого комка, поступившего из желудка. Кроме того, стенки пузыря продуцируют слизь и вырабатывают антихолецистокинин – гормон, отвечающий за расслабление мышечной мускулатуры пузырных стенок. Вместительность органа составляет около 60-80 миллилитров.
Структурно жёлчный пузырь представлен дном, стенками (средней частью) и шейкой. Последняя переходит в узкий пузырный проток. В области шейки органа присутствует функциональный перегиб, поэтому шейка расположена под некоторым углом по отношению к телу.
Ненормированный рацион, врождённые нарушения строения и общие отклонения в работе пищеварительного тракта нередко становятся катализатором развития ряда заболеваний жёлчного пузыря. Проявляющиеся их последствия опасны не только сбоями в процессах переваривания пищи. Так как все элементы пищеварительной системы тесно связаны между собой, нарушения в работе пузыря, в первую очередь, негативно сказываются на печени. В некоторых случаях, застойные процессы в органе становятся причиной воспалений ткани печени, вплоть до билиарного цирроза.
Жёлчный пузырь и жёлчевыводящие пути подвержены развитию таких болезней:
- холелитиаза: желчнокаменной болезни, когда в полости пузыря или протоков образуются камни-конкременты;
- дискинезии: нарушений сократительной функции мышечной мускулатуры органа и протоков;
- холецистита: воспалительных и некротических процессов в стенках и полости пузыря;
- холангита: острого или хронического воспаления жёлчных протоков;
- раковых опухолей, доброкачественных новообразований.
Противопоказания к холецистэктомии
Нередки ситуации, когда холецистэктомию выполнять нельзя:
- предсмертное состояние;
- декомпенсированные нозологии – бронхиальная астма, гипертоническая болезнь, миокардит и другие;
- злокачественные неоплазии;
- эндокринные или обменные сбои с тяжелым течением – в частности, сахарный диабет;
- патология крови.
Окончательное решение, проводить ли холецистэктомию, принимает лечащий врач. Он обязан предупредит пациента, что можно есть после удаления желчного пузыря при применении конкретного метода операции, когда подниматься с постели после нее и т.п.
Суть метода лапароскопии: как и для чего проводится
Медики, описывая операцию лапароскопии, акцентируют внимание на том, что она является малотравматичной, безопасной, эффективной и достаточно быстрой, если сравнивать её с полостными операциями в области живота.
Лапароскопия, в данном случае, может пониматься как операция по удалению пузыря, или как процесс удаления камней, находящихся в его полости и протоках, который проводится в процессе лапароскопического доступа в полость живота. Именно особенность доступа, которым пользуется медик в процессе, и отличает эту операцию от иных видов хирургических вмешательств. Такой доступ становится возможным благодаря использованию специфического инструмента – лапароскопа.
Обычные полостные операции проводятся через надрез передней брюшной стенки, сделанный скальпелем или иным специальным инструментом, то есть лапаротомическим способом. При этом, величина рассечения может быть довольно значительной, вплоть до десятка и более сантиметров. После подобной операции на надрез накладываются хирургические швы, и остаётся заметный шрам.
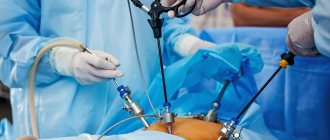
Лапароскоп представляет собой миниатюрную видеокамеру, оборудованную подсветкой, которая вводится в полость живота пациента. Для этого хирургу нет необходимости проделывать крупные разрезы стенки живота – достаточно нескольких небольших проколов. Картинка, фиксируемая камерой, выводится на монитор аппарата. Медик получает возможность проводить операцию, ориентируясь только на это изображение. Длина прокола обычно составляет не более 20 миллиметров. Кроме лапароскопа, в полость живота вводятся специальные трубки – троакары или манипуляторы. Через полости этих трубок хирург вводит медицинские инструменты в брюшную полость, и может ими управлять.

Троакары имеют особые приспособления, которые дают врачу возможность разрезать спайки, прижигать кровеносные сосуды, накладывать зажимы, и совершать другие необходимые хирургические манипуляции.
В общем, для осуществления лапароскопии, хирургу потребуется 3 небольших прокола. Сами операции, их методика и суть, как при лапароскопии, так и при лапаротомии никак не отличаются.
Для чего может назначаться лапароскопия камней и жёлчного пузыря? Лечащий врач направляет пациента на операцию, если есть необходимость:
- удалить желчный пузырь;
- вылущить камни-конкременты, находящиеся в нём;
- проконтролировать качество проделанной ранее операции.
В последнее время термин “лапароскопия жёлчного пузыря” чаще употребляется в значении именно удаления органа. Как утверждают медики, если камней в полости слишком много, и они имеют мелкий размер, имеет смысл удалить весь орган, так как он уже подвергся патологическим изменениям, и не сможет далее работать в нормальном режиме. Более того, если удалить только камни, существует большая вероятность, что пузырь будет в дальнейшем периодически воспаляться, провоцируя другие болезни. Если камней немного, и они имеют небольшой размер, имеет смысл использовать другие способы избавления от них, например, дробление ультразвуком или рассасывание препаратами с урсодезоксихолевой кислотой.
Возможные осложнения
Благодаря выверенным техникам холецистэктомия проходит благополучно, но у некоторых больных по разным причинам возможны осложнения. От них зависит врачебная тактика (например, питание спустя месяц после удаления желчного пузыря при наличии спаечной болезни должно быть все еще легким). Наиболее частые осложнения:
- травмирование во время операции желчных путей;
- истечение желчи;
- нагноение послеоперационной раны;
- внутрибрюшное кровотечение;
- тромбоэмболические состояния;
- формирование спаек.
Осложнения требуют незамедлительной коррекции.
На нашем сайте вы найдете ответы на все вопросы, например, какие используются препараты для лечения после удаления желчного пузыря или как проходит послеоперационный период у пожилых.
Связанные услуги: Хирургические операции Лапароскопия
Преимущества лапароскопического вмешательства перед лапаротомией
Общая полостная операция на брюшной полости назначается, в основном, в тех случаях, когда при помощи лапароскопии решить проблему пациента не представляется возможным.
Лапароскопия – более предпочтительный способ инвазивного лечения, так как:
- в процессе её проведения требуется незначительное нарушение целостности тканей передней стенки живота, обычно три-четыре прокола длиной до 20 миллиметров;
- боли после лапароскопии утихают в течение суток, при условии, что операция была проделана квалифицированно;
- пациент может ходить и двигаться через 4-6 часов после окончания процедуры (речь не идёт о физических нагрузках или сложных движениях);
- пребывание в стационаре после лапароскопии длится от 1 до 10 дней;
- реабилитационный период длится значительно меньше, чем после лапаротомии;
- рубцы, остающиеся от проколов, малозаметны;
- риск появления послеоперационной грыжи минимален.
Операции по удалению желчного пузыря
При традиционной холецистэктомии на передней брюшной стенке делают довольно большой разрез около 15-20 см, через который желчный пузырь удаляют.
Лапароскопия желчного пузыря отличается целым рядом преимуществ по сравнению с традиционной холецистэктомией:
- Желчный пузырь удаляется через маленькие аккуратные проколы вместо большого разреза: после операции у вас остаются практически незаметные пятнышки вместо обширного рубца
- Вы быстро восстанавливаетесь: до 2-3 дней в стационаре и до 7 дней амбулаторно
- Лапароскопия желчного пузыря проходит практически без потери крови
- Риск осложнений после операции (нагноения, образование спаек и другие) практически равен нулю
- После операции вам потребуется гораздо меньше обезболивающих либо не потребуется совсем
Показания к процедуре: в каких случаях назначают лапароскопию
Хирургическое вмешательство, пусть даже и такого щадящего уровня, обязательно должно быть обосновано объективными причинами. Лечащий врач может назначить операцию при наличии у больного таких показаний к ней:
- при наличии конкрементов в полости пузыря, без сопутствующих симптомов;
- в случае обострения холецистита, в первые двое суток приступа;
- если у больного обнаружены камни в жёлчных протоках, и диагностирована механическая желтуха;
- установленный хронический калькулёзный холецистит;
- выявленные полипы и новообразования в пузыре.
Показания к холецистэктомии
Желчный пузырь – это своеобразный «накопитель» желчи, которая требуется для беспроблемного пищеварения. Но нередко проблемы развиваются со стороны самого пузыря, поэтому и практикуется полостная операция по удалению желчного пузыря, которую обозначают термином «холецистэктомия». Показания:
- желчекаменная болезнь;
- некалькулезный холецистит;
- холестероз – «вкрапления» холестерина в желчнопузырных стенках;
- полипоз;
- метаплазии;
- нарушения со стороны желчного пузыря, сопровождаемые болевым синдромом, которые не удается ликвидировать консервативными методами.
Чаще всего поводом для холецистэктомии становится наличие одного или нескольких камней в желчном пузыре. Удаление камней без удаления желчного пузыря практикуется все реже.
Формирование конкрементов в желчном пузыре – это показание к проведению холецистэктомии еще и потому, что они могут спровоцировать череду осложнений – наиболее частыми являются:
- прободение желчного пузыря;
- желчный перитонит – воспалительный процесс в обоих листках брюшины из-за раздражения желчью, попавшей на них;
- эмпиема желчного пузыря – его нагноение.
Когда запрещено осуществлять операцию на жёлчном пузыре
Противопоказания лапароскопии имеют специфический характер, обусловленный нетипичной методикой проведения самой операции. Так, например, больным, которым уже проводились полостные операции в полости живота, лапароскопия не назначается, так как есть высокий риск задеть и повредить инструментами спайки на внутренних органах, что может повлечь и повреждение самих органов.
Среди других противопоказаний:
- нарушения дыхательной функции, дыхательная недостаточность: во время нагнетания в брюшную полость воздуха, может смещаться диафрагма, что создаёт дополнительные трудности с дыханием;
- тяжёлые сердечные и лёгочные патологии;
- перитонит;
- беременность в третьем триместре;
- ожирение второй и третьей стадии;
- нарушение функции свёртываемости крови, если оно не поддаётся коррекции;
- острый панкреатит;
- наличие свищей между кишечником и жёлчными протоками;
- установленный кардиостимулятор.
Требования по подготовке к процедуре
Хирургическое вмешательство такого характера требует особенной подготовки больного.
За 2 недели до даты операции необходимо сдать целый перечень анализов:
- общий анализ крови;
- коагулограмму;
- биохимию крови;
- анализ для определения резус-фактора и группы крови;
- женщинам – мазок на флору влагалища;
- ПЦР на ВИЧ, сифилис, гепатиты А, В, С.
Кроме того, врач, который будет проводить операцию, обязательно потребует результаты электрокардиографии.
Все анализы должны быть в пределах нормы. Если какие-либо показатели имеют отклонения, операция не может проводиться, пока больной не пройдёт курс лечения. Если повторные анализы показывают норму, значит, пациента можно допускать к следующим этапам подготовки.
Человек должен сообщить доктору обо всех имеющихся у него хронических заболеваниях, особенно болезнях дыхательных органов, эндокринной и пищеварительной систем. Приём любых лекарственных препаратов за 2-3 недели до назначенной операции нужно согласовать с хирургом. За 10 дней до назначенной даты прекращается употребление витамина Е, антикоагулянтов, Аспирина.
В день до операции, позже 18 часов запрещено кушать, а после 22 – употреблять жидкость. В течение 3-4 дней перед процедурой следует отказаться от жирной, жареной, острой и пряной пищи, копчёностей и солений. Перед сном необходимо сделать очищающую клизму, утром – повторить манипуляцию.
Операция проводится строго натощак, поэтому завтракать или пить жидкость с утра запрещается.
До начала процедуры, хирург рассказывает пациенту в общих чертах, как будет происходить лапароскопия, сколько длится операция. В среднем, удаление камней занимает от 40 минут до часа, удаление пузыря – 1,5-2 часа.
Удаление желчного пузыря в сети клиник «Столица» – это:
Высокотехнологично
Чтобы эффективно проводить малотравматичные операции по удалению желчного пузыря, мы используем современное видеооборудование «PENTAX» премиум-класса. Благодаря мощной оптической системе оно позволяют врачу детально изучить состояние желчного пузыря и безопасно его удалить.
Профессионально
Опыт и профессионализм врача – залог успешной операции. Ведь без высококлассного специалиста даже самое премиальное оборудование – всего лишь аппараты. Только опытный врач может провести лапароскопическая операцию профессионально и безопасно для вашего здоровья. За годы успешной практики наши специалисты провели огромное количество лапароскопических операций по удалению желчного пузыря и вернули сотням людей здоровье. Обращаясь к нам, вы можете быть уверены – наши специалисты досконально разберутся в вашей ситуации: проведут подробную предварительную диагностику и точно определят, насколько необходимо удаление желчного пузыря. Перед операцией мы заключаем с вами официальный договор. Вы получаете все необходимые документы. В цену по договору входит оплата самой операции, стоимость анестезии и послеоперационное наблюдение в клинике. После операции вы получите больничный лист с первого дня госпитализации, продлить который при необходимости сможете либо в нашей клинике, либо в вашей местной поликлинике. После выписки вы получаете на руки выписной эпикриз с протоколом операции и подробными рекомендациями врача по лечению в период реабилитации.
Комфортно
В наших уютных палатах вы будете чувствовать себя комфортно, ведь в них есть всё необходимое: кнопка для вызова медсестры в любое время суток, отдельный санузел, кондиционер, холодильник, телевизор, микроволновая печь и Wi-Fi. После операции за вашим состоянием будут непрерывно наблюдать наши специалисты. Полноценное питание и реабилитационные процедуры помогут вам быстро восстановить силы после операции и вернуться к полноценной жизни. Верните себе здоровье. Запишитесь на приём прямо сейчас.
Как происходит удаление камней из полости пузыря
Процедуру осуществляют под общим наркозом – благодаря этому удаётся не только обеспечить отсутствие болевых ощущений у пациента, но и добиться максимального расслабления мышц брюшного пресса.
Введя больного в состояние медикаментозного сна, доктор-анестезиолог помещает в его желудок специальный зонд, позволяющий удалить содержимое органа – жидкость или газы. Этот этап обязателен, так как позволяет исключить возможность случайной рвоты, при которой содержимое желудка может попасть в дыхательные пути и вызвать удушье.
После того, как установлен зонд, пациенту прикладывают ко рту и носу маску, которая подключена к системе аппарата искусственной вентиляции лёгких – в течение всей операции он будет дышать с её помощью. Проведение лапароскопии без использования искусственной вентиляции практически невозможно, так как нагнетаемый в брюшную полость газ давит на диафрагму, а она, в свою очередь, поджимает лёгкие, и самостоятельное дыхание пациента становится затруднено.
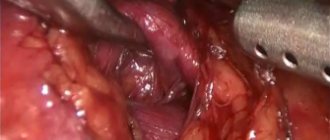
Успешно проведя все описанные подготовительные мероприятия, хирург с ассистентами начинают лапароскопическое удаление камней. В складке пупка проделывается прокол, через который в брюшную полость сначала нагнетается стерильный газ для расправления складок органов и расширения объёма полости, а далее вводится лапароскоп.
По линии правого подреберья проделывается ещё 2-3 прокола, куда вводятся троакары с инструментами. Затем доктор осматривает расположение и вид пузыря, при необходимости рассекает спайки между ним и окружающими органами. Далее рассекается стенка пузыря, внутрь его вводится кончик отсоса, которым и изымается содержимое органа. Стенка зашивается, полость живота промывается антисептиком. Доктор извлекает троакары и лапароскоп, накладывает швы в местах надрезов на коже.
В каких случаях удаляют желчный пузырь?
Лечащий врач может направить вас на операцию по удалению желчного пузыря, если у вас:
- Холедохолитиаз – форма желчнокаменной болезни, при которой камни образуются в просвете общего желчного протока
- Закупорка желчных путей
- Острый холецистит – если заболевание возникло на фоне уже имеющейся желчекаменной болезни, врач может принять решение о срочной операции
- Желчекаменная болезнь (ЖКБ) с приступами желчной колики или при проявлении «малых» симптомов болезни: горечь во рту, ноющие болезненные ощущения в подреберье справа и чувство тяжести после приёма пищи в той же области
- Бессимптомная желчекаменная болезнь
- Кальциноз желчного пузыря
- Полипы желчного пузыря при желчекаменной болезни или при риске развития опухоли
- Перфорация желчного пузыря – к этому заболеванию могут приводить злокачественные опухоли, тяжелые травмы живота и ряд системных заболеваний
- Холестероз – отложение холестерина на стенках пузыря на фоне желчекаменной болезни
- Развитие вторичного панкреатита
Это основные проблемы, при которых удаляют желчный пузырь. Насколько необходимо удаление в вашем случае, лечащий врач определит исходя из результатов тщательной предварительной диагностики и вашего общего состояния. Важно знать: если не сделать операцию вовремя, рано или поздно возникнут серьёзные осложнения, которые могут стоить вам жизни. Поэтому не затягивайте с визитом к врачу. Запишитесь на приём и пройдите предварительную диагностику.
Лапароскопия жёлчного пузыря: как удаляется орган
Операция по удалению пузыря требует соблюдения аналогичных подготовительных мероприятий перед началом – пациента также погружают в медикаментозный сон, в желудок ему вводят зонд, его подключают к аппарату искусственного дыхания.
Через надрез в области в брюшную полость вводится лапароскоп, а сквозь проколы по линии правого подреберья вставляются 2 или 3 троакара. Определив расположение пузыря, врач, при наличии спаек, рассекает их. Далее хирург оценивает степень зажатости и наполненности органа. Если он сильно напряжен, хирург сначала рассекает его стенку и, используя специальный отсос, убирает часть жидкости из полости пузыря.
На пузырь накладывается зажим, после чего жёлчный проток – холедох, высвобождается из тканей, и перерезается. Следующей из тканей выделяют пузырную артерию. На неё накладываются зажимы, между которыми сосуд перерезается. Просвет артерии хирург зашивает.
Освободив орган от протока и артерии, доктор приступает к отделению его из печёночной впадины. Все кровоточащие сосуды по мере отсекания от них органа прижигаются. После полного отделения от окружающих тканей, медик извлекает жёлчный пузырь через прокол в пупке.

Хирург внимательно осматривает брюшную полость, чтобы не пропустить оставшиеся кровоточащие сосуды, жёлчь или иные патологические структуры. Когда все сосуды коагулированы, а изменённые ткани удалены, в брюшную полость вводят антисептическую жидкость для промывки. Далее её отсасывают, из проколов удаляется лапароскоп, троакары, инструменты. Проделанные надрезы зашиваются, кроме одного – в нём в следующие 1-2 дня остаётся специальная дренажная трубка, чтобы остатки антисептика могли свободно покинуть полость живота.
Если в какой-то момент хирург понимает, что провести успешное удаление пузыря методом лапароскопии невозможно, операция может перейти в лапаротомическую.
Профилактика последствий
Следует понимать, что любое хирургическое вмешательство является травматичным для организма, и ему нужно время для адаптации и восстановления. Поэтому следует соблюдать рекомендации врачей.
- Какой-либо длительной диеты после удаления желчного пузыря в отсутствие проблем со стулом и болей в животе придерживаться не стоит: необходимо разнообразное здоровое питание.
- При наличии диареи, вздутия живота следует ограничить приём жирной, острой пищи, напитков, содержащих кофеин, и употребление молочных продуктов, наравне с лечением дисфункции оттока желчи.
- Необходим контроль веса, гормонального фона при наличии соответствующих заболеваний.
Эксперт сайта Похмелье.рф, врач-гастроэнтеролог Даниэла Пургина, опровергает типичное заблуждение относительно холецистэктомии.
Очень распространено мнение, что после удаления желчного пузыря нужно постоянно принимать какие-то препараты для оттока желчи. На самом деле, в этом нет никакой необходимости. Приём желчегонных препаратов совершенно не обоснован, так как пузырь удалён и желчь уже неоткуда гнать, она сама из печени по протокам попадёт в кишку. Препараты урсодезоксихолевой кислоты назначаются только если есть риск или были выявлены конкременты в желчных протоках.
Что такое постхолецистэктомический синдром
Операция по удалению желчного пузыря по-научному называется холецистэктомией. Подобное оперативное вмешательство может пройти без проблем, а может вызвать некоторые осложнения.
Если после холецистэктомии возникают проблемы с оттоком желчи, сопровождающиеся характерными симптомами, врачи называют это постхолецистэктомическим синдромом (ПХЭС). Симптомы могут возникать сразу после операции или спустя некоторое время.
Это патологическое состояние чаще всего связано с нарушением функции сфинктера Одди, который играет ключевую роль в нормальном оттоке желчи и соков поджелудочной железы. Дело в том, что нарушается сократительная способность этого сфинктера двенадцатиперстной кишки. Согласно исследованиям, заболевание диагностируется примерно у 10–15% пациентов после удаления желчного пузыря. Проявления у разных людей могут различаться, но в любом случае нужно будет обратиться к врачу и начать лечение, чтобы избежать более серьёзных осложнений.
Из-за чего может развиться ПХЭС
Развитие постхолецистэктомического синдрома связано с разными проблемами, возникающими в желудочно-кишечном тракте после удаления желчного пузыря. Одна из наиболее частых причин — нарушение нормальной работы сфинктера Одди, который находится на стенке двенадцатиперстной кишки. Этот структурный элемент пищеварительной системы является круговой мышцей, отвечающей за поставку желчи и ферментов поджелудочной железы в полость кишечника. По сигналу сфинктер Одди открывается, что сопровождается оттоком желчи и соков поджелудочной железы в кишечник, и так же по сигналу закрывается.
Патологические изменения сфинктера Одди развиваются у большинства пациентов именно после операции по удалению желчного пузыря. Как объясняют врачи, механизм возникновения недуга работает так:
- При отсутствии пузыря к сфинктеру не приходят сигналы о его наполнении, что ведёт к формированию постоянного напряжения круговой мышцы и развитию застойных явлений в панкреатической железе и печёночных протоках.
- Неравномерный отток желчи приводит к снижению её бактерицидного действия в тонкой кишке, и в ней начинают избыточно размножаться бактерии. Эти микробы условно-патогенные, то есть в небольшом количестве они даже должны присутствовать в кишечнике, но когда их много, то возникают проблемы (газообразование, боли в области пупка).
Среди наиболее частых причин появления симптомов ПХЭС также выделяют:
- наличие остаточных конкрементов (камней) в желчных протоках после операции;
- прогрессирующая киста желчновыводящих путей;
- дискинезия желчновыводящих путей;
- образование камней в результате ожирения или сахарного диабета.
Иногда причиной возникновения этого патологического симптомокомплекса может быть выраженная послеоперационная боль, которая не купируется ненаркотическими анальгезирующими средствами, и скопление выпота (жидкости) в области произведенного хирургического вмешательства.
Редко (около 5% клинических случаев) истинные причины развития изменений со стороны функциональности сфинктера Одди врачам остаются неизвестными.
Как проявляется ПХЭС
Как уже было сказано, симптомы постхолецистэктомического синдрома могут различаться. На всякий случай после операции по удалению желчного пузыря прислушивайтесь к своему организму — и при возникновении тревожных явлений обращайтесь к врачу. Нехорошие признаки могут появиться как спустя несколько дней, так и спустя несколько недель после хирургического вмешательства.
К самым распространённым проявлениям ПХЭС относятся:
- диспепсические явления, которые проявляются возникновением ощущения горечи во рту, тошнотой, метеоризмом;
- диарея или запоры;
- ноющие схваткообразные боли разной интенсивности в правом подреберье, которые отдают в правое плечо и ключицу;
- вздутие живота, избыточное газообразование;
- гиповитаминозные состояния, связанные с недостаточностью всасывания в кишечнике;
- желтуха и озноб с повышением температуры тела от 38°С и выше (если в желчных протоках остались камни после операции).
Заболевание может принимать различные клинические формы. Иногда после удаления желчного пузыря возникают следующие последствия:
- рецидивы камнеобразования в желчновыводящих путях;
- стриктуры (сужение просвета) общего желчного протока;
- папиллит (воспаление сосочка выводящего протока в двенадцатиперстной кишке;
- формирование спаек, нарушающих отток желчной жидкости их подпеченочного пространства;
- воспаление поджелудочной железы;
- изъязвление гастродуоденального отдела пищеварительного тракта.
Боли в этой области могут возникать не только после операции, но и при ещё целом органе. Читайте статью о том, как определить заболевание по характеру боли и и как лечить боли в желчном пузыре.
Случай из практики врача-гастроэнтеролога Даниэлы Пургиной, эксперта сайта Похмелье.рф.
Вспоминается скорее целая группа случаев, когда пациенту с бессимптомной желчнокаменной болезнью удаляли желчный пузырь, а после операции развивался постхолецистэктомический синдром или, что ещё хуже, — хологенная диарея (то есть диарея с желчью). Так что тактика должна быть в максимальном стремлении к сохранению органа.
Современная диагностика
Для подтверждения постхолецистэктомического синдрома пациент нуждается в проведении ряда обследований. В результате доктор сможет определить основные причины развития патологического состояния и степени функциональных нарушений со стороны пищеварительной системы. К сожалению, большинство пациентов обращается к специалистам не сразу.
Диагностика обычно включает в себя такие этапы:
- Беседа с пациентом, детальное обсуждение жалоб, изучение анамнеза заболевания и жизни пациента, выделение из всех жалоб ведущих патологических признаков.
- Клинический осмотр человека, позволяющий определить локализацию очага заболевания и оценить масштабы нарушений.
- Комплекс лабораторных исследований, который включает в себя общий и биохимический анализы крови с оценкой работы печени и поджелудочной железы, анализ гормонов щитовидной железы, анализы на вирусные гепатиты.
- Ультразвуковое обследование органов гепатобилиарной зоны (стандартно включает в себя печень, желчный пузырь и желчные протоки. Так как желчный пузырь уже удалён, то обследуют только протоки и печень).
- Эзофагогастродуоденоскопия.
- При необходимости проводится также эндоскопическое исследование желчных протоков (эндосонография, эндоскопическая ретроградная холангиопанкреатография), манометрия сфинктера Одди, МРТ и органов брюшной полости.
Полноценная и детальная диагностика при подозрении на ПХЭС позволяет врачу сделать выводы, из-за чего начались нарушения, насколько далеко они зашли, нет ли серьёзных осложнений, какая терапия подойдёт для лечения. О том, как вылечить послеоперационные проблемы, читайте далее.
Как лечиться
Главное в лечении ПХЭС — устранить факторы, которые спровоцировали развитие симптомов. Главными принципами подобной терапии являются:
- устранение влияния факторов, способствующих возникновению патологических проявлений;
- симптоматическое лечение нарушений функции органов гепатобилиарной области;
- предупреждение вероятных осложнений.
Как правило, кроме медикаментозного вмешательства врачи рекомендуют на первых этапах увеличение частоты приёма пищи до 5–7 раз в день для нормализации оттока желчи. Какой-либо строгой диеты обычно не требуется, это обсуждается индивидуально.
С целью устранения симптомов недуга пациенту могут быть назначены:
- анальгетики и спазмолитики, так как воспаление сопровождается болью и спазмом сфинктера Одди;
- ингибиторы протонной помпы для снижения кислотности в верхних отделах желудочно-кишечного тракта при наличии там воспаления;
- препараты для нормализации оттока желчи;
- антациды для борьбы с повышенной кислотностью;
- невсасывающиеся в кишечнике антибиотики для устранения избыточного роста бактерий в тонкой кишке.
Иногда лекарствами проблему не устранить, в таком случае показана операция. Оперативные методы лечения направлены на восстановление проходимости желчных протоков и нормализацию работы сфинктера Одди.
Как избежать осложнений после удаления желчного пузыря
Врачам хорошо известно на деле, что постхолецистэктомический синдром — нередкое явление. Однако на сегодня нет специальных мер для его профилактики. При удалении желчного пузыря вы должны помнить, что ПХЭС может настигнуть вас месяцы спустя.
Для того, чтобы снизить риск его появления, следует соблюдать принципы здорового образа жизни: рациональное питание, отказ от вредных привычек, достаточный сон и умеренная физическая нагрузка. Людям с повышенным уровнем холестерина, нарушениями работы эндокринной системы следует регулярно проходить обследование у врачей.
Прогноз излечения при ПХЭС напрямую зависит от того, насколько эффективно удалось справиться с проблемой, которая стала причиной его развития.
Что происходит после операции
По завершению всех хирургических манипуляций, анестезиолог выводит пациента из состояния наркоза. В течение 4-6 часов пациенту вообще нельзя двигаться, и только через 6 часов ему разрешено будет переворачиваться, садиться, вставать и ходить. С этого момента разрешается пить жидкость – пока только негазированную чистую воду. В первый день питание после операции запрещено. На следующие сутки больному в рацион вводят фрукты, нежирный творог, лёгкие мясные бульоны, измельчённое мясо. При этом кушать нужно часто, 5-7 раз за сутки, но небольшими порциями. После первых двух дней, на третий уже можно постепенно возвращаться к более привычному меню, однако продукты, усиливающие выделение жёлчи и газообразование, пациенту употреблять нельзя.
Уже с третьего-четвёртого дня больной переходит к диете 5. Диета после операции исключает лук, чеснок, многие пряности, жирную пищу.
Послеоперационный период длится обычно до десятого дня. В первые два дня пациент может ощущать боли в местах проколов, над ключицей и в правом подреберье. К четвёртому дню они обычно проходят, в противном случае необходимо сказать о неприятных ощущениях доктору.
Физические нагрузки любого характера в первые 10 дней после операции запрещены. Примерно на одиннадцатый день в условиях поликлиники с проколов снимаются швы.
Человеку обязательно открывается больничный лист – он включает в себя период пребывания в стационаре, и ещё около 10-12 дней, которые необходимо провести дома, в постельном режиме, для восстановления после операции. Суммарно больничный составляет до 20 дней.
После холецистэктомии
Следует заранее подготовиться к послеоперационному восстановлению. Большинство людей отправляется домой на следующий день после проведения холецистэктомии, но возникновение осложнений может увеличить срок пребывания в больнице. В некоторых случаях для удаления желчного пузыря хирургу приходится сделать разрез брюшной стенки. Больному в таком случае придется остаться в больнице на более длительный срок. Не всегда можно точно сказать, как будет проходить операция. В случае если придется остаться в больнице дольше, стоит сразу взять с собой личные вещи, например, зубную щетку, удобную одежду, книги или журналы, чтобы не было скучно.
Договоритесь с кем-нибудь, кто бы мог отвезти Вас домой после выписки и присмотреть за Вами. Попросите друга или члена семьи отвезти Вас домой и остаться с Вами в первую ночь после операции.
Благодаря проведению холецистэктомии боль и дискомфорт, которые доставляют желчные камни, пройдут. Консервативное лечение как, например, изменение режима питания не предотвращает появление желчных камней. Холецистэктомия — единственный способ предотвратить образование желчных камней.
После проведения холецистэктомии у некоторых пациентов возникает диарея в легкой степени, которая затем проходит. Большинство пациентов не сталкиваются с проблемами пищеварения после холецистэктомии. Желчный пузырь не является органом необходимым для здорового пищеварения.
То, насколько быстро пациент сможет вернуться к своей обычной деятельности после холецистэктомии, зависит от метода оперативного вмешательства и общего состояния здоровья. Пациенты, перенесшие лапароскопическую холецистэктомию, могут вернуться к работе через несколько дней. Пациентам, перенесшим открытую холецистэктомию, требуется несколько недель, чтобы восстановиться и вернуться к работе.
Жизнь пациента после удаления жёлчного пузыря

Реабилитация после операции, в основном, проходит быстро. Полностью человек восстанавливается примерно спустя пол года, учитывая и психические аспекты реабилитационного периода.
Общая нормализация самочувствия наступает уже через 2-3 недели после процедуры, однако пациент должен строго придерживаться всех требований реабилитации. Первый месяц после лапароскопии пузыря следует избегать спортивных тренировок. Первые пол года запрещено поднимать тяжести. Строгая диета № 5 показана в течение 3-4 месяцев.
При необходимости, чтобы ускорить процесс восстановления тканей и заживления ран, доктор может рекомендовать проведение физиопроцедур.
Питание после удаления жёлчного пузыря имеет некоторые ограничения. Первые 3-4 месяца пациент строго соблюдает стол № 5, после чего в его рацион можно вводить сырые овощи, а также неизмельчённые рыбу и мясо.
Этот этап длится 2 года, после чего пациенту постепенно разрешается кушать ранее запрещённые продукты, но в умеренных количествах.
Подготовительная медикаментозная терапия
При необходимости для предотвращения осложнений, а также улучшения функционального состояния структур гепатобилиарной системы, врач может назначить подготовительную медикаментозную консервативную терапию, которая обычно длится несколько дней. Такое лечение может включать антибактериальные средства различных групп, спазмолитики, холеретики или холекинетики, которые улучшают процесс формирования и оттока желчи структур гепатобилиарной системы. Длительность такого подготовительного лечения, вид лекарственных средств, их дозировку врач определяет индивидуально, что зависит от выраженности воспалительного процесса, а также индивидуальных особенностей пациента.
Правильно выполненная подготовка перед удалением желчного пузыря является залогом успешного выполнения операции, а также уменьшения длительности послеоперационного периода.