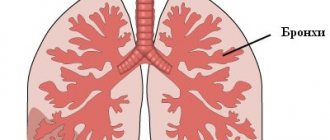
В случаях патологических поражений ткани легких, бронхиального дерева или трахеи образуется секрет под названием мокрота. Выделение мокроты сопровождает массу патологий как дыхательной системы человека, так и сердечно-сосудистой.
Микроскопическое исследование мокроты, а точнее ее фиксированных окрашенных и нативных препаратов, свидетельствует о клеточном составе данного секрета.
Клеточный состав, в свою очередь, выступает отражением характера патологических процессов легких и бронхов, его активности, а также помогает различать кристаллические и волокнистые образования в секрете (важно при диагностике различных заболеваний), оценивать бактериоскопические показатели (состояние микрофлоры) в органах дыхания.
Общая характеристика
Цитологическое исследование мокроты помогает установить характер патологического процесса в органах дыхания, а в ряде случаев и определить его причину. Цитологическое исследование мокроты (пятикратное) позволяет обнаружить раковые клетки у 50 — 85% больных центральным раком и у 30 — 60% больных периферическим раком лёгкого. Особенно ценно исследование мокроты, полученное после бронхоскопии. Позволяет, также установить диагноз бронхиальной астмы, предположить наличие лёгочных микозов, трахеобронхиального кровотечения, дисплазию слизистой бронхиального дерева, выявить сидерофаги — «клетки сердечных пороков» (при сердечно-сосудистой недостаточности, ревматических пороках сердца). По данным литературы, начальный рак можно установить данным методом раньше по сравнению с другими диагностическими способами. Отсутствие элементов рака в мокроте не даёт основания отрицать опухоль лёгкого. Доступность цитологического метода исследования мокроты позволяет использовать его при обследовании лиц «повышенного риска» по раку, при проведении массовых профилактических осмотров населения.
Клетки и эластичные волокна в результатах анализа
Содержание:
- Клетки и эластичные волокна в результатах анализа
- Спирали и кристаллы в микроскопических исследованиях
В качестве основы для микроскопических исследований выступают окрашенные и нативные препараты мокроты. Если требуется выявить микрофлору, то мазки мокроты окрашивают по Граму, Романовскому-Гимзе, а при необходимости выявления туберкулеза их окрашивают по Цилю-Нильсену.
При возникновении пневмонии в исследуемой мокроте могут наблюдаться клетки эпителия, лейкоциты, эритроциты и альвеолярные макрофаги.
Эпителиальные клетки в большом количестве указывают на плохой и некачественный образец секрета, который взяли на исследование.
Дело в том, что при превышении показателя 10 эпителиальных клеток в поле зрения при микроскопическом осмотре, лаборанты делают вывод о преобладании в аналитических данных образцов из носоглотки, полости рта, которые не имеют диагностического значения. Проще говоря, лаборатория получила на анализ не мокроту, а слюну пациента.
Ретикулогистиоцитарные клетки крупного размера с эксцентрическим ядром и многочисленными цитоплазменными включениями, незначительно присутствующие в мокроте, носят название альвеолярных макрофагов. Включения в цитоплазме, содержащиеся в них, могут иметь в своем составе пылевые клетки, лейкоциты и прочее. При наличии воспалительного процесса в дыхательных путях и легочной паренхиме, в частности, при пневмонии, в мокроте увеличивается число альвеолярных макрофагов.
Цилиндрический мерцательный эпителий располагается в организме в области слизистых гортани, бронхов и трахеи. Это удлиненные клетки с расширением одного конца с ядром и ресничками. Клетки мерцательного эпителия присутствуют в любой мокроте, но если их количество превышает допустимый максимум, это может говорить об остром бронхите, трахеите, ларингите, бронхоэктазах и прочих повреждениях слизистой оболочки трахеи и бронхов.
В количестве 2-5 лейкоцитов в поле зрения при микроскопическом исследовании нет ничего необычного. Такая их концентрация присутствует абсолютно в каждом секрете.
Однако значительное увеличение их количества свидетельствует о воспалительных процессах в тканях легких, слизистых оболочках трахеи и бронхов.
Если окрашивать препараты мокроты по Романовскому-Гимзе, то становится возможным дифференцировать лейкоциты, что в некоторых случаях играет решающую роль в диагностике болезней.
Общее увеличенное количество нейтрофильных лейкоцитов и их количество в дегенеративной форме с фрагментами ядер и разрушенной цитоплазмой может свидетельствовать о воспалении слизистой бронхов или легочной ткани. Большая концентрация дегенеративных лейкоцитов всегда свидетельствует об активности воспаления и тяжелом прогнозе в течение болезни.
В любой мокроте обычно присутствуют единичные эритроциты, однако если их количество слишком завышено в показателях микроскопического исследования, это говорит о нарушениях сосудистой проницаемости у страдающих пневмонией, о процессе разрушения легочной либо бронхиальной ткани, о наличие застоя в малом круге кровообращения, о легочном инфаркте. При кровохарканье любого происхождения в мокроте всегда присутствуют эритроциты.
При различной деструкции ткани легких в результате абсцессов, туберкулеза, распадающегося рака легкого в мокроте специалисты обнаруживают пластические волокна в форме двухконтурных тонких и витых нитей с присущим только им дихотомическим разделением на концах.
При пневмонии возникновение в мокроте таких волокон говорит о начинающемся осложнении – абсцессе легочной ткани. При этом эластичные волокна могут возникать на старте осложнения еще до его рентгенологической визуализации.
Часто при возникновении туберкулеза, актиномикоза, пневмонии, обструктивного бронхита в мокроте начинают отделяться тончайшие волокна фибрина.

Коралловидные волокна характеризуют возникновение кавернозного туберкулеза, обезыствленные эластичные волокна (с солями кальция) – распад петрификата при туберкулезе. Итак, при стремительном воспалительном процессе в легочной ткани в анализах мокроты специалисты видят:
- слизисто-гнойный либо гнойный характер исследуемой мокроты;
- увеличенное число нейтрофилов в биоматериале, а также их дегенеративных форм;
- увеличенное число альвеолярных макрофагов в материале исследования;
- возникновение эластичных волокон, которое сигнализирует о процессе деструкции ткани легкого.
Правила подготовки пациента
Отделяемое легких и верхних дыхательных путей Стандартные условия:
Самостоятельный забор БМ: мокрота собирается до приёма пищи или не ранее чем через 2 часа в чистую сухую емкость. БМ доставляется в первое отделение «МЛ «Дила» в течение 2 часов по адресу:
ул. Подвысоцкого, 6А,
пр. Оболонский, 49.
Внимание! Новое отделение: пр. Ю.Гагарина, 9.
Важно:
В течение 24 часов исключить приём местных антибактериальных препаратов (если это позволяет состояние пациента).
Возможно:
В течение рабочего дня ДЦ.
Вы можете добавить данное исследование в корзину на этой странице
Как правильно собрать мокроту
Мокроту собирают в медицинском учреждении, либо самостоятельно – дома. После сбора она должна быть доставлена в лабораторию в кратчайшие сроки (1–2 часа). Предварительно нужно приобрести стерильный, герметичный контейнер.
Перед сбором мокроты нужно почистить зубы, тщательно прополоскать рот. Покашлять и собрать отделяемое в контейнер. Необходимо свести к минимуму попадания в материал слюны.
Чтобы мокрота отходила легче:
- накануне анализа рекомендуется обильное теплое питье;
- анализ сдается в утренние часы;
- нужно сделать три глубоких дыхательных движения, а затем кашлять;
- при неудачных попытках эффективна ингаляция над парами воды с добавлением поваренной соли и пищевой соды в течение 5–7 минут.
Сбор биоматериала
Мокрота на посев собирается утром до первого приема пищи в специальный стерильный контейнер с плотно закрывающейся крышкой. Для того, чтобы в биоматериал не попали примеси слюны и слизи, перед сбором образца для исследования проводится тщательное очищение ротовой полости и носоглотки.
Анализу подлежит только свежая мокрота, выделенная в результате продолжительного откашливания.
Сбор мокроты на посев с определением чувствительности к антибиотикам проводят до начала лечения антибактериальными препаратами. В противном случае полученный результат может быть ложноотрицательным.
Результаты
Исследование мокроты больного с целью определения антибактериальной чувствительности включает в себя:
- микроскопию мазка мокроты и предварительную идентификацию типа возбудителя;
- посев материала на питательную среду;
- культивацию микрооганизмов в индивидуально подобранных условиях;
- повторную микроскопию с подробной идентификацией выращенных колоний и определением основных свойств микроорганизмов;
- определение чувствительности к антибиотикам.
С помощью различных методов определения чувствительности возможно не только выделение спектра антибактериальных препаратов, обладающих губительным воздействием на выявленные микроорганизмы, но и установление минимально приемлемой для положительного терапевтического эффекта концентрации веществ.
В каких ситуациях посев мокроты необходим
Это исследование показано при всех заболеваниях средних и нижних дыхательных путей инфекционного происхождения: острые и хронические бронхиты, плевриты, пневмонии. Обязательно проводится при осложнениях этих патологий, например, при абсцессе легкого. Неоднократно анализ должен осуществляться при малейшем подозрении на туберкулез
или проводиться как контрольное исследование при его терапии. В ряде случаев посев мокроты назначается при онкологических заболеваниях легких, для уточнения диагноза при возможных их сочетаниях с инфекционной патологией. Необходимо учитывать, что дыхательные пути содержат нормальную микрофлору, некоторые виды которой при ослабленном иммунитете могут стать патогенными. Наиболее частыми возбудителями воспалительных заболеваний дыхательных путей являются золотистый стафилококк, гемофильная палочка, клебсиелла, стрептококк, энтеробактерии, а также микроскопические грибки. При туберкулезе выявляется палочка Коха.
Как проводится исследование
Забор мокроты должен быть произведен до начала приема антибиотиков и осуществляется 3 способами: путем отхаркивания, аспирацией или с помощью бронхоскопии. Перед этим пациент должен почистить зубы и прополоскать рот. Полученный образец герметично упаковывают и отправляют в лабораторию, где в течение 2 часов он должен быть посеян в чашки Петри на питательную среду. Этот метод называют бактериологическим.
При образовании колоний микроорганизмов производится их идентификация. Обнаружение поселений, созданных патогенными бактериями, является важным диагностическим критерием. Следующий этап исследования-это
определение чувствительности микробов к антибиотикам.
Для этого чаще используется метод дисков: небольшие диски, пропитанные растворами различных антибактериальных препаратов, помещаются в колонии бактерий. Далее отслеживается скорость гибели колонии вокруг них. Чем быстрее это происходит, тем эффективнее антибиотик.
«Кто такие» альвеолярные макрофаги?
Так называются клетки, которые находятся в ткани легких. Они располагаются в альвеолах, там, где происходит газообмен. Эти клетки относятся к тканевым макрофагам, то есть они являются компонентом иммунитета. Макрофаги имеют меняющуюся форму, способны к передвижению, среди органелл у них есть ядро и большое количество лизосом, содержащих самые разные ферменты.
Все эти особенности говорят о том, что альвеолярные макрофаги – это не просто структурные компоненты легочной ткани. Действительно, их роль состоит в другом: в защите органов дыхания от чужеродных объектов.
Когда мы делаем вдох, вначале воздух очищается от пыли в полости и пазухах носа, затем загрязнения и другие инородные частицы оседают на стенках трахеи. Потом фильтрация воздуха продолжается в бронхах, где микроскопические чужеродные фрагменты «тонут» в слизи, выделяемой специальными клетками, и «выметаются» из органов дыхания «ресничками» — длинными отростками этих клеток. Для очищения бронхов от загрязнений и микробов «реснички» совершают до 1000 биений в одну секунду. Чтобы читатели могли это себе представить, проведем параллель: примерно с такой же частотой машет крыльями при полете комар.
Даже после прохождения всех этих «фильтров», попадая в легкие, воздух не является на 100% чистым: в нем еще остаются микробы, микроскопические частички пыли и так далее. Вот от этих загрязнений и происходит очищение воздуха макрофагами (недаром их еще называют пылевыми клетками). Они пожирают и переваривают вредоносные объекты.
К сожалению, большой нагрузки макрофаги не выдерживают: осуществив фагоцитоз, они погибают. Перед тем, как прекратить жизнедеятельность, они перемещаются к основанию респираторных бронхиол (самых мелких бронхов, ведущих к альвеолам). Там клетки покидают стенки дыхательных путей, попадают в слизь и остаются в ней. Так и оказываются альвеолярные макрофаги в мокроте.