Когда назначается общеклинический анализ мочи
Общий (клинический) анализ мочи назначается в следующих случаях:
- в порядке ежегодного профилактического обследования (скрининга);
- при плановом обследовании беременных;
- при первичной диагностике любого заболевания;
- при заболеваниях органов мочевыделительной системы (пиелонефрите, цистите и др.);
- при подозрении на сахарный диабет;
- для оценки течения заболевания и эффективности проводимого лечения;
- лицам, перенёсшим стрептококковую инфекцию (ангина, скарлатина), для контроля в целях раннего обнаружения возможных осложнений.
Кислотно-щелочное равновесие важно для малыша
Нам также важно отмечать и контролировать и pH мочи и слюны ребенка, эти данные являются показательными в состоянии здоровья ребенка. Провести исследование в домашних условиях самостоятельно позволят нам специальные pH-тестеры. Но нужно знать нормы pH мочи и слюны детей. Норма pH мочи новорожденного от 4,8 до 5,9. Если малыш недоношенный, кислотность доходит до 4,5. Дети до года, находящиеся на грудном вскармливании, имеют pH мочи нейтральную или щелочную, примерно 7 – 7,8. После прекращения ГВ реакция становится такой же, как у взрослого человека, от 6 до 7, на искусственном вскармливании от 5,5 до 7.
Кислотность слюны у детей равна примерно 7,32, у взрослого человека 6,40. Данные могут меняться в зависимости от ситуации, при ускоренном слюноотделении слюна становится более щелочной.
Кислотно-щелочное равновесие в раннем детском возрасте легко нарушается за счет частых заболеваний органов дыхания или при анемии. На первом году жизни для соблюдения кислотно-щелочного баланса нужно максимально избегать данных проблем со здоровьем, регулярно проверять кислотность мочи или слюны pH тестером.
Если не соблюдать кислотно-щелочной баланс с детского возраста путем правильно выстроенного рациона питания, физической нагрузки, организм неизбежно будет на это реагировать. Сначала повышенная кислотность скажется на общем состоянии: дети будут раздражительными, агрессивными, капризными. В школьном возрасте они начнут быстро утомляться, появится нервозность, снизится концентрация внимания, возникнет бессонница, возбуждение, что может привести к депрессии.
Затем появятся болевые ощущения, что также не редкость. Дети жалуются на боли в спине, суставах, когда у них возникают судороги, диффузные мышечные боли, артриты, неприятные ощущения в воротниковой области и так далее. В пубертате при повышении кислотности начинаются новые проблемы, кожные с выведением лишней кислоты через эпителий, а в результате появляется акне, повышенная сальность, потоотделение, неприятный запах, частые блефариты, конъюнктивиты, перхоть.
Снижение иммунитета в детском возрасте на фоне повышенной кислотности вызывает частые заболевания ЛОР-органов, хронизацию оппортунистических инфекций, рост аденоидов, частые отиты, ангины и так далее. Пищеварительная система ребенка также не в силах справиться с повышением кислотности без определенных симптомов, в том числе запоров, неприятного запаха изо рта, болей в животе, диспепсии, воспаления десен, кариеса.
Отдельно нужно отметить профилактику остеопороза в детском возрасте. Ведь недополучение микроэлементов в детстве ведет к разрушению скелета во взрослом возрасте. Из статистических данных известно, что только 30% детей получают микроэлементы из фруктов и овощей, кисломолочных продуктов, а 50% детей получают калории из сахара. Дефицит кальция в рационе ребенка подкисляет диету, что также ведет к нарушению КЩР.
Из всего вышесказанного становится ясно, почему отдается столько внимания кислотно-щелочному равновесию. Потому что от него зависит не только состояние здоровья ребенка, но и сама жизнь.
В настоящее время методы измерения pH включают в себя колориметрический метод с использованием лакмусовых бумажек, которые позволяют отличить кислоты от щелочей. Более точный метод работает с флуоресцентными красками и дает возможность проводить внутрисосудистые измерения pH.
Показатели, которые оцениваются при общеклиническом анализе мочи
При исследовании оцениваются:
- цвет
– допустимы различные оттенки желтого цвета; - прозрачность
. Помутнение мочи указывает на присутствие в ней патологических элементов – лейкоцитов (указывают на гнойные процессы), бактерий, выпадающих в осадок солей (фосфатов) и т.п. - удельный вес (плотность)
– зависит от концентрации растворенных веществ (мочевины, мочевой кислоты, креатинина, солей. Пониженный удельный вес может быть признаком пиелонефрита, повышенный – гломерулонефрита, сахарного диабета, сердечно-сосудистой недостаточности; - реакция мочи (pH)
– оценка кислотности. Различают слабокислую, нейтральную и слабощелочную реакции. Следует учитывать, что на данный показатель может влиять употребление некоторых витаминов и медикаментов, а также характер питания: мясная диета повышает кислотность, вегетарианская, наоборот, делает реакцию слабощелочной. Повышенное значение pH (защелачивание) может указывать на заболевания почек, воспалительные процессы различной локализации и некоторые другие заболевания. Пониженное значение pH (высокая кислотность) характерно для обезвоживания организма, характерного в частности для лихорадочных состояний, выраженной диареи, а также может указывать на сахарный диабет или некоторые другие патологии; - белок в моче
– в норме не выявляется. Выявляется при воспалениях и других патологических состояниях; - глюкоза в моче
– в норме отсутствует. Глюкоза в моче при беременности (во втором или третьем триместре) представляет собой гестационный диабет, который обычно проходит сразу после родов. Он возникает из-за повышенной нагрузки на организм при высокой активности гормонов. Глюкоза в моче при беременности — это повод оптимизировать свой образ жизни и питание, но сначала надо убедиться, что появление сахара в моче не имеет патологической природы; - желчные пигменты – билирубин и уробилиноген
; - клетки крови (лейкоциты и эритроциты), клетки эпителия, чужеродные агенты (бактерии, грибы, паразиты) и другие показатели.
Общий анализ мочи у детей и подростков
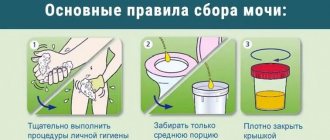
Сбор образца мочи.
Моча в середине потока моча может быть получена от любого ребенка, у которого наблюдается удержание мочи. Было доказано, что мытье половых органов и промежности водой с мылом перед мочеиспусканием снижает загрязнение мочи периуретральными организмами и лейкоцитами.
Сбор образцов мочи у младенцев и детей ясельного возраста — есть четыре способа получить образцы мочи у маленьких детей, которые еще не могут контролировать свое мочеиспускание:
Пакет с мочой: половые органы тщательно осматриваются. очищены, просушены.
Мешок для сбора мочи надежно закреплен. В идеале ребенок должен опорожняться после того, как ему дали жидкости, а образец мочи должен быть обработан немедленно. Пакетированная моча не подходит для посева, поскольку загрязнение часто приводит к ложноположительным результатам.
Чистая моча: для взятия свежего образца пузырчатой мочи ребенка держат на коленях взрослого с обнаженными гениталиями; моча, которая самопроизвольно выходит после питья, собирается в стерильный сосуд. Этот метод дает ложноположительные результаты в 5–26% случаев.
Катетерная моча: подходящий образец мочи для посева может быть получен у младенца женского пола или малыша путем однократной катетеризации (не из постоянного катетера мочевого пузыря). У мальчиков вместо трансуретральной катетеризации следует выполнять надлобковую пункцию мочевого пузыря.
Надлобковая пункция мочевого пузыря: это простой (хотя и редко выполняемый), относительно неинвазивный способ взятия пробы мочи при подозрении на пиелонефрит, особенно у младенцев. Пункция пузыря показана в тех случаях, когда ожидается загрязнение мешочной мочи, например, у пациентов с вульвовагинитом, аногенитальным дерматитом или фимозом. Пункция, скорее всего, будет успешной, если степень наполнения мочевого пузыря будет оценена заранее с помощью УЗИ: у новорожденных и младенцев УЗИ увеличивает вероятность получения адекватного образца мочи с 60% до почти 97%.
Образец первого утреннего мочеиспускания наиболее подходит для биохимического исследования, но второе мочеиспускание более практично в амбулаторных условиях. Мочу всегда следует собирать в одно и то же время дня от каждого пациента, чтобы результаты тестов были сопоставимы. Самопроизвольно вышедшая моча не должна храниться перед тестированием дольше 1-2 часов при комнатной температуре или 4 часов в холодильнике (при 4 ° C), иначе клетки распадутся, количество бактерий увеличится. , и pH повысится . Собранная моча Общие показания для сбора мочи включают определение клиренса эндогенного креатинина, количественную оценку и дифференциацию протеинурии, а также измерение экскреции жидкости и электролитов. Наиболее важным фактором, определяющим достоверность теста, является точность, а не общая продолжительность сбора мочи. Мочу следует собирать в чистую емкость, хранящуюся в прохладном месте. Начальной точкой сбора считается время последнего спонтанного мочеиспускания перед сбором, а конечной точкой считается время последнего собранного мочеиспускания. Документируются продолжительность и общий объем сбора мочи, и анализируется 10–20 мл смешанной мочи. Точный сбор мочи у младенцев или детей с недержанием мочи возможен только с помощью постоянного катетера мочевого пузыря. В таких случаях образцы мочи с однократным мочеиспусканием следует указывать как частное от рассматриваемого параметра и концентрации креатинина и сравнивать с возрастными нормами. Лейкоцитурия Лейкоцитурия делает вероятным инфекцию мочевыводящих путей; как отдельный результат, он высокочувствителен (83%), но не очень специфичен. Авторы рекомендуют микроскопический анализ только что полученного образца нативной мочи, поскольку, по нашему мнению, лейкоцитарная эстеразная реакция с помощью тест-полоски для определения мочи не является полностью адекватной заменой микроскопии, хотя в литературе по этому поводу ведутся споры. Тест на лейкоцитарную эстеразу может быть положительным по лизированным лейкоцитам или субпрепуциальному материалу, даже если микроскопия не обнаруживает лейкоцитов; он также может быть отрицательным, несмотря на положительные результаты микроскопии, если моча высококонцентрирована или содержит «сплющенные» лейкоциты. Что бы ни тестировалось, следует неукоснительно выполнять инструкции по использованию щупа. На количество лейкоцитов в единице объема влияет переменное количество мочи при каждом мочеиспускании. Это может изменить результаты не только тестов с полосками, но также счетных камер и других методов подсчета клеток. Количество лейкоцитов 5–10 / мкл считается ненормальным у мальчиков старше 3 лет; у девочек количество в диапазоне 20–50 / мкл является подозрительным на инфекцию мочевыводящих путей, а количество выше 50 / мкл считается явно ненормальным. Выявление под микроскопом лейкоцитарных цилиндров в осадке мочи вместе с выраженной бактериурией является патогномоничным для пиелонефрита. Нитритный тест Большинство патогенных микроорганизмов в моче (за исключением энтерококков) могут восстанавливать нитраты до нитритов; таким образом, наличие нитритов в моче указывает на бактериурию. Тест на нитритный индикатор может быть ложноотрицательным, если моча задерживается в мочевом пузыре слишком короткое время (менее 4 часов). В результате чувствительность теста с нитритными полосками для клинически значимой бактериурии не превышает 30–50% у младенцев, которые обычно мочатся каждые 1–4 часа. С другой стороны, его чувствительность у девочек младше 3 лет составляет 98%. Одновременное проявление нитритурии и лейкоцитурии составляет 93% чувствительности для инфекции мочевыводящих путей. Бактериурия. Для посева мочи необходимо получить свежий образец мочи и хранить его при температуре 4–8 ° C до и во время транспортировки в лабораторию. В качестве альтернативы образец можно предварительно инкубировать в культуральной среде и отправить непосредственно при 36 ° C. Определяется количество бактерий на миллилитр; его интерпретация зависит от способа получения образца. Диагноз инфекции мочевыводящих путей требует наличия не менее 105 организмов / мл; более поздние исследования требуют минимального количества 106 или 107 / мл. Более низкие количества в катетеризованной моче могут быть патологическими, и любое количество выявленных микроорганизмов является патологическим в моче, полученной при пункции мочевого пузыря. В зависимости от способа получения посев мочи часто дает ложноположительные результаты до 25%, а уровень ложноположительных результатов посева мочи из мешка колеблется от 30% до 63%. Прокол мочевого пузыря лучше, чем чистый улов, и, таким образом, дает гораздо более подходящий образец, чем сбор мочи в пакет.
У детей школьного возраста типичными клиническими проявлениями инфекции мочевыводящих путей являются боли при мочеиспускании, учащение мочеиспускания и затруднение мочеиспускания; пиелонефрит характеризуется болью в боку и лихорадкой. В случае противоречивых результатов следует повторить анализ мочи, прежде чем предпринимать дальнейшие, возможно, несоответствующие диагностические или терапевтические меры. Рецидивирующая или осложненная инфекция мочевыводящих путей или недавнее лечение антибиотиками в анамнезе должны вызывать подозрение на грибковую или вирусную инфекцию или на патоген, для обнаружения которого требуются специальные питательные среды (хламидии, трихомонады, уреаплазма).
Следует критически спросить, типичен ли продемонстрированный организм для возраста и пола пациента. В любом возрасте и у обоих полов наиболее частым возбудителем является кишечная палочка. У мальчиков в возрасте от 1 года виды Proteus составляют до 30% инфекций мочевыводящих путей, а виды Staphylococcus обнаруживаются примерно в 30% инфекций мочевыводящих путей у девочек в возрасте от 9 до 15 лет. Признаки возможного заражения включают низкое количество клеток, смешанную флору в одной культуре, различные патогены в серийных исследованиях и организмы, которые обычно не обнаруживаются при инфекциях мочевыводящих путей. Обычный скрининг иногда выявляет значительную бактериурию без лейкоцитурии у практически здоровых детей (0,2–2%). Это называется асимптоматической бактериурией и не требует лечения антибиотиками. Уретрит часто встречается у сексуально активных подростков. Инфекции мочевыводящих путей классифицируются как бессимптомные (бактериурия и лейкоцитурия без клинических симптомов) или симптоматические (с симптомами, возможно, но не обязательно включая лихорадку). Они также могут быть классифицированы как неосложненные или осложненные на основании анатомии мочевыводящих путей пациента (пороки развития мочевыводящих путей), функции мочевыводящих путей и почек, а также иммунной компетентности. При осложненных инфекциях мочевыводящих путей посев часто выявляет несколько патогенов. Для каждого патогена следует проводить подсчет колоний и анализ устойчивости. Лейкоцитурия без бактериурии может представлять собой стерильную лейкоцитурию; его дифференциальный диагноз включает мочекаменную болезнь, почечный канальцевый ацидоз, интерстициальный нефрит, кистозные заболевания почек, гломерулонефрит, лихорадочные заболевания, туберкулез, аппендицит, вагинит, раздражение проходного канала / уретры и обезвоживание.
Протеинурия. Протеинурия — чрезмерное выведение белка с мочой — является признаком дисфункции канальцев или клубочков. Он оценивается на основе пробы мочи в середине потока у детей школьного возраста или пробы мочи из мешка у младенцев и детей ясельного возраста. Часто используется второе мочеиспускание в день; первое мочеиспускание за день является наиболее концентрированным, но часто не может быть получено амбулаторно. Протеинурия определяется по определению, когда концентрация белка составляет не менее 30 мг/дл. Микроальбуминурия в более низких концентрациях присутствует у 5–12% бессимптомных детей. В идеале белок в моче следует определять количественно на основе 24-часового сбора мочи. Собранные образцы мочи считаются золотым стандартом диагностики. Для младенцев и детей ясельного возраста, у которых сбор образцов мочи с течением времени особенно проблематичен, вместо этого можно измерить соотношение белок / креатинин и альбумин / креатинин в спонтанно опорожненной моче. Эти значения не зависят от объема мочи, поскольку количество креатинина, выделяемого за день, стабильно. Чтобы коэффициент был надежным, концентрация креатинина в моче должна быть не ниже 10 мг / дл; более низкие значения у новорожденных (в том числе недоношенных) и у детей с полиурией могут привести к неверной интерпретации. Низкая фракция альбумина в общем количестве выделяемого белка может указывать на внепочечную причину протеинурии, например, гемоглобин, миоглобин, легкие цепи (очень редко у детей), амилоиды и другие причины.