Эта информация позволит вам подготовиться к биопсии легкого, плевры, средостения или надпочечников под визуальным контролем и поможет узнать, чего ожидать после процедуры.
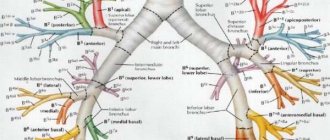
Ваш медицинский сотрудник может порекомендовать провести биопсию (взять небольшие образцы тканей органов) легкого, плевры, средостения или надпочечников (см. рисунок 1). Эти органы расположены в грудной клетке. Легкие окружены 2 слоями ткани, называемой плеврой, которые защищают легкие. Пространство между этими двумя слоями называется плевральной полостью.
- Плевра — это 2 слоя ткани, покрывающие и защищающие легкие.
- Средостение — это область посередине грудной клетки, между легкими.
- Надпочечники — это вырабатывающие гормоны железы, расположенные над верхней частью почек и скрытые под ребрами.
Рисунок 1. Органы, для которых может выполняться биопсия
Вернуться к началу
О процедуре
В ходе биопсии интервенционный радиолог вводит через кожу иглу, чтобы взять образец ткани. Интервенционный радиолог — это врач, который специализируется на проведении процедур под визуальным контролем. Для определения зоны биопсии могут быть использованы компьютерная томография (computed tomography, CT), магнитно-резонансная томография (magnetic resonance imaging, MRI), ультразвуковое исследование или рентгеноскопия (рентген в режиме реального времени). Образец направляется в лабораторию для исследования.
Утечка воздуха из легких
Этот вид биопсии может привести к утечке воздуха их легких и его накоплению в плевре. Увеличение количества воздуха в плевре не позволяет легким полностью расшириться. Примерно у 30 из 100 пациентов, которым проводят этот вид биопсии, происходит небольшая утечка воздуха из легких в грудную полость. У большинства людей не возникает никаких симптомов и самочувствие улучшается без какого-либо лечения. Мы будем наблюдать за вашим состоянием после процедуры.
Гемоптизис
Гемоптизис (кашель с кровью) проявляется как следствие кровотечения из места проведения биопсии. Возможно, из-за него вашему медицинскому сотруднику будет сложнее проводить процедуру. Обычно он длится не дольше нескольких минут. В этом случае вас могут попросить лечь на бок.
Вернуться к началу
Показания к трансторакальной биопсии
Трансторакальная биопсия является окончательным методом диагностики множества заболеваний легких. В первую очередь речь идет о злокачественных новообразованиях, когда для подтверждения диагноза и выбора дальнейшей тактики лечения необходимо морфологическое подтверждение.
Кроме того, биопсия необходима при интерстициальных и диссеминированных процессах, когда диагноз невозможно поставить другими методами исследования.
До процедуры
Задайте вопросы о принимаемых вами лекарствах
До процедуры вам может потребоваться прекратить прием некоторых лекарств. Обсудите с медицинским сотрудником, прием каких лекарств вам можно прекратить. Ниже приведено несколько распространенных примеров.
Лекарства, разжижающие кровь
Если вы принимаете лекарства, разжижающие кровь (влияющие на свертываемость крови), спросите проводящего процедуру медицинского сотрудника, как вам лучше поступить. Контактная информация врача указана в конце этого материала. Порекомендует ли ваш врач прекратить прием этого лекарства, зависит от типа процедуры и причины, по которой вы принимаете антикоагулянты.
Не прекращайте прием разжижающих кровь лекарств, не поговорив со своим медицинским сотрудником.
| Примеры лекарств, разжижающих кровь: | |||
| apixaban (Eliquis®); | dalteparin (Fragmin®); | meloxicam (Mobic®); | ticagrelor (Brilinta®); |
| aspirin; | dipyridamole (Persantine®); | нестероидные противовоспалительные препараты (НПВП), такие как ibuprofen (Advil®, Motrin®) или naproxen (Aleve®); | tinzaparin (Innohep®); |
| celecoxib (Celebrex®); | edoxaban (Savaysa®); | pentoxifylline (Trental®); | warfarin (Jantoven®, Coumadin®); |
| cilostazol (Pletal®); | enoxaparin (Lovenox®); | prasugrel (Effient®); | |
| clopidogrel (Plavix®); | Fondaparinux (Arixtra®); | rivaroxaban (Xarelto®); | |
| dabigatran (Pradaxa®); | heparin (подкожное введение); | sulfasalazine (Azulfidine®, Sulfazine®). | |
Ознакомьтесь с материалом Распространенные лекарства, содержащие aspirin, и другие нестероидные противовоспалительные препараты (НПВП) или витамин Е. Он содержит важную информацию о лекарствах, которые вам не следует принимать до процедуры, а также указывает, какими лекарствами вы можете их заменить.
Лекарства для лечения диабета
Если вы принимаете инсулин или другие лекарства для лечения диабета, спросите своего медицинского сотрудника, который назначил лекарство, что нужно сделать утром в день проведения процедуры. Возможно, перед проведением процедуры вам потребуется изменить его дозу. Ваш медицинский сотрудник будет контролировать ваш уровень сахара в крови во время процедуры.
Диуретики (мочегонные средства)
Если вы принимаете какие-либо мочегонные лекарства (вызывающие у вас частое мочеиспускание), спросите проводящего процедуру медицинского сотрудника, как вам лучше поступить. Возможно, вам потребуется прекратить их прием в день проведения процедуры. Мочегонные лекарства иногда называют диуретиками. К таким лекарствам, к примеру, относятся furosemide (Lasix®) и hydrochlorothiazide.
Снятие устройств с кожи
Если вы носите на коже какое-либо из следующих устройств, производитель рекомендует снять его перед прохождением сканирования или процедуры:
- Глюкометр непрерывного действия (CGM)
- Инсулиновая помпа
Обратитесь к своему медицинскому сотруднику, чтобы назначить визит ближе к дате плановой замены устройства. Убедитесь в том, что вы взяли с собой запасное устройство, которое вы можете надеть после сканирования или процедуры.
Если вы не знаете, как можно контролировать уровень глюкозы при выключенном устройстве, поговорите об этом с врачом, который занимается лечением диабета, до вашего визита.
Договоритесь с кем-нибудь, чтобы вас отвезли домой
У вас должен быть ответственный сопровождающий, который отвезет вас домой после процедуры. Ответственный сопровождающий — это тот человек, который может помочь вам безопасно добраться домой и в случае необходимости сообщить вашему медицинскому сотруднику о проблемах. Договоритесь об этом заранее, до дня процедуры.
Если вам не удалось найти ответственного сопровождающего, который отвезет вас домой, позвоните в одно из указанных ниже агентств. Вам предоставят сопровождающего, который отвезет вас домой. Такие услуги обычно платные, и вам потребуется обеспечить транспорт. Можно взять такси или арендовать машину, однако нужно, чтобы с вами был ответственный сопровождающий.
| Агентства в Нью-Йорке | Агентства в Нью-Джерси |
| Partners in Care: 888-735-8913 | Caring People: 877-227-4649 |
| Caring People: 877-227-4649 |
Спросите об авиаперелетах
После проведения биопсии существует риск утечки воздуха из легких и его скопления в соседних областях. Если это произойдет, вы не сможете совершать авиационные перелеты, пока не прекратится утечка воздуха и ваш медицинский сотрудник не подтвердит, что летать безопасно. Если вы планируете авиаперелет спустя 2 недели после прохождения биопсии, поговорите с медицинским сотрудником, который будет выполнять процедуру.
Договоритесь с кем-нибудь, чтобы вас отвезли домой и остались с вами на ночь.
У вас должен быть ответственный сопровождающий, который отвезет вас домой и останется с вами на ночь. Договоритесь об этом заранее, до дня процедуры. Если вам не к кому обратиться с подобной просьбой, сообщите об этом медсестре/медбрату в отделении интервенционной радиологии.
Сообщите нам, если вы заболели
Если перед проведением процедуры вы заболели (например, у вас повысилась температура, болит горло, вы простудились или заразились гриппом), позвоните своему врачу в отделение интервенционной радиологии. График работы врача: с понедельника по пятницу с 09:00 до 17:00. Если вы звоните после 17:00, а также в выходные и праздничные дни, наберите номер 212-639-2000 и спросите дежурного специалиста Отделения интервенционной радиологии.
Запишите время назначенного приема
Сотрудник Отделения интервенционной радиологии (Interventional Radiology) позвонит вам за два рабочих дня до процедуры, то есть с понедельника по пятницу. Если проведение процедуры запланировано на понедельник, вам позвонят в предыдущий четверг. Если с вами не связались до 12:00 в рабочий день, предшествующий дню проведения процедуры, позвоните по номеру телефона 646-677-7001.
Сотрудник сообщит, когда вам следует приехать в больницу на процедуру. Вам также напомнят, как пройти в отделение.
Запишите в эту графу дату, время и место проведения процедуры.
Если по какой-либо причине вам нужно отменить процедуру, сообщите об этом тому медицинскому сотруднику, который запланировал ее проведение.
Вернуться к началу
Что будет происходить во время бронхоскопии?
Процедура проходит в условиях эндоскопического кабинета, который отвечает всем нормам стерильности, принятым для операционных. Ее можно проводить в амбулаторных условиях.
1. Введению бронхоскопа часто сопутствует рвотный рефлекс и болевые ощущения при прохождении глотки и носового хода. Если у пациента не выявлена аллергическая реакция на анестетики, то эндоскопист использует его для орошения этих поверхностей за несколько минут до процедуры.
2. Исследования проводят в положении сидя: пациент садится на стул и слегка запрокидывает голову. Руки можно положить на колени или опустить между ног.
3. Эндоскопист постепенно начинает вводить прибор через нижний носовой ход в носоглотку. Когда прибор достигает голосовых связок, врач орошает их и надгортанник анестетиком. При склонности пациента к носовым кровотечениям, сужению носовых ходов, бронхоскоп проводят через ротовую полость.
4. Дыхательные пути лишены болевых рецепторов – бронхоскопия не причинит боли.
5. Посредством бронхоскопа врач тщательно изучает состояние слизистой бронхиального дерева. Если позволяет диаметр бронхоскопа и состояние пациента, то, помимо крупных бронхов, осмотреть удается и ответвления.
6. Если требуется получить материал (бактерии, клетки дыхательных путей) для последующего лабораторного исследования, то врач проводит бронхиальный лаваж. Для этого в нижние дыхательные пути вводят 20-100 мл стерильной жидкости, после чего ее удаляют. Лаваж не нарушает самостоятельное дыхание пациента.
7. Если требуется получить образцы тканей для гистологического анализа, врач выполняет биопсию. Ткань забирается при помощи миниатюрных щипцов через инструментальный канал бронхоскопа. Процедура не вызывает болевых ощущений.
День проведения процедуры
Инструкции по употреблению напитков перед проведением процедуры
Вы можете выпить не более 12 унций (350 мл) воды в период между полуночью и за 2 часа до времени прибытия в больницу. Больше ничего не пейте. Не пейте какие-либо жидкости за два часа до запланированного времени прибытия в больницу. Это также касается воды.
Что необходимо запомнить
- Примите только те лекарства, которые медицинский сотрудник велел принять утром в день проведения процедуры. Запейте их несколькими маленькими глотками воды.
- Не наносите на кожу крем или вазелин (Vaseline®). Вы можете использовать дезодоранты или легкие лосьоны для увлажнения кожи. Не наносите макияж на глаза.
- Снимите все ювелирные украшения, включая пирсинг на теле.
- Оставьте все ценные вещи (например кредитные карты и ювелирные украшения) дома.
- Если вы носите контактные линзы, по возможности наденьте вместо них очки.
Что взять с собой
- Список всех лекарств, которые вы принимаете дома, включая пластыри и мази.
- Футляр для очков или контейнер для контактных линз.
- Бланк доверенности на принятие решений о медицинской помощи, если вы его заполнили.
Чего ожидать
По прибытии в центр MSK, врачи, медсестры/медбратья и другой медицинский персонал несколько раз попросят вас назвать и продиктовать по буквам ваше имя, а также дату рождения. Это необходимо для вашей безопасности. Люди с одинаковыми или похожими именами могут проходить процедуру в один день.
После того как вы переоденетесь в больничный халат, с вами встретится медсестра/медбрат. Вам введут внутривенный (в/в) катетер в одну из вен, как правило, на руке или на кисти руки. Сначала вам будут вводить внутривенно жидкость, а затем через ту же капельницу введут лекарство, которое вызовет у вас сонливость и более расслабленное состояние во время процедуры.
Перед процедурой вы поговорите со своим медицинским сотрудником. Вам разъяснит процедуру и ответят на ваши вопросы.
Во время процедуры
Когда придет время процедуры, вас отведут в процедурный кабинет и помогут лечь на стол для осмотра. К вам подсоединят оборудование для слежения за сердцебиением, дыханием и артериальным давлением. Кроме того, вы будете получать кислород через тонкую трубочку, которая располагается под носом.
Медицинский сотрудник очистит кожу вокруг места проведения биопсии и накроет ее тканью. В участок, с которым будет работать медицинский сотрудник, введут местный анестетик (лекарство, которое вызывает онемение участка тела).
Ваш интервенционный радиолог введет иглу для биопсии через кожу и проверит ее положение с помощью MRI, CT, ультразвукового исследования или рентгеноскопии. Когда игла окажется в нужном месте, радиолог выполнит биопсию. Образец проверят, чтобы убедиться в достаточности количества взятой ткани. Если ее достаточно, интервенционный радиолог извлечет иглу. Если ткани недостаточно, будет взят еще один образец.
После окончания процедуры медицинский сотрудник промоет место проведения и наложит на него повязку.
Вернуться к началу
Для чего проводят бронхоскопию?
Исследование проводят как с лечебной, так и с диагностической целью.
Диагностическая бронхоскопия помогает уточнить диагноз, если у пациента подозревают наличие новообразований дыхательных путей (рак легкого), или нужно определиться с планом терапии при уже подтвержденном процессе, или понять, вследствие чего у пациента произошло сужение дыхательных путей. При ее проведении врач берет образцы тканей (проводит биопсию) для последующего гистологического исследования.
Использование бронхоскопии и бронхиального лаважа позволяет извлечь субстрат (содержимое) из альвеол и мелких бронхов.
Бронхоскоп помогает находить и удалять из дыхательных путей инородные предметы, вымывать слизистые пробки, его используют, если необходимо установить стент – конструкцию, которая укрепляет дыхательные пути и не дает им спадаться.
Лечебная бронхоскопия необходима пациентам на ИВЛ (искусственная вентиляция легких), она помогает поддерживать дыхательную трубку в правильном положении.
После процедуры
В больнице
После процедуры вас отвезут в палату послеоперационного наблюдения. Вам сделают минимум 2 рентгеновских снимка грудной клетки, чтобы проверить наличие воздуха вокруг легких. Первый сделают сразу. Второй снимок будет сделан спустя примерно 2 часа.
Пока вы будете находиться в послеоперационной палате, сообщите медсестре/медбрату, если у вас появились:
- одышка или проблемы с дыханием;
- боль или дискомфорт;
- любые беспокоящие вас симптомы.
Возможно, в этот период вам будут давать кислород через нос. Вам нельзя будет принимать пищу сразу же после процедуры.
Спустя 2 часа вам повторно сделают рентген грудной клетки. При нормальных результатах вы сможете пойти домой. Вы должны отправиться домой в сопровождении ответственного сопровождающего, который останется с вами на ночь.
Если вокруг легких собирается воздух, ваш медицинский сотрудник примет решение, нужно ли сделать дополнительные рентгеновские снимки для наблюдения за легкими. Возможно, вам установят небольшую плевральную дренажную трубку, которая позволит легким вновь расшириться. Плевральная дренажная трубка позволяет отводить воздух вокруг легкого, пока не прекратится его утечка. Вас могут положить в больницу на то время, пока легкие вновь расширятся. Такие последствия прохождения биопсии имеют место примерно у 8 из 100 пациентов.
Дома
- У вас должен быть ответственный сопровождающий, который останется с вами до утра. Это необходимо для вашей безопасности.
- После выписки из больницы вы можете вернуться к обычному рациону питания.
- Можно принимать душ или ванну на следующий день после биопсии. После душа снимите повязку.
- На следующий день после процедуры вы можете вернуться к привычному образу жизни.
- Если у вас нет утечки воздуха из легких и вы планируете лететь на самолете, вам разрешается лететь через 2 дня после биопсии. Если на рентгеновском снимке грудной клетки будет видна утечка воздуха, вы сможете совершить авиаперелет только тогда, когда ваш медицинский сотрудник подтвердит, что летать безопасно.
- Чтобы узнать результаты биопсии, позвоните назначившему ее врачу через несколько рабочих дней после проведения процедуры.
Вернуться к началу
Противопоказания к трансторакальной биопсии
Противопоказания к пункционной биопсии:
- Клинические случаи, когда результат исследования не повлияет на лечение заболевания или его прогноз, например, при метастатическом поражении легких.
- Неспособность пациента занимать статичное положение в течение времени, необходимого для проведения исследования. Такие ситуации возникают при психических расстройствах, сильном болевом синдроме и др.
- Неконтролируемый кашель.
- Тяжелая дыхательная недостаточность.
- Некоторые заболевания со стороны сердечно-сосудистой системы — неконтролируемая аритмия, нестабильная стенокардия, тяжелая сердечная недостаточность.
Противопоказаниями к проведению открытых методов биопсии являются:
- Тяжелые сердечно-сосудистые заболевания.
- Декомпенсированная дыхательная недостаточность.
- Наличие на рентгенологических снимках признаков «сотового легкого», которые свидетельствуют о конечной стадии диффузной патологии легких.
Что такое пункционная биопсия при узловых образованиях в легких?
Узлами в легочной паренхиме называют округлые образования или очаги патологически измененной ткани легкого. Чаще всего узловые образования обнаруживаются при рентгенограмме органов грудной клетки и обычно не сопровождаются болями или какими-либо другими симптомами.
Как правило, узловые образования любой локализации выявляются при инструментальном обследовании. Тем не менее, методы визуализации не всегда позволяют говорить о характере (доброкачественный или злокачественный) обнаруженных изменений.
Пункционная, или аспирационная, биопсия включает удаление небольшого образца клеток из подозрительного участка с помощью полой иглы с последующим изучением полученных тканей под микроскопом, что позволяет поставить диагноз.
Пункционная биопсия узловых образований легочной ткани нередко проводится под визуализационным контролем, например, при помощи МРТ или флюороскопии, что позволяет врачу подвести инструменты точно к участку патологического роста.
Вверх
Когда при узловых образованиях легких проводится пункционная биопсия?
Несмотря на то, что больше половины одиночных (солитарных) узлов в тканях органов грудной клетки в конце концов оказываются доброкачественными, исходно к ним принято относится как к злокачественным образованиям, пока не будет доказано обратное. В этом как раз и помогает пункционная биопсия.
После обнаружения узлового очага проводится инструментальное обследование, которое в большинстве случаев позволяет говорить о природе образования: доброкачественное или злокачественное. В тех случаях, когда подобное невозможно, необходима пункционная биопсия.
Если врач назначает проведение биопсии, это говорит о том, что другие диагностические методики, такие как бронхоскопия, исследовать узловое образование не позволяют.
Вверх
Когда применяются вмешательства на органах грудной клетки?
Плевральная пункция
используется со следующими целями:
- Уменьшение давления на легкие
- Лечение таких симптомов, как одышка или боли в груди
- Определение причины скопления избытка жидкости в плевральной полости
Плевродез
проводится после торакоцентеза с целью профилактики дальнейшего накопления жидкости.
Биопсия плевры
назначается в тех случаях, когда плевральная пункция не позволяет определить причину накопления жидкости в полости плевры. При этом извлекается образец ткани плевры, который изучается под микроскопом на предмет наличия следующих состояний:
- Туберкулез
- Злокачественное новообразование
- Вирусное, грибковое или паразитарное заболевание
Вверх
Преимущества и риски проведения вмешательств на органах грудной клетки
Преимущества:
- В целом, плевральная пункция и другие вмешательства на органах грудной клетки являются безопасной процедурой.
- Хирургические разрезы не требуются.
Риски:
- Любая процедура, которая подразумевает нарушение целостности кожи, несет риск развития инфекции. Тем не менее, в данном случае вероятность развития инфекции, которая требует антибиотикотерапии, составляет меньше 1 на 1000 случаев.
- Возможно развитие следующих осложнений: Пневмоторакс или частичный коллапс легкого, вызванный травмой легочной ткани и попаданием воздуха в плевральную полость.
- Отек легких, который возможен при удалении слишком большого объема жидкости.
- Инфицирование и кровотечение.
- Серьезное затруднение дыхания.
Вверх
Как выглядит диагностическое оборудование?
Биопсийная игла обычно имеет длину несколько сантиметров, а цилиндр шприца по диаметру соответствует широкой скрепке для бумаг. Игла полая внутри, что позволяет захватывать и извлекать образец ткани.
При проведении биопсии используется несколько типов игл:
- Тонкая игла, присоединенная к шприцу: диаметром тоньше игл, которые используются для забора крови из вены.
- Режущая автоматическая игла с пружинным механизмом: состоит из внутренней «толстой» иглы, которая вставляется в фиксирующую ячейку, покрытую режущей оболочкой и присоединенную к пружинному механизму.
- Вакуумный прибор для аспирационной биопсии: позволяет получить довольно крупный образец ткани.
Пункционная биопсия нередко проводится под контролем КТ, флюороскопии, УЗИ или МРТ.
Компьютерная томография
Компьютерный томограф обычно представляет собой массивный прямоугольный аппарат с отверстием, или коротким туннелем, посередине. Во время процедуры пациент размещается на узком столе, который скользит внутри туннеля.
Рентгеновская трубка и электронные детекторы рентгеновского излучения расположены друг напротив друга внутри кольцевидной структуры под названием гентри. В отдельном кабинете находится компьютерная рабочая станция, где проводится обработка полученного изображения. Здесь же находится врач или технолог, который контролирует работу томографа и ход обследования.
Флюороскопия
В ходе флюороскопии обычно используется рентгеновская трубка, стол пациента и монитор, расположенный в кабинете рентгенолога. Для наблюдения за процессом и для контроля действий врача используется флюороскоп, который преобразует рентгеновское излучение в видеоизображение. Для улучшения качества изображений применяется особый усилитель, подвешенный над столом пациента.
Ультразвуковое исследование
Ультразвуковой сканер состоит из консоли, которая включает компьютер и электронное оборудование, а также видео-дисплея и УЗ-датчика, используемого для сканирования. Датчик представляет собой небольшое портативное устройство, напоминающее микрофон и присоединенное к сканеру с помощью электрошнура. УЗ-датчик посылает неслышимые ухом человека высокочастотные звуковые сигналы и улавливает эхо, отраженное от внутренних структур организма. Принцип действия прибора аналогичен сонарам, которые используются на подводных лодках.
При этом на мониторе, напоминающем телевизионный или компьютерный экран, моментально появляется изображение. Его внешний вид зависит от амплитуды (силы), частоты и времени, которое требуется для возвращения звукового сигнала от тела пациента к датчику, а также от типа и состояния тканей, через которые проходит звук.
Вверх
Правильная подготовка
Перед тем, как проводить эндоскопию бронхов и лёгких, пациенту необходимо помнить об основных правилах подготовки к процедуре:
- Обследование проводится натощак. Иначе еда или выпитый напиток случайно попадёт в дыхательные пути при случайном кашле или рвотных позывах.
- Если прописан курс лекарств, то рекомендуется переговорить с лечащим доктором, возможно, понадобится перерыв на один день.
Перед тем как сделать эндоскопию легких необходимо подгадать так, чтобы последний прием пищи состоялся не позже, чем 21 час до начала процедуры.
Какие процедуры подразумеваются под вмешательствами на органах грудной клетки?
К вмешательствам на органах грудной клетки относятся малоинвазивные процедуры, которые используются для диагностики причин и лечения плеврального выпота, то есть скопления жидкости в плевральной полости. Полость плевры — это щелевидное пространство внутри грудной клетки, которое окружает легкие.
Плевральный выпот появляется при целом ряде заболеваний, в том числе инфекциях, воспалении, сердечной недостаточности и злокачественных опухолях. Накопление чрезмерного количества жидкости вокруг легких затрудняет дыхание.
К вмешательствам на органах грудной клетки относится:
- Торакоцентез
(плевроцентез, плевральная пункция): удаление жидкости из полости плевры с помощью иглы, присоединенной к шприцу, с последующим изучением полученного образца под микроскопом. - Плевродез
: введение лекарственных препаратов в плевральную полость с целью уменьшения ее объема и количества скапливающейся жидкости. - Пункционная биопсия плевры
: подразумевает удаление образца ткани плевры — тонкого слоя ткани, покрывающей легкие снаружи и выстилающей плевральную полость изнутри. При этом используется полая игла, а полученный образец изучается под микроскопом.
Вверх
Наши цены
| Консультация специалиста | |
| Прием врача-хирурга повторный | 2700 |
| Прием врача-хирурга первичный | 3200 |
| Прием врача-хирурга К.М.Н. повторный | 4700 |
| Прием врача-хирурга К.М.Н. первичный | 5300 |
| Прием врача-онколога повторный | 3200 |
| Прием врача-онколога первичный | 3700 |
| Прием врача-онколога К.М.Н. повторный | 4200 |
| Прием врача-онколога К.М.Н. первичный | 5300 |