Ультразвуковое исследование — это современный надежный метод поиска различных образований и иных отклонений от нормы в нашем организме. Такое исследование считается практически безопасным, в том числе для женщин в период беременности и лактации, и проводится безболезненно.
Когда назначают УЗИ мягких тканей?
Что относится к мягким тканям? Мышечная ткань, суставы, жировая клетчатка, лимфоузлы. Процедуру обычно назначают до или после операции, чтобы отследить динамику лечения, изучить состояние шрамов, оставленных хирургом.
Другие причины для УЗИ:
- болевые ощущения непонятной природы;
- мышечные грыжи;
- увеличение лимфатических узлов;
- новообразования и уплотнения в тканях;
- появление очагов распространения гноя;
- разрывы, гематомы и так далее.
Процедура позволит определить наличие опухоли, однако не даст понять ее характер: доброкачественный или злокачественный. Для более подробной информации необходимо продолжить исследования.
Как проходит процедура?
Алгоритм выполнения УЗИ одинаковый для всех зон:
- Пациент располагается на кушетке и принимает комфортное положение.
- Освобождает от одежды и украшений необходимую зону.
- На кожу и датчик аппарата наносится специальный гель. Это необходимо для улучшения скольжения.
- Специалист медленно водит датчиком по коже пациента. Отображение внутренних органов выводится на монитор аппарата в режиме реального времени.
УЗИ мягких тканей проходит без неприятных ощущений. Единственное, что испытывает пациент, — небольшой холодок от специального геля. При необходимости исследование можно проводить повторно. УЗИ нередко назначается грудничкам.
Когда назначается УЗИ мягких тканей?
УЗИ передней брюшной стенки живота
обычно назначают при появлении острых болей, подозрении на грыжу, опухоль.
УЗИ мягких тканей конечностей.
В случае, если на руке, голени, бедре появилось уплотнение неясной породы, то назначается УЗИ. Также причинами для направления на УЗИ мягких тканей конечностей могут стать последствия травм, появление болей в покое или движении, подозрении на воспаление суставов или абсцесс (гнойное воспаление) и др.
УЗИ мягких тканей паховой области.
Назначается при увеличении лимфатических узлов в результате инфекции или воспаления, подозрении на опухоль или паховую грыжу, абсцессе подвздошно-поясничной мышцы, кровоизлияниях и т. д.
УЗИ лица, шеи и челюстно-лицевой области. Ультразвуковое исследование проводится при появлении признаков воспаления, подозрении на кисты или другие новообразования на лице, после перенесённых пластических операций. УЗИ мягких тканей шеи назначается при увеличении на ней лимфатических узлов, необходимости оценить состояние артерий и др.
Виды УЗИ-сканирования
При ультразвуковой диагностике сосудов ног в современной диагностической практике используется 3 основных вида УЗИ-сканирования:
- УЗДГ, классическая ультразвуковая двумерная допплерография. Позволяет регистрировать основные параметры кровотока с определением его скорости. Чаще иных методик применяется для выявления патологий вен, артерий и сосудов ног. Подобные аппараты максимально портативны и присутствуют во всех лечебных учреждениях страны.
- УЗДС, дуплексное ангиосканирование. Сочетает в себе стандартную допплерографию и цветное картирование, что позволяет определить не только структуру и скорости кровотока, но также его направление – разнонаправленные потоки окрашиваются в отличные друг от друга цвета, что даёт возможность комплексного мониторинга основных показателей вен и сосудов.
- Триплексное сканирование. Наиболее информативная методика, позволяющая получить объемное цветное изображение сосудистой системы ног. Следует учитывать, что триплексное ангиосканирование не позволяет определить скорость кровотока – в данной ситуации при необходимости оборудование переключается на двумерный режим и производится сканирование по классической методике УЗДГ.
Следует отметить, что все вышеописанные методы УЗИ-диагностики применяются универсально для мониторинга сосудистой системы в мягких тканях как конечностей, так и иных частей тела. Подготовка к обследованию УЗИ вен и сосудов нижних конечностей не требует длительной и всесторонней подготовки, а в тяжелых случаях вообще проводится без неё. К основным правилам подготовки УЗИ вен и сосудов конечностей врачи-диагносты обычно относят:
- Отказ от приёма лекарственных средств. Если есть возможность, за 3 суток до проведения процедуры необходимо исключить приём препаратов, которые могут влиять на системные параметры кровотока. При невозможности отказа (жизненно важные лекарственные средства) нужно сообщить врачу диагностики о регулярном употреблении подобных веществ, указав действующее вещество и схему использования – данная информация поможет откорректировать процесс мониторинга.
- Ограничение употребления продуктов, ускоряющих работу сердца. Речь идёт о крепком кофе и чае, шоколаде, природных или искусственных стимуляторов ритмики сердца. Запрета на их использование нужно придерживаться в течение суток.
- Исключение алкоголя и табакокурения. За 2 суток до УЗИ нужно отказаться от употребления алкоголя в любом виде. Курить сигареты запрещено за 2-3 часа до процедуры.
- Личная гигиена. Перед УЗИ-диагностикой рекомендуется сбрить с ног лишнюю растительность и тщательно вымыть ноги.
Возможные результаты
УЗИ мягких тканей шеи, конечностей и других частей тела в норме не выявляет нарушений их строения или новообразований. С помощью этого метода врач может обнаружить вызванные воспалительным процессом нагноения, разрывы сухожилий, повреждение нервов, увеличение лимфатических узлов и т. д. На УЗИ становятся хорошо заметными различные опухоли. Они выглядят по-разному, что дает возможность предположить или точно установить их природу. Так, липома (новообразование из жировой ткани) однородная и не имеет собственного кровоснабжения, гематома заполнена кровью, злокачественные опухоли имеют нечеткие границы и хорошее кровоснабжение. Всю подробную информацию о результатах обследования вы найдете в заключении врача.
Преимущества обращения в ЦКБ РАН
- высококвалифицированные врачи с обширным практическим опытом, способные быстро распознавать не только распространенные, но и редкие заболевания;
- внимательное, бережное отношение медицинского персонала к каждому пациенту;
- возможность прохождения комплексной диагностики;
- использование передового оборудования с высокой точностью;
- доступная стоимость эластографии (значительно ниже, чем во многих других клиниках Москвы и Московской области).
В ЦКБ РАН возможно проведение эластографии внутренних органов, мягких тканей, молочных желез. При обнаружении патологических изменений пациент может сразу же обратиться за помощью к соответствующему специалисту, чтобы без промедления приступить к лечению по индивидуальной программе.
Вы можете записаться на УЗИ с эластографией или на прием к врачу по телефону или на сайте.
Что может выявить специалист УЗИ?
УЗИ мягких тканей позволяет оценить их функциональное состояние, обнаружить изменения в строении, выявить доброкачественные или злокачественные опухоли, признаки воспаления. При проведении УЗИ мягких тканей можно выявить такие патологии, как липома (жировая ткань, образующая доброкачественную опухоль, не содержащую жидкости и сосудов), гематома (вследствие ушибов появляется полость, наполненная кровью), гигрома (доброкачественное подкожное образование, которое заполнено серозной жидкостью), атерома(нагноение сальной железы), кисты, абсцессы.
Противопоказанием для УЗИ мягких тканей является открытая рана в области, где планируется диагностика.
Симптомы, которые указывают на необходимость проведения обследования
появление уплотнений в области молочных желез, шеи, лимфатических узлов, мягких тканей;- частая тошнота, рвота с желчью, нарушения пищеварительных процессов, появление налета на языке;
- появление желтоватого оттенка кожи или белков глаз;
- появление не связанных с кормлением выделений из сосков;
- боль, тянущие ощущения в груди;
- нарушения мочеиспускания;
- значительные отклонения от нормы в результатах анализов крови;
- заметная потеря или увеличение веса без очевидных причин;
- резкое ухудшение общего самочувствия без определенной причины.
Несмотря на отсутствие опасных побочных эффектов, выполнение УЗИ с эластографией в некоторых случаях может быть нежелательным:
- при беременности;
- при наличии установленного электростимулятора;
- при нарушениях, спутанности сознания или обострении психических заболеваний;
- при наличии свободной жидкости в брюшной полости;
- на поздней стадии ожирения.
Окончательное решение о необходимости и допустимости выполнения исследования принимает врач, опираясь на жалобы пациента, данные осмотра и результаты анализов.
Возможности ультразвуковой диагностики острого парапроктита. Клиническое наблюдение
УЗИ сканер HS50
Доступная эффективность.
Универсальный ультразвуковой сканер, компактный дизайн и инновационные возможности.
Введение
Острый парапроктит — острое воспаление околопрямокишечной клетчатки, обусловленное распространением воспалительного процесса из анальных крипт и анальных желез [1-3].
Острый парапроктит является самым распространенным заболеванием в практике неотложной хирургической колопроктологии. Пациенты этой группы составляют около 1 % всех госпитализированных в различные стационары хирургического профиля и 5 % среди страдающих заболеваниями ободочной и прямой кишки [4]. В числе острых гнойных поражений аноректальной зоны частота острого парапроктита приближается к 45 % [5]. Острый парапроктит распространен повсеместно и на протяжении многих десятилетий является предметом оживленных дискуссий на страницах отечественной и зарубежной литературы. Наиболее часто обсуждаются ишиоректальные, пельвиоректальные, ретроректальные и подковообразные гнойники, встречающиеся, по разным данным, с впечатляющим размахом: от 5 до 58 % случаев острого парапроктита [6, 7]. Развитие острого парапроктита обусловлено рядом предрасполагающих факторов, таких как: ослабление иммунитета вследствие сопутствующей острой или хронической инфекции, сосудистые изменения вследствие сахарного диабета, желудочно-кишечные расстройства, наличие геморроя, анальной трещины, криптита [1, 3, 8].
В настоящее время в клинической практике используется классификация, подразделяющая острый парапроктит по характеру возбудителя, локализации поражения, локализации крипты, вовлеченной в процесс воспаления, по характеру гнойного хода. Классификация применяется для определения тяжести поражения и выбора метода лечения [3, 9]. В клинической практике данная классификация чаще всего используется в следующем виде (табл.).
Таблица.
Классификация острого парапроктита.
| I. По характеру возбудителя |
|
| II. По локализации поражения |
|
| III. По локализации крипты, вовлеченной в процесс воспаления |
|
| IV. По характеру гнойного хода |
|
В последние годы все большее применение для топографической характеристики острого парапроктита находит ультразвуковая (УЗ) диагностика. По сравнению с огромным числом УЗ-исследований различных органов и систем опыт их применения в колопроктологии представлен достаточно скромно как в отечественной, так и зарубежной литературе [10, 11].
УЗИ позволяет оценить локализацию, размер, структуру патологического очага, наличие дополнительных ходов, степень вовлечения в воспалительный процесс стенки прямой кишки и волокон наружного сфинктера, глубину расположения патологического очага от кожных покровов [10, 12, 13]. Информативность УЗ-исследования в определении острого парапроктита составляет 80-89 % [10, 12, 13].
Материал и методы
Исследование проводится на ультразвуковых аппаратах с использованием линейных и полостных датчиков в режиме серойшкалы и УЗ-ангиографии транспромежностным доступом или трансректально/ трансвагинально.
При исследовании транспромежностно линейный датчик устанавливают на перианальную область и полипозиционно исследуют стенки анального канала, подкожно-жировую клетчатку и мышцы промежности.
При исследовании трансректально (ТРУЗИ) больному, лежащему на левом боку, в анальный канал вводят полостной датчик на расстояние до 8 см с предварительно надетым на него резиновым баллончиком и откачанным из него воздухом. Через переходник баллончик заполняют дистиллированной водой (30-50 мл), что обеспечивает хорошую проводимость УЗ-луча. Датчиком осуществляют вращательные движения по часовой стрелке и проводят линейное УЗ-сканирование путем получения продольных сечений анального канала, вращая датчик. Точность УЗ-исследования достигает 90 % [14-18].
Д.Ю. Филлипов [19], L. Stewart и соавт. [20] пришли к заключению, что эндоректальная сонография позволяет с большей надежностью определить характер патологических изменений в клетчаточных пространствах и провести дифференциальную диагностику острого парапроктита с заболеваниями соседних органов. Чувствительность и специфичность метода, по данным Д.Ю. Филлипова [19], составили 89 и 80 % соответственно, а общая точность — 86 %. L. Stewart и соавт. указывают, что предоперационные данные сонографии были подтверждены на операции в 85 % наблюдений [20].
Клиническое наблюдение
Пациентка А., 43 лет, обратилась в поликлинику с жалобами на боли в области заднего прохода, появление болезненного уплотнения в области ануса. Вышеуказанные жалобы беспокоили пациентку в течение недели. При осмотре общее состояние удовлетворительное. Кожные покровы и видимые слизистые — бледно-розовой окраски. Дыхательных, гемодинамических нарушений нет. АД 120/80 мм рт. ст. Пульс — 72 уд/мин, ритмичный. Живот не вздут, мягкий, безболезненный при пальпации. Стул регулярный, оформленный. Дизурии нет. Status localis: при пальпации в подкожной клетчатке левой ягодицы определяется инфильтрат неправильной формы размером 4×2 см, туго-эластической консистенции, болезненный при пальпации, кожа над ним не изменена. При пальцевом исследовании прямой кишки на 2-3 часах по условному циферблату в дистальной трети анального канала в рубцах нечетко определяется воронкообразное втяжение (внутреннее свищевое отверстие?). Пациентке установлен клинический диагноз: «острый подкожный парапроктит».
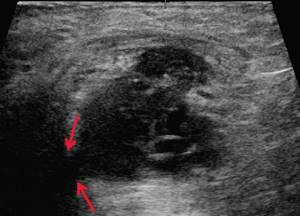
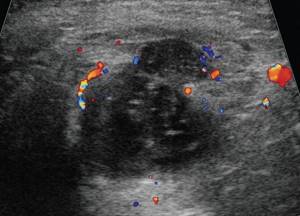
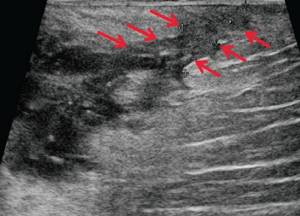
При УЗ-исследовании мягких тканей промежности выявлено: в перианальной области слева в проекции пальпируемого уплотнения на 2-3 часах по условному циферблату ближе к анальному каналу на глубине 0,6 см от поверхности кожи определяется гипоэхогенное жидкостное образование с четкими неровными контурами с наличием неоднородного гиперэхогенного подвижного содержимого размером 3,9×2,1×1,9 см, объемом 8,24 мл с утолщенными до 0,3 см стенками. Описываемое образование прилежит к передне-боковой утолщенной стенке анального канала, нечетко от нее дифференцируется (см. рис. 1, а, б). По периферии образования — выраженная сосудистая реакция (см. рис. 1, в). По периферии образования ближе к ягодичной области — формирующийся свищевой ход размером 1,3×0,6×0,6 см (см. рис. 1, г).
Рис. 1.
УЗИ мягких тканей промежности. Пациентка А.
а, б)
В-режим. В перианальной области слева на глубине 0,6 см от поверхности кожи определяется гипоэхогенное жидкостное образование с четкими неровными контурами с наличием неоднородного гиперэхогенного подвижного содержимого размером 3,9×2,1×1,9 см, объемом 8,24 мл с утолщенными до 0,3 см стенками. Описываемое образование прилежит к передне-боковой утолщенной до 1,0 см стенке анального канала, нечетко от нее дифференцируется (стрелки).
в)
Режим ЦДК. В подкожно-жировой клетчатке по периферии образования отмечается обогащение сосудистого рисунка.
г)
В-режим. По периферии образования ближе к ягодичной области — формирующийся свищевой ход размером 1,3×0,6×0,6 см (стрелки).
При ТРУЗИ передняя стенка анального канала утолщена до 1,3 см, неоднородной структуры, сниженной эхогенности; задняя стенка утолщена до 0,8 см, несколько неоднородной структуры, умеренно сниженной эхогенности. Сосудистый рисунок в передней стенке умеренно обогащен.
Пациентке по экстренным показаниям было выполнено оперативное вмешательство в объеме вскрытия и дренирования подкожного острого парапроктита.
В послеоперационном периоде больной проводилась антибактериальная терапия, выполнялись ежедневные перевязки (промывание раны растворами антисептиков, наложение повязок с мазями на водо- и жирорастворимой основе).
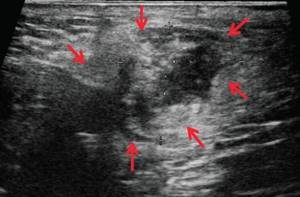
При контрольном исследовании через 3 дня после оперативного вмешательства: описываемое гипоэхогенное жидкостное образование с четкими неровными контурами с наличием неоднородного гиперэхогенного подвижного содержимого уменьшилось в размере до 2,4×1,7×1,8 см и объеме до 3,84 мл (рис. 2, а, б). В подкожно-жировой клетчатке по периферии гипоэхогенного образования отмечается уменьшение степени выраженности сосудистой реакции (рис. 2, в). Описываемый свищевой ход уменьшился в размере до 1,1×0,2×0,5 см (рис. 2, г).
Рис. 2.
УЗИ мягких тканей промежности. Пациентка А, через 3 дня после оперативного вмешательства.
а, б)
В-режим. Описываемое гипоэхогенное жидкостное образование с четкими неровными контурами с наличием неоднородного гиперэхогенного подвижного содержимого уменьшилось в размере до 2,4×1,7×1,8 см, до объема 3,84 мл (стрелки).
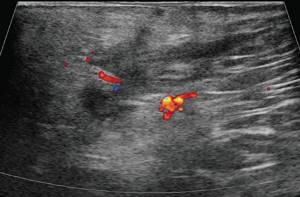
в)
Режим ЦДК. Через 3 дня после оперативного вмешательства. В подкожно-жировой клетчатке по периферии гипоэхогенного образования отмечается уменьшение степени выраженности сосудистой реакции.
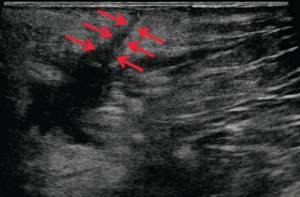
г)
В-режим. Через 3 дня после оперативного вмешательства. Описываемый свищевой ход уменьшился в размере до 1,1×0,2×0,5 см (стрелки).
При контрольном УЗ-исследовании через 14 дней после оперативного вмешательства: описываемое гипоэхогенное жидкостное образование с четкими неровными контурами уменьшилось в размере до 1,1×0,6×0,8 см и объеме до 0,29 мл (рис. 3, а, б). Сосудистая реакция в подкожно-жировой клетчатке не определяется (рис. 3, в). Свищевой ход визуализируется нечетко, уменьшился в размере до 0,8×0,2×0,4 см (рис. 3, г).
Рис. 3.
УЗИ мягких тканей промежности. Пациентка А, через 14 дней после оперативного вмешательства.
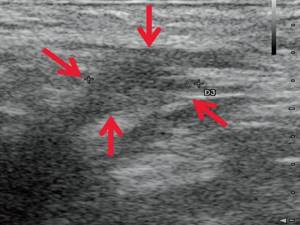
а, б)
В-режим. Через 14 дней после оперативного вмешательства. Гипоэхогенное жидкостное образование с четкими неровными контурами в перианальной области уменьшилось в размерах до 1,1×0,6×0,8 см, объемом 0,29 мл (стрелки).
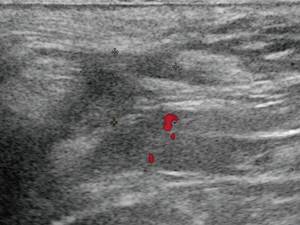
в)
Режим ЦДК. Через 14 дней после оперативного вмешательства. Сосудистая реакция в подкожно-жировой клетчатке не определяется.
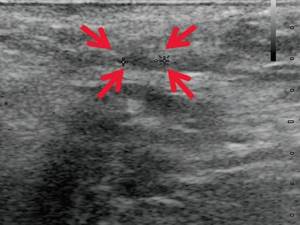
г, д)
В-режим. Через 14 дней после оперативного вмешательства. Свищевой ход визуализируется нечетко, уменьшился в размере до 0,8×0,2×0,4 см (стрелки).
Через 3 месяца при контрольном осмотре больная жалоб не предъявляла. Status localis: на 1-2 часе по условному циферблату на расстоянии 2,0 см от края ануса определяется линейный послеоперационный рубец без признаков воспаления. При пальцевом исследовании прямой кишки на 2-3 часах в дистальной трети анального канала определяются рубцовые изменения (облитерированное внутреннее свищевое отверстие?).
При контрольном УЗ-исследовании: описываемое ранее жидкостное образование в подкожно-жировой клетчатке четко не визуализируется, в его проекции — умеренная неоднородность ткани без четких очаговых изменений (рис. 4, а). Сосудистый рисунок в подкожно-жировой клетчатке в данной проекции не обогащен (рис. 4, б).
Рис. 4.
УЗИ мягких тканей промежности. Пациентка А, через 3 месяца после оперативного вмешательства.
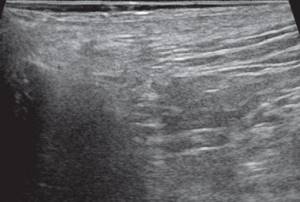
а)
В-режим. Описываемое ранее жидкостное образование со свищевым ходом в подкожно-жировой клетчатке четко не визуализируется, в его проекции — умеренная неоднородность ткани без четких очаговых изменений.
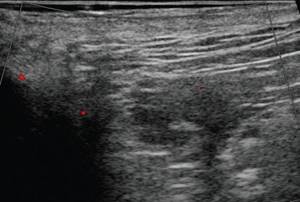
б)
Режим ЦДК. Сосудистый рисунок в подкожно-жировой клетчатке в данной проекции не обогащен.
Заключение
Таким образом, УЗ-исследование перианальной области при остром парапроктите позволяет определить локализацию, размеры гнойника, характер и количество содержимого гнойной полости, глубину расположения патологического очага от кожных покровов, инфильтрацию подкожной клетчатки, наличие свищевых ходов и дополнительных гнойных затеков, что имеет особо важное значение для установления диагноза с последующим выбором объема лечения.
Литература
- Дульцев Ю.В., Саламов К.Н. Парапроктит. М.: Медицина 1981. 208 с.
- Кайзер Андреас М. Колоректальная хирургия. М.: Издательство БИНОМ 2011. С. 473-477.
- Шелыгин Ю.А., Благодарный Л.А. Справочник по колопроктологии. М.: Литтерра 2012. 596 с.
- Жуков Б.Н., Исаев В.Р., Чернов А.А. Основы колопроктологии для врача общей практики: монография. Самара, РФ: Офорт 2009. 218 с.
- Акопян А.С. и др. Улучшение результатов лечения больных острым парапроктитом // Сб.: Проблемы колопроктологии. М., 2002. Вып. 7. С. 24-28.
- Слесаренко С.С., Федоров В.Э. Результаты хирургического лечения острого парапроктита // Сб.: Актуальные проблемы колопроктологии. М., 2005. Вып. 8. С. 125-126.
- Vasilveski C.A. Anorectal abscesses and fistulas. In: Wolff B.G., Fleshman J.W., Beck D.E., Pemberton J.H., Wexner S.D., eds. The ASCRS Textbook of Colorectal Surgery. New York: Springer. 2007. Р. 192-214.
- Болквадзе Э.Э. Cложные формы острого парапроктита. Обзор литературы // Колопроктология. 2009. 27 (1). С. 38-46.
- Воробьев Г.И. Основы колопроктологии. М.: Медицинское информационное агентство 2006. 430 с.
- Орлова Л.П. Ультрасонография в диагностике заболеваний прямой кишки и параректальной области: Автореф. дисс. … докт. мед. наук. М., 1992. 44 с.
- Santoro G.A., Di Falco G. Benign Anorectal Diseases. Diagnosis with Endoanal and Endorectal Ultrasound end New Treatment Options // Springer-Verlag Italia. 2006. 404 p.
- Santoro G.A., Fortling B. The advantages of volume rendering in three-dimensional endosonography of the anorectum // Dis Colon Rectum. 2007. 50. Р. 359-368.
- Toyonaga T., Tanaka Y., Song J.F. et al. Comparison of accuracy of physical examination and endoanal ultrasonography for preoperative assessment in patients with acute and chronic anal fistula // Tech Coloproctol. 2008. 12. Р. 217-223.
- Buchanan G.N., Bartram C.I., Williams A.B., Halligan S., Cohen C.R. Value of hydrogen peroxide enhancement of three-dimensional endoanal ultrasound in fistulainano // Dis Colon Rectum. 2005. 48. Р. 141-147.
- West R.L., Zimmerman D.D., Dwarkasing S. et al. Prospective comparison of hydrogen peroxide-enhanced three-dimensional endoanal ultrasonography and endoanal magnetic resonance imaging of perianal fistulas // Dis Colon Rectum. 2003. 46. Р. 1407-1415.
- Shobeiri S.A. Practical pelvic floor ultrasonography. A multicompartmental approach to 2D/3D/4D ultrasonography of Pelvic floor // Springer Science+Business Media New York 2014.
- Pescatori M., Regadas F.S.P., Regadas S.M.M., Zbar A.P. Imaging atlas of the pelvic floor and anorectal diseases // Springer-Verlag Italia 2008.
- Tonolini M., Maconi G. Imaging of perianal inflammatory diseases // Springer-Verlag Italia 2013.
- Филлипов Д.Ю. Ультрасонография в диагностике острого парапроктита. Автореф. дисс. … канд. мед. наук. М., 1999. 25 с.
- Stewart L.K., McGee J., Wilson S.R. Transperineal and transvaginal sonography of perianal inflammatory disease // Аm. J. Roentgenol. 2001. V. 177 (3). P. 627-632.
УЗИ сканер HS50
Доступная эффективность.
Универсальный ультразвуковой сканер, компактный дизайн и инновационные возможности.
Преимущества ультразвука с эластографией
прицельное сканирование, обеспечивающее высокую точность и информативность;- безболезненность;
- безопасность;
- отсутствие необходимости специальной подготовки к процедуре;
- высокая скорость исследования, быстрое получение результата;
- невысокая стоимость.
Во многих случаях эластография позволяет получить точные данные о наличии патологических изменений без выполнения болезненной процедуры биопсии. Это весьма важный момент, ведь некоторые виды биопсии, например, взятие образца почечных тканей, небезопасны для здоровья. Однако следует помнить, что если эластография выявит наличие злокачественного образования, то лечащий врач может принять решение о необходимости проведения микроскопического морфологического изучения образца ткани.
Часто задаваемые вопросы
- Больно ли делать УЗИ обследование?
Нет, это не инвазивный и безболезненный метод диагностики.
- Для постановки диагноза УЗИ будет достаточно?
Все зависит от заболевания, для некоторых болезней достаточно только УЗИ, а какие-то потребуют более глубокого обследования, например магнитно-резонансной томографии или анализов крови.
- Заменяет ли УЗИ рентгенографию сустава?
Нет, УЗИ не дает возможность оценить характер перелома кости, наличие осколков и смещения. Поэтому при травмах и подозрении на перелом лучше сначала провести рентген-диагностику.
- Как часто можно делать УЗИ?
Метод ультразвуковой диагностики абсолютно безвреден, при необходимости можно делать столько раз, сколько нужно.
- Можно ли после УЗИ получить консультацию специалиста?
Да можно получить консультацию профильного специалиста — травматолога, ортопеда, физиотерапевта или спортивного врача. Также у нас можно пройти и лечение, причем приступить можно уже в день обращения к нам.
- Нужно ли как-то готовиться к УЗИ диагностике сустава?
Специальной подготовки для проведения УЗИ суставов и мягких тканей не требуется. Противопоказанием к УЗИ обследованию может быть наличие гипсовой повязки, раны или ссадины.
Подготовка к проведению исследования
УЗИ-диагностика мягких тканей не подразумевает никакой предварительной подготовки. Нет необходимости соблюдать пищевые предписания либо употреблять воду в больших объемах. Рекомендуется просто надеть просторную и удобную одежду, которую можно легко снять при необходимости. Если недавно проходили рентгенодиагностику, важно сообщить об этом доктору. Так как во время рентгена в организме накапливаются вещества, которые в течении пяти дней будут выводиться, они способны существенно исказить результаты УЗИ.